Лучевой нерв проходит по всей верхней конечности, от плечевого сустава до кончиков пальцев, иннервирует практически все близлежащие мышцы и отвечает за двигательную активность. Поражения его тканей и структур ведут к временным ограничениям функциональности руки.
Одна из разновидностей подобной патологии носит название нейропатия лучевого нерва – она не несет серьезной угрозы для здоровья, но требует своевременной диагностики и лечения.
Нейропатия лучевого нерва – что это такое?
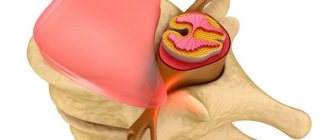
Нейропатия лучевого нерва представляет собой разновидность периферической нейропатии, и может развиваться даже после незначительного воздействия. Его функция – обеспечивать сгибание и разгибание руки в области предплечья, кисти и фаланг, движения большого пальца и разворот ладони тыльной стороной вверх. Кроме того, сенсорные ответвления нерва обеспечивают иннервацию некоторых частей руки.
Лучевой нерв тянется по всей верхней конечности, и имеет несколько уязвимых точек – на спине рядом с подмышкой, в области плечевой кости и локтя. Разрушение его структур и тканей происходит вследствие воспалительного процесса, нарушения обмена веществ и воздействия токсинов, что вызывает неприятные ощущения и нарушения двигательных функций.
По международной классификации болезней МКБ-10 нейропатии лучевого нерва был присвоен код G56 – мононевропатии верхней конечности.
Для справки: заболевание считается одной из самых распространенных периферических мононевропатий, и встречается у больных любого возраста и пола.
Симптомы заболевания
Обычно болезнь начинается с поражения одного уха, с течением времени нарушение слуха становится двусторонним. Классическим проявлением болезни считается состояние, при котором нарушаются одновременно слуховая и вестибулярная функции. Такая клиническая картина встречается у трети пациентов. У половины больных сначала начинаются проблемы со слухом. И лишь у некоторых болезнь развивается с нарушения координации в пространстве.
Основные признаки заболевания:
- проблемы с вестибулярным аппаратом (потеря равновесия);
- чувство заложенности, давление в ушах;
- нарушение слуха;
- беспричинный шум и звон в ушах;
- ощущение, что окружающие предметы вращаются вокруг больного;
- усиленное потоотделение;
- тошнота и рвотные позывы;
- нистагм.
Недуг проявляется приступообразно. Частыми считаются приступы, случающиеся пару раз в неделю или месяц, редкими — до двух раз в год и эпизодическими — раз в несколько лет. Во время приступа пациент не может ни стоять, ни сидеть. При попытках повернуть головой, симптомы проявляются гораздо ярче. В этот момент больному необходимо принять горизонтальное положение, закрыть глаза и пытаться не двигаться.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Спровоцировать очередной приступ может физическая нагрузка, эмоциональное перенапряжение, нахождение в прокуренном или шумном помещении, алкоголь.
Сам приступ может длиться от получаса до пяти часов. В течение нескольких часов, а то и суток, больной ощущает слабость и сниженную работоспособность. Если каждый последующий приступ становится более длительным, необходимо срочно обратиться к оториноларингологу.
Причины повреждения лучевого нерва
Из-за анатомического строения и расположения лучевого нерва (он достаточно близко прилегает к мышцам и костям), для повреждения достаточно даже незначительного воздействия на уязвимые точки, поэтому причин, вызывающих нейропатию, может быть достаточно много.
- Сдавливание (компрессия). Часто развитие патологии вызывает неправильная поза во время сна, когда рука на протяжении длительного времени находится под головой или тело. Как правило, данная поза характерна для людей в состоянии сильной усталости или алкогольного опьянения.
- Переломы и травмы плечевой кости. Нейропатия лучевого нерва после подобных травм развивается, по разным данным, в 3-1% случаев, причем сам нерв обычно остается неповрежденным – развитие заболевания провоцируют рубцы, которые появляются на заживших тканях.
- Врачебные ошибки. Негативное воздействие на лучевой нерв может быть как травматическим, так и связанным с определенными медицинскими манипуляциями. Это может быть продолжительное сдавливание жгутом при остановке кровотечения или ошибки при выполнении инъекций – неправильное введение иглы шприца в область плеча может повредить структуры и ткани нерва. К данной категории можно отнести неправильное использование костылей при травмах ног – постоянное давление на подмышечные впадины и предплечья вызывают компрессию лучевого нерва.
- Инфекционные заболевания. Иногда нейропатия выступает в качестве осложнения бактериальных и вирусных инфекций, включая корь, пневмонию, сыпной тиф, грипп, вирус герпеса.
Реже причинами патологии является интоксикация тяжелыми металлами или алкоголем, гормональные нарушения и беременность у женщин, доброкачественные новообразования, сахарный диабет, воспалительные процессы в мышцах и нервах.
Интересно: чаще всего нейропатию лучевого нерва вызывает сдавливание руки во время сна, поэтому ее называют «параличом субботнего вечера».
Причины возникновения
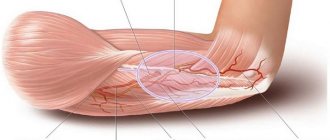
Наиболее частой причиной появления неврологического расстройства является травма локтя. Неврит данной этиологии встречается у 28-34% пациентов.
Длительный постельный режим со сдавливанием руки между телом и кроватью, колотые и режущие ранения, переломы и вывихи могут привести к повреждению кубитального канала.
При этом наблюдается нарушение питания и постепенное разрушение нервного волокна, сопровождающееся острым воспалением. В такой ситуации патологический процесс приобретает хронический характер.
В некоторых случаях неврит проявляется через десятки лет после перенесенной травмы. Это обусловлено постепенным прогрессированием фиброза связок. Другое название патологии ульнарная нейропатия Мише.
К другим причинам возникновения неврита относят:
- длительное переохлаждение;
- инфекционное поражение: дифтерия, брюшной тиф, вирус герпеса, корь и бруцеллез;
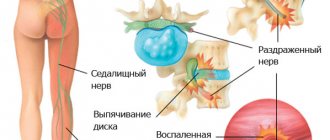
- сосудистые патологии, ишемия в области локтевого сустава, при которой нерв прекращает получать необходимое количество кислорода и питательных веществ;
- алкогольное отравление, интоксикация солями тяжелых металлов;
- эпикондилит, периартроз головки плечевой кости;
- заболевания эндокринной системы: сахарный диабет, нарушения работы щитовидной железы;
- сдавление нервной ткани во время сна, при резкой смене положения руки;
- шейный остеохондроз, грыжи межпозвоночных дисков: приводят к сдавлению сосудов, питающих локтевой нерв.
У детей неврит локтевого нерва чаще появляется при отсутствии своевременной вакцинации против кори и тифа. Причиной заболевания могут стать гиповитаминозы, врожденные патологии кубитального канала.
В последнем случае наблюдается сдавление нерва в локтевой борозде фиброзной аркой, натянутой между головками сгибателя запястья.
Развитие недуга из-за особенностей труда
Неврит, возникающий из-за защемления локтевого нерва, развивается у офисных работников, операторов или людей на промышленном производстве. Издержки профессии вынуждают людей часто опираться локтями на стол, подлокотники или станки.
Заболевание может возникнуть при длительном перенапряжении рук у пациентов, чья деятельность связана с тяжелым физическим трудом. Со временем механическое воздействие приводит к появлению травмы, которая становится причиной появления неврита.
Как проявляется заболевание?
Симптомы нейропатии лучевого нерва могут быть разными – в зависимости от локализации и степени патологического процесса, болезнь проявляется нарушениями чувствительности, двигательных и вегетативных функций руки.
- Двигательные проявления. У больных с данным диагнозом появляются трудности с разгибанием кисти и локтя, незначительно нарушается способность двигать предплечьем.
- Чувствительные проявления. Выраженный болевой синдром возникает в области мышц предплечья и локтя, проявляется при интенсивном движении кистью и пальцами (особенно при попытке их согнуть и разогнуть), также возможны жгучие боли в районе большого пальца, которые распространяются на всю руку вплоть до предплечья и плеча.
- Вегетативные проявления. Один из симптомов заболевания – онемение и чувство ползания «мурашек» на кожных покровах, чаще всего встречается потеря чувствительности на тыльной стороне кисти и легкое онемение плеча.
- Радиальный туннельный синдром. Туннельный синдром – неврологическое нарушение, сопровождающееся острой болью в тыльной стороне кисти и верхней части предплечья, которая проявляется при попытке двигать пальцами или запястьем.
- Нарушение супинации кисти и предплечья. Супинация кистей и предплечий – способность поворачивать кисть так, чтобы ладонь была направлена вниз, параллельно поверхности пола или бедер. При поражениях лучевого нерва нарушение супинации встречается достаточно часто.
Симптоматика заболевания варьируется в зависимости от локализации патологического процесса – он может быть сосредоточен в области предплечья, локтя или запястья.
Для справки: один из ярких признаков патологии – так называемый симптом «висячей кисти» (при попытке поднять руку вверх кисть больного будет свисать вниз).
Неврит локтевого нерва: код по МКБ-10, массаж нерва сустава, лечение народными средствами и ЛФК
Неврит локтевого нерва относится к неврологическому типу заболеваний. Недуг может затрагивать нерв одной и одновременно обеих рук. Симптоматика будет зависеть от того, какие именно причины послужили основной развития болезни.
В данной статье мы расскажем, какова общая клиническая картина, что нужно сделать, чтобы выздороветь, кратно рассмотрим методы профилактики.
Описание болезни
Заболевание в МКБ-10 имеет код M79.2. Оно часто дает о себе знать, прежде всего, слабостью, когда человек пытается крепко сжать руку в кулак, держать определенные предметы, отсутствует чувствительность пальцев. Меняется и внешний вид кости.
Важно! Рядом с локтевым нервом расположен лучевой. В связи с этим нередко клиническая картина напоминает симптоматику невралгии лучевого нерва.
В основном соответствующий недуг поражает тех, кто очень много времени проводит за офисным столом. Все дело в том, что часто сотрудники опираются на локоть. В результате со временем травмируется нерв, который именно в этом месте находится не очень глубоко.
Причины возникновения болезни
Одновременно несколько факторов могут выступать причинами болезни. Речь идет о следующих:
- частые переохлаждения, пребывание человека в условиях низких температур;
- инфекционные факторы;
- получение травмы. Здесь может быть поражен как сам нерв, так и участок кости, где он заложен. Как результат происходит защемление и развитие
- заболевания;
- патология сосудистого типа, способствующая затруднению кровообращения и нарушению поступления питательных веществ;
- недостаточный уровень наличия микроэлементов и витаминов;
- интоксикация спиртными напитками;
- дисфункция щитовидки, повышенный уровень глюкозы в крови;
- остеохондроз;
- грыжи, развивающиеся в межпозвоночных дисках;
- особенности строения мышечного канала;
- долгое пребывание в неправильной позе.
Справка! Заболевания локтевого сустава также выступают причиной недуга. Если пациент знает о их наличии, то проблему необходимо держать на контроле.
Симптоматика и клиническая картина
Локтевой нерв ответственен за функционирование безымянного пальца и мизинца, функционирование мышц, сгибающих запястье.
В связи с этим пациент сразу чувствует дискомфорт в свободном передвижении рукой.
Клиническая картина обычно зависит от места локализации воспаления, однако главным симптомом считается боль.
Она может быть:
- колющей;
- резкой;
- жгучей;
- ноющей.
Общая симптоматика:
- нарушение чувствительности пораженной зоны;
- онемение;
- присутствие ощущения покалывания;
- наиболее распространена локализация боли в области 4 и 5 пальцев, а также ладони.
Признаки неправильного функционирования двигательных волокон являются следующими:
- появление судорог;
- нарушение активности пальцев;
- человеку сложно сдать пальцы в кулак или же кисть;
- наблюдается отсутствие сухожильных рефлексов;
- паралич кисти;
- может развиться мышечная атрофия.
Важно! Если не будет начало своевременное лечение, появятся трофические нарушения. Кожа при этом синеет, ногти — крошатся, а волосы – выпадают.
Диагностика
Чем раньше будет диагностирован недуг, тем эффективнее и быстрее наступит его лечение.
Когда патология прогрессирует, может произойти атрофия кистевых мышц или же полная потеря всех ключевых функций.
Обычно медики сразу назначают лечение, поскольку мизинец отведен в строну, а сама рука напоминает когтистую лапу.
Чтобы выявить заболевание, потребуется проведение специальных тестов:
- пациент должен положить больную кисть на стол и попробовать произвести движение мизинцем;
- пальцы нужно попробовать развести в сторону;
- при наличии поражении сделать человек этого не может. Кроме этого, у него не получается указательными пальцами держать лист бумаги.
Дополнительные методы обследования:
- УЗИ;
- МРТ;
- электоромиография.
С походом к врачу, если человек ощущает на себе всю симптоматику, лучше не затягивать, чтобы не допустить осложнений.
Лечение
Обычно лечение заболевания предполагает использование комплексного подхода. Сначала определяется причина боли, а потом применяются меры по ее устранению. Если заболевание относится к инфекционным, то для лечения понадобятся противовирусные препараты. Когда нарушается циркуляция крови, нужен Папаверин.
Сразу после установления диагноза рука фиксируется лонгетой. Кисть для выздоровления должна находиться в прямом расположении, а пальцы – в полусогнутом.
Справка! Для фиксации руки может использоваться специальный бандаж или косынка. Потребуются не меньше двух суток для иммобилизации.
Комплексное лечение предполагает:
- употребление медикаментов;
- лечебную физкультуру;
- массаж;
- средства народной медицины.
по теме:
Лекарства
Нестероидные противовоспалительные медицинские препараты выписываются на первой стадии борьбы с недугом. Кроме этого, они снимают болевой синдром и общее воспаление. В перечень необходимых лекарств входят:
- Индометацин;
- Диклофенак;
- Нимесупид.
Чтобы улучшить реакцию нервных импульсов, используются Прозерин. В качестве дополнения доктор поможет назначить употребление витамина В.
Массаж
При дисфункции локтевого нерва понижается температура в зоне, которая совпадает с участком поражениях. Задачами массажа являются:
- обезболивающее воздействие;
- ускорение проводимости всех нервов;
- повышение чувствительности.
Методика проведения массажа предполагает постепенное разминание шейно-грудного отдела, а потом всей конечности. Применяются растирающие движения и легкие поглаживания.
Также нужно хорошо промассажировать мышцы, нередко здесь применяется вибрация. Локтевой нерв принято массировать, когда рука немного согнута в суставе. Длительность одной процедуры должна составлять примерно 10-15 минут.
ЛФК
После снятия основного фиксатора, врачи рекомендуют выполнять специальные упражнений. Назначаются как активные, так и пассивные движения. Цель лечебной гимнастики – восстановление работы мышц.
Рекомендации для выполнения:
- сначала рекомендуется делать гимнастику в воде;
- рука опускается глубоко под воду, а здоровая пытается по очереди согнуть фаланги, приподнимая их наверх;
- проводятся круговые движения кисти и отведение пальцев по сторонам.
Важно! Необходимо направлять усилия на разработку указательного и больного пальцев. Первый опускается вниз, а второй – поднимается вверх.
Народные средства
Народные методы применяются в качестве дополнительного лечения.
В целом считается, что самостоятельно они неэффективны.
Чаще всего используется травяные настои и компрессы:
- привязывание к пораженному месту лопуха, листьев хрена или капусты;
- использование медвежьего сыра вместо мази;
- ставится компресс на основе красной глины, предварительно разведенной уксусом;
- перед едой выпиваются отвар листьев и малиновых стеблей.
Когда лечение пациент начал вовремя — прогноз будет благоприятным. Полного же выздоровления стоит ждать только через два месяца. Важно, чтобы не повторялся рецидив.
Профилактика
Для снижения вероятности наступления недуга принимаются такие меры:
- перерывы в работе, если она связана со сгибанием или разгибанием рук;
- когда человек длительное время сидит за компьютером, руки необходимо разминать;
- время от времени практикуется самомассаж, чтобы ликвидировать защемление мышц, отеки или же онемение.
Когда речь идет о спортсменах, полученные травмы необходимо сразу лечить, если даже они являются незначительными. К мерам профилактики относятся мероприятия по укреплению иммунитета. Особое внимание обычно уделяется закаливанию и рациону питания.
Таким образом, неврит локтевого нерва лучше лечить сразу, не допуская осложнений. Не нужно самостоятельно назначать себе какие-либо препараты, лучше, чтобы это сделал профилирующий доктор. Чтобы не допускать рецидивов, важно проводить профилактические мероприятия.
Источник: //doktor-ok.com/zabolevaniya/perifericheskoj-nervnoj-sistemy/nevrit/loktevogo-nerva.html
Диагностика
При симптомах заболевания следует обратиться к неврологу, хирургу или травматологу. Для постановки диагноза при нейропатии лучевого нерва используется ряд клинических и инструментальных исследований, которые позволяют не только выявить патологический процесс, но и определить его локализацию и распространенность. В первую очередь проводится сбор жалоб и анамнеза, внешний осмотр и пальпация пораженной конечности, после чего больной направляется на дальнейшую диагностику.
Анализ крови
Клинический и биохимический анализы крови проводятся для выявления воспалений и инфекций в организме, а также для определения уровня сахара в крови – нейропатия является распространенным нарушением при сахарном диабете. Иногда требуется проверка уровня гормонов и общий анализ мочи.
Функциональные тесты
Функциональные тесты при подозрении на нейропатию лучевого нерва проводятся для оценки двигательных функций конечности. Больной сводит вместе ладони с выпрямленными пальцами так, чтобы запястья соприкасались друг с другом, после чего пытается развести пальцы – при поражении нерва это будет затруднительно. Кроме того, людям с данным диагнозом не могут одновременно прижать пальцы и ладонь к ровной плоской поверхности, а также отвести палец от ладони.
Электромиография и электронейрография
Для подтверждения диагноза используются электронейрография и электромиография – диагностические методы, которые позволяют оценить функциональное состояние нервных и мышечных тканей. При поражениях лучевого нерва электромиоргафия выявляет снижение уровня амплитуды действия потенциала мышечных волокон. Электронейрография представляет собой способ исследования прохождения электрического импульса по нервным окончаниям – о развитии нейропатии свидетельствует замедление данного процесса.
Инструментальные методы
Инструментальные диагностические методы (КТ, МРТ, рентген), как правило, показаны переломах и механических травмах рук – они позволяют получить изображения пораженных тканей и назначить соответствующее лечение. Иногда больному требуется консультация эндокринолога, инфекциониста и других узких специалистов.
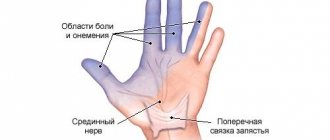
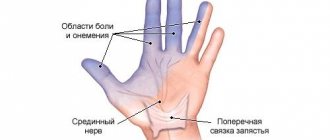
Важно: дифференциальную диагностику при данной патологии проводят с корешковым синдромом, а также поражениями остальных крупных нервов верхних конечностей – локтевого и срединного.
Причины.
«Классический» синдром карпального канала протекает хронически.
Этиология:
- Травма на фоне профессиональной деятельности: многократные движения и сжатия кисти или запястья; держание инструментов; выраженное сгибание или сдавливание запястья; работа с вибрирующими инструментами.
- Общие причины: ожирение; может временно быть у беременных; мукополисахаридоз V; туберкулезный теносиновит; сахарный диабет; гипотиреоз; акромегалия; амилоидоз; карциноматоз; ревматическая полимиалгия; ревматойдный артрит; подагра.
«Острый» синдром карпального канала кисти встречается очень редко. Его симптоматика возникает стремительно и ярко выражена.
Этиология:
- Тромбоз срединной артерии.
- Кровоизлияние в поперечную связку.
Лечение
Нейропатия не несет серьезной угрозы для здоровья, но при длительном отсутствии лечения возможно сокращение мышечной массы и проблемы при выполнении простых бытовых задач. Терапия проводится амбулаторно – госпитализация необходима только в тяжелых случаях (при серьезных травмах верхних конечностей и интенсивном болевом синдроме, который не снимается обезболивающими препаратами). Для лечения повреждения необходим комплексный подход, которое направлен на устранение симптомов и улучшение функций руки.
Терапевтические методы
В качестве консервативного лечения заболевания используются следующие лекарственные препараты:
- противовоспалительные нестероидные средства (Ибупрофен, Диклак и т.д.);
- противоотечные и сосудорасширяющие препараты для устранения отека, улучшения кровообращения и метаболических процессов в тканях;
- антихолинэстеразные лекарства снижают активность особого фермента, вызывающего перевозбуждение нервной системы, благодаря чему улучшается проведение импульсов по нервным окончаниям;
- биостимуляторы и витамины группы В для ускорения регенеративных процессов в тканях;
- противовирусные и антибактериальные средства необходимы в тех случаях, когда причиной нейропатии выступают инфекционные заболевания.
При интенсивном болевом синдроме могут потребоваться сильные обезболивающие медикаменты (например, Трамадол) или новокаиновые блокады – введение препарата непосредственно в область поражения. Для улучшения эффекта от консервативного лечения больным показана физиотерапия и альтернативные методы лечения.
- Массаж. Улучшает кровообращение и обменные процессы в месте пораженного нерва, повышает тонус мышц и способствует ускорению регенеративных процессов. Массаж можно выполнять самостоятельно – осторожными движениями массировать и разминать руку в области кисти, локтя и предплечья, сгибать и разгибать пальцы. При выполнении манипуляций больной должен ощущать небольшой дискомфорт – при сильных болях следует снизить интенсивность воздействия.
- Электрофорез. Метод лечения заключается в введении лекарственных средств в ткани с помощью электрического тока. Чаще всего при нейропатии лучевого нерва используется прозерин, ксантинол, никотинат и другие препараты, которые улучшают состояние мышц, а электрический ток обеспечивает дополнительную стимуляцию нервов.
- Парафиновые аппликации. Продолжительное мягкое прогревание способствует устранению воспалительного процесса и болевых ощущений, улучшению кровообращения и выведению токсинов, которые выходят вместе с потом и впитываются в парафин.
Помимо вышеперечисленных процедур, для лечения нейропатии лучевого нерва используется электромиостимуляция, иглорефлексотерапия, магнитотерапия, озокеритовые и грязевые аппликации.
Для справки: особой эффективностью при данной патологии обладает иглоукалывание – процедура воздействует непосредственно на пораженные мышцы и нервы, благодаря чему состояние больного значительно улучшается.
Лечебные упражнения
Комплекс специальных упражнений поможет восстановить двигательные функции руки, повысить тонус мышц и избежать дистрофических процессов.
- Согнуть локоть и поставить его на твердую поверхность так, чтобы предплечье располагалось под прямым углом. Поочередно двигать большим пальцем вниз, а указательный опускать вниз, повторить по 10 раз для каждого пальца.
- Руку поставить в то же самое положение, что и при первом упражнении. Указательный палец опускать вниз, а средний поднимать вверх, повторять 10 раз.
- Нижние фаланги пальцев на пораженной руке обхватить здоровыми так, чтобы большой палец находился со стороны ладони. Согнуть и разогнуть их 10 раз, после чего повторить то же самое со вторыми фалангами.
- Опустить пальцы в воду и здоровой рукой по очереди оттягивать их назад, процедуру повторить 10 раз.
- Для выполнения упражнения понадобится небольшой резиновый мяч, игрушка или любой другой предмет – его нужно сжимать и разжимать пальцами как минимум 10 раз.
Упражнения следует выполнять 1-2 раза в день на протяжении нескольких недель, сочетая комплекс с физиотерапевтическими методами и лекарственными средствами.
Как правило, нейропатия лучевого нерва хорошо поддается консервативному лечению, а функции руки удается восстановить на протяжении 1-2-х месяцев. В редких случаях больным необходимо хирургическое вмешательство по сшиванию нерва (при механических травмах, сопровождающихся разрывом нерва) или устранению его компрессии, а иногда заболевание перетекает в хроническую форму и обостряется под влиянием негативных факторов, в число которых входят переохлаждение, ушибы, неправильная поза во время сна и т.д.
Клиническая картина: симптомы и проявления
Интенсивность проявления симптомов зависит от степени поражения локтевого нерва и индивидуальных особенностей пациента. Периферические нервные волокна состоят из чувствительных, вегетативных и двигательных нейронов.
При повреждении каждого из них наблюдается следующая клиническая картина:
- При неврите наблюдаются изменения в тактильном восприятии в области кисти и пальцев. Чувствительные нейроны локтевого нерва не иннервируют кожу предплечья.
Возможно развитие онемения, которая сопровождается снижением или полной потерей чувствительности в области поражения.В некоторых случаях появляются парестезии. При их возникновении пациент ощущает покалывание и частые мурашки.
- Нарушение двигательной активности сопровождается появлением паралича или пареза. Патологический процесс может охватывать область от локтевого сустава до кончиков пальцев. Наблюдается мышечная слабость в скелетной мускулатуре, иннервируемой локтевым нервом.
При отсутствии лечения возможно развитие атрофии, потеря сухожильных рефлексов. Из-за отсутствия физической активности мышцы уменьшаются в размере, поэтому пораженное предплечье при сравнении со здоровой рукой выглядит похудевшим. - Вегетативные расстройства сопровождаются трофическими изменениями. Конечность отекает, наблюдается посинение кожных покровов, депигментация. На руке выпадают волосы, повышается потоотделение. Часто ломаются ногти, появляются трофические язвы.
- При защемлении локтевого нерва в костно-мышечном канале возникает туннельный синдром.
Патология сопровождается болевым синдромом. По мере прогрессирование заболевание приводит к онемению половины безымянного пальца и мизинца со стороны ладонной поверхности.
С тыльной стороны кисти отмечается потеря чувствительности половины среднего пальца, полная утрата тактильного восприятия безымянного и мизинца.
Онемение пальцев сопровождается мышечной слабостью, гипотрофией и атрофией мышц. Кисть напоминает птичью лапу.
Возможные жалобы пациентов
Пациенты приходят с жалобами на периодическое онемение руки в областях, иннервируемых локтевым нервом. Потеря чувствительности наблюдается у IV, V, половины III пальца с тыльной стороны кисти, кожи на ладонях.