Нервно-мышечные заболевания (НМЗ) – одна из самых многочисленных групп наследственных заболеваний, характеризующаяся нарушением функций произвольной мускулатуры, снижением или утратой контроля за движениями. Возникновение этих заболеваний обусловлено дефектом эмбрионального развития или генетически детерминированной патологией.
Характерным проявлением наследственных нервно-мышечных заболеваний является атаксия – расстройство координации движений, нарушение моторики. При статической атаксии нарушается равновесие в состоянии стоя, при динамической – координация во время движения.
Для нервно-мышечных заболеваний характерны следующие симптомы: слабость, атрофия мышц, самопроизвольные мышечные подёргивания, спазмы, онемение и т.п. При нарушении нервно-мышечных соединений у больных может наблюдаться опущение век, двоение в глазах, и ещё ряд проявлений ослабевания мышц, которые в течение дня только усиливаются. В отдельных случаях возможны нарушение глотательной функции и дыхания.
Классификация нервно-мышечных заболеваний
Нервно-мышечные заболевания можно отнести к четырем основным группам в зависимости от места локации:
- мышц;
- нервно-мышечных окончаний;
- периферических нервов;
- двигательного нейрона.
По виду и типу нарушений их разделяют на следующие основные группы:
- первичные прогрессирующие мышечные дистрофии (миопатии);
- вторичные прогрессирующие мышечные дистрофии;
- врожденные не прогрессирующие миопатии;
- миотонии;
- наследственные пароксизмальные миоплегии.
Врожденные миопатии у детей
Нервно-мышечные заболевания могут быть наследственные, аутоиммунные и метохондриальные.
1. Миотония Томсена передается по наследству, проявляется в раннем детском возрасте. Первый признак – нарушение глотания (замедление глотания, частая рвота), что происходит из-за высокого тонуса мышц глотки. Со временем присоединяется неспособность разжимать сжатые в кулак пальцы, затруднение в начале ходьбы. Не страдает только мышечная сила, обусловленная тонусом скелетных, а не гладких мышц.
2. При мышечных дистрофиях происходит поражение самих мышечных волокон. Для мышечных слабости у ребенка характерны следующие симптомы:
- слабость мышц;
- уменьшение тонуса мышц;
- отставание детей в моторном развитии;
- атрофии («усыхание») мышц или ложное увеличение объема мышц вследствие замещения их жировой тканью;
- деформации скелета.
3. При амиотрофиях поражаются нервные волокна спинного мозга или непосредственно нервов. Уже с рождения можно заметить у ребенка:
- вялость (поза «лягушки»);
- замедление в моторном развитии (ребенок начинает поздно держать головку, садиться, ходить);
- «утиная» походка;
- «крыловидные» лопатки;
- «осиная» талия;
- увеличение объема мышц («тело атлета»).
Миопатия
Термин миопатия (миодистрофия) объединяет достаточно большую группу заболеваний, которые объединены общим признаком: первичным поражением мышечной ткани. Развитие миопатии могут спровоцировать различные факторы: наследственность, вирусное поражение, нарушение обмена веществ и ряд других.
К воспалительным миопатиям (миозитам) относятся заболевания, вызванные воспалительным процессом. Они развиваются в результате аутоиммунных нарушений и могут сопровождаться другими заболеваниями аналогичной природы. Это дерамтомизит, полимиозит, миозит с различными включениями.
Митохондриальные миопатии. Причиной возникновения заболевания являются структурные или биохимические митохондрии. К этому типу заболеваний относятся:
- синдром Кернса-Сайре;
- митохондриальная энцефаломиопатия;
- миоклонус эпилепсия с «разорванными красными волокнами».
Помимо этих заболеваний, существует ещё ряд редко встречающихся видов миопатий, поражающих центральный стержень, эндокринную систему и т.д.
При активном течении миопатия может привести к инвалидности и дальнейшему обездвиживанию больного.
Вторичные прогрессирующие мышечные дистрофии
Заболевание связано с нарушением работы периферических нервов, нарушением снабжения органов и тканей нервными клетками. В результате происходит дистрофия мышц.
Различают три вида вторичной прогрессирующей мышечной дистрофии: врождённую, раннюю детскую и позднюю. В каждом случае болезнь протекает с большей или меньшей степенью агрессии. Для людей с таким диагнозом средняя продолжительность жизни составляет от 9 до 30 лет.
Врождённые мышечные дистрофии и структурные миопатии
Врождённые (конгенитальные) миопатии — группа генетически обусловленных миопатий, характеризующихся ранним началом (обычно с рождения до 1 года), характерным симптомокомплексом (синдромом «вялого ребёнка» ) и непрогрессирующим или медленно прогрессирующим течением. Среди конгенитальных миопатий выделяют конгенитальные мышечные дистрофии и конгенитальные миопатии (структурные миопатии).
КЛИНИЧЕСКАЯ КАРТИНА
Большинство конгенитальных миопатий и дистрофий проявляется синдромом «вялого ребёнка». Клинические проявления синдрома «вялого ребёнка» сводятся к выраженной мышечной гипотонии, слабому сопротивлению мышц при пассивных движениях, недержанию головы, задержке моторного развития, гипермобильности суставов. Синдром «вялого ребёнка» также наблюдают при спинальных мышечных атрофиях и других врождённых заболеваниях ЦНС, болезнях обмена (гликогенозы, аминоацидурии) и др. Приблизительно 80% случаев синдрома «вялого ребёнка» обусловлены первичным поражением ЦНС. Основной метод диагностики врождённых миопатий — морфологическое исследование мышц; ЭМГ лишь подтверждает первично-мышечный характер поражения на начальном этапе дифференциальной диагностики. Наряду с синдромом «вялого ребёнка» отмечаютслабость лицевой мускулатуры, мышц туловища и дыхательной мускулатуры. У большинства развиваются Koнтpaктypы тазобедренных, коленных и локтевых суставов, мышц-разгибателей шеи, сколиоз, позже может присоединиться наружная офтальмоплегия. Несмотря на задержку моторного развития, большинство детей способны самостоятельно сидеть, некоторые могут самостоятельно ходить (при частичном дефиците мерозина). При ЭМГ выявляют первично-мышечный тип изменений, при этом спонтанная активность мышечных волокон либо отсутствует, либо незначительна.
СИМПТОМЫ
Для конгенитальной мышечной дистрофии Фукуямы типичны выраженная мышечная слабость (дети либо вообще не способны самостоятельно ходить, либо начинают ходить только в возрасте 2-8 лет), симптоматическая эпилепсия (у 50%), умственная отсталость, офтальмологическая патология (микрофтальмия, гипоплазия сетчатки, катаракта, близорукость, косоглазие) . Характерны множественные и разнообразные изменения на МРТ (дисплазия, агирия, расширение желудочков, кисты). Для конгенитальной мышечной дистрофии Ульриха, помимо синдрома “вялого ребёнка”, характерны кифоз, гипермобильность дистальных суставов, дисплазия тазобедренных суставов, гиперкератоз. Способность к самостоятельной ходьбе зависит от тяжести течения, однако к 2- 10 годам, как правило, утрачивается из-за выраженных контрактур. Синдром Уолкера-Варбурга — одно из самых тяжёлых конгенитальных нервномышечных заболеваний (средняя продолжительность жизни — 9 мес). Наблюдают многочисленные врождённые аномалии: менингоцеле, агирию, агенезию мозолистого тела, гипоплазию пирамидного тракта, расширение желудочков, микроцефалию, микрофтальмию, гипоплазию зрительных нервов, катаракту, глаукому и другие изменения, приводящие к слепоте, синдром «вялого ребёнка» и бульбарные нарушения.
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо. Специфической терапии не существует, цель лечения — коррекция ортопедических нарушений (дисплазия тазобедренных суставов, сколиоз), профилактика контрактур, поддержание мышечной силы, терапия кардиомиопатии и симптоматической эпилепсии.
Врождённые не прогрессирующие миопатии
К ним относятся наследственные не прогрессирующие или слабо прогрессирующие заболевания мышц, диагностированные во внутриутробный период или сразу поле рождения младенца. Основной признак – гипотония мышц с явно выраженной слабостью. Это заболевание иначе называют «синдром вялого ребёнка», что точно характеризует его состояние.
В большинстве случаев поражается область нижних конечностей, реже – верхних, в исключительных случаях встречается поражение краниальной мускулатуры – нарушение мимики, движения глаз.
В процессе развития и роста ребёнка отмечаются проблемы с моторикой, дети часто падают, поздно начинают сидеть и ходить, не могут бегать и прыгать. При этом нет нарушений интеллекта. К сожалению, этот тип миопатий неизлечим.
Симптомы
При всех видах миопатий основным симптомом является слабость мышц. Чаще всего поражениям подвержены мышцы плечевого пояса, бедер, области таза, плечи. Для каждого типа характерно поражение конкретной группы мышц, что важно учитывать при диагностике. Поражение происходит симметрично, поэтому он способен производить действия поэтапно, постепенно включая в работу различные участки.
При поражении ног и области таза, для того, чтобы встать с пола нужно сначала опереться руками о пол, встать на колени, взяться за опору и после этого больной может сесть на стул или кровать. Самостоятельно, не прибегая к помощи рук, он встать не сможет.
При миопатии реже всего встречаются случаи поражения мышц лица. Это птоз (опущение верхнего века), опускается верхняя губа. Возникают проблемы с речью, вызванные нарушением артикуляции, возможно нарушение глотательной функции.
Большинство миопатий протекают с практически одинаковыми признаками. С течением времени происходит атрофия мышечной ткани, на фоне которой активно разрастается соединительная. Визуально это выглядит как натренированные мышцы – т.н. псевдогипертрофия. В самих суставах происходит формирование контрактуры, стягивается мышечно-сухожильное волокно. В результате появляются болевые ощущения и происходит ограничение подвижности сустава.
Миоплегия
Как и миопатии, это наследственные нервно-мышечные заболевания, для которых характерны приступы мышечной слабости или паралича конечностей. Различают следующие разновидности миоплегий:
- гипокалиемическую;
- гиперкалиемическую;
- нормокалиемическую.
Приступ миоплегии вызывается перераспределением калия в организме – происходит его резкое уменьшение в межклеточной жидкости и плазме, и увеличение (переизбыток) в клетках. В мышечных клетках происходит нарушение поляризации мембран, происходит изменение электролитических свойств мышц. Во время приступа у больного возникает резкая слабость конечностей или туловища, возможны проявления в глотке, гортани, воздействие на дыхательные пути. Это может привести к летальному исходу.
Миастения
Заболеванию чаще всего подвержены женщины (2/3 от общего количества больных). Миастения имеет две формы – врождённую и приобретённую. При этом заболевании происходит нарушение передачи нервных импульсов, в результате чего возникает слабость в поперечнополосатых мышцах.
Заболевание связано с изменением функций нервно-мышечной системы. Слабеющие мышцы воздействуют на нормальную работу органов:у больного могут быть постоянно полузакрыты веки, происходит нарушение мочеиспускания, возникают трудности при жевании, ходьбе. В результате болезнь может привести к инвалидности и даже смерти.
Различия между болезнями
Наследственные заболевания нервной системы различаются по срокам появления первых симптомов, темпам развития и продолжительности течения болезни, возникающим проявлениям и степени их тяжести. Помимо этого, при различных заболеваниях наблюдается разная степень устойчивости организма к лечению. Разница в проявлениях этих заболеваний связана в первую очередь с генетическим полиморфизмом, то есть с тем, что одно и то же заболевание вызывается сотнями различных мутаций, происходящих в одном участке гена. Причем у некоторых больных в наследственном материале в одном участке гена сочетаются два различных патологических изменения. Помимо воздействия внешней среды, гены подвергаются изменениям под воздействием других генов, которые называются генами-модификаторами.
Клинический институт мозга Рейтинг: 2/5 — 1 голосов
Поделиться статьей в социальных сетях
Болезни двигательного нейрона (БДН)
Для болезней двигательного нейрона характерно поражение двигательных нейронов головного и спинного мозга. Постепенное отмирание клеток влияет на функцию мышц: они постепенно ослабевают, а зона поражения увеличивается.
Нейроны головного мозга, отвечающие за движение, расположены в коре головного мозга. Их ответвления – аксоны – спускаются в область спинного мозга, где и происходит контакт с нейронами этого отдела. Этот процесс называют синапсом. В результате нейрон головного мозга выделяет особое химическое вещество (медиатор), передающий сигнал нейронам спинного мозга. Эти сигналы отвечают за сокращение мышц различных отделов: шейного, грудного, бульбарного, поясничного отделов.
В зависимости от выраженности повреждения нейронов и их локализации выделяют несколько видов БНД. Во многом проявления заболеваний одинаковы, но по мере прогрессирования болезни разница становится всё существеннее.
Выделяют несколько различных видов БНД:
Боковой амиотрофический склероз
Это один из четырёх основных видов болезни двигательного нейрона. Она встречается у 85% пациентов, у которых диагностировано заболевание двигательного нейрона. Областью поражения могут быть как нейроны головного мозга, так и спинного. В результате происходит атрофия мышц и их спастичность.
При БАС отмечается слабость и нарастающая усталость в конечностях. У некоторых людей отмечается слабость в ногах во время ходьбы и слабость в руках, при которой невозможно удержать в руках вещи.
В большинстве случаев заболевание диагностируется в возрасте до 40 лет, при этом заболевание абсолютно не затрагивает интеллект. Прогноз для больного, которому поставлен диагноз БАС не самый благоприятный – от 2 до 5 лет. Но встречаются и исключения: наиболее известный из всех человек, который прожил с этим диагнозом более 50 лет – профессор Стивен Хокинг.
Прогрессирующий бульбарный паралич
Связан с нарушением речи и глотания. Прогноз с момента постановки диагноза составляет до трёх лет с момента постановки диагноза;
Первичный литеральный склероз
Затрагивает только нейроны головного мозга и поражает нижние конечности. В редких случаях сопровождается нарушениями движений рук или проблемами с речью. В более поздних стадиях может перейти в БАС.
Прогрессирующая мышечная атрофия
Возникает при поражении двигательных нейронов спинного мозга. Первые проявления выражаются в слабости рук. Прогноз по этому заболеванию составляет от 5 до 10 лет.
Первичные мышечные дистрофии (миопатии)
В генетическом отношении миопатии – неоднородная группа заболеваний. Наблюдаются миопатии с аутосомно-доминантным типом наследования, с аутосомно-рецессивным и сцепленные с полом.
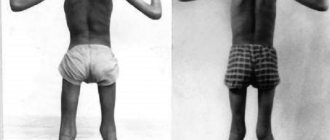
Псевдогипертрофическая форма Дюшенна. Это наиболее часто встречающаяся форма миопатии, сцепленная с полом. Болеют мальчики. Заболевание начинается в первые пять лет жизни ребенка. Клинически проявляется атрофией мышц тазового пояса и проксимального отдела ног. Рано появляются псевдогипертрофии, особенно икроножных и реже дельтовидных мышц, концевые атрофии мышц, ретракции сухожилий, особенно ахиллова, исчезают рефлексы, особенно коленные. Ребенку трудно подниматься по лестнице, он опирается руками о бедра, не может прыгать, с большим трудом поднимается с пола. Через некоторое время наступает слабость и атрофия мышц плечевого пояса, и вскоре ребенок оказывается прикованным к постели. В дальнейшем развиваются контрактуры из-за резкой ретракции сухожилий, стопа принимает положение конской.
При этой форме миопатии отмечаются изменения и сердечной мышцы, в той или иной степени страдает головной мозг, что проявляется умственной отсталостью ребенка. Из-за слабости дыхательной мускулатуры и плохой вентиляции легких у этих детей часто развиваются пневмонии, усугубляющиеся слабостью сердечной мышцы, от чего больные обычно рано умирают. Все это указывает на плейотропное влияние патологического гена. В 1955 г. Беккер описал легкий вариант миопатии, сцепленной с полом, который носит его имя. Заболевание начинается в возрасте после 20 лет. Проявляется псевдогипертрофией икроножных мышц и медленно развивающимися атрофиями мышц тазового пояса и бедер. Интеллект при этой форме не страдает. Эти две формы заболевания определяются повреждениями двух разных генов, находящихся в двух локу-сах половой Х-хромосомы, т. е. являются генокопиями. В одной семье обе формы миопатии не встречаются.
Форма Эрба наследуется аутосомно-рецессивно. Встречается в трех вариантах – раннем, типичном и позднем. Из них наиболее частый типичный, юношеский вариант. У больных, обычно на втором десятилетии жизни, развивается слабость мышц тазового пояса и проксимального отдела нижних конечностей, а затем и их атрофия. В дальнейшем в процесс вовлекаются мышцы плечевого пояса и проксимального отдела рук. Псевдогипертрофии при этой форме незначительны и бывают редко. Походка и статика у больных изменены, хотя и меньше, чем при форме Дюшенна. Поднимаясь, больной опирается на окружающие предметы ( 74). Из-за слабости длинных мышц спины, ягодичных и брюшных мышц усиливается лордоз и походка напоминает утиную. Из-за слабости передних зубчатых мышц появляются крыловидные лопатки. Вследствие атрофии трапециевидной мышцы возникает симптом “свободных плеч”. Больного можно взять за плечи и свободно приподнять плечевой пояс вверх. При этом голова как бы утопает между лопатками. Из мышц живота больше атрофируются прямые и косые и сохраняются поперечные, вследствие чего талия у больных очень тонкая (“осиная талия”). Рано поражаются круговая мышца рта и круговые мышцы глаз. Вследствие этого больной не может сложить губы трубочкой, не может свистеть, при смехе углы рта не поднимаются вверх, а ротовая щель растягивается в стороны (поперечная улыбка). Из-за псевдогипертрофии губы оттопыриваются (губы тапира). Длинные мышцы конечностей атрофируются не только в поперечнике, но и на концах (концевые атрофии), вследствие чего возникает бугристость мышц. В результате атрофии мышц и их укорочения активные и пассивные движения в суставах ограничены. Из-за слабости мышц и связочного аппарата снижаются или отсутствуют сухожильные рефлексы, отмечается “разболтанность” суставов. С годами масса тела увеличивается, особенно развивается подкожно-жировой слой, мышцы атрофируются все больше, что приводит к резкому ограничению активных движений и впоследствии – к полной обездвиженности больных. Болеют лица мужского и женского пола, однако первые чаще. Чем раньше начинается заболевание, тем более злокачественно оно протекает. При позднем варианте течение более благоприятное. Больные длительное время могут ходить и обслуживать себя. Наблюдаются случаи приостановки прогрессирования заболевания на некоторое время. Плечелопаточно-лицевая форма Ландузи-Дежерина. Это наиболее легкая форма заболевания. Наследуется аутосомно-доми-нантно. Начинается в возрасте 15-20 лет, прогрессирует очень медленно и мало влияет на трудоспособность больных. Заболевание начинается со слабости и атрофии мышц лопаток, а позже распространяется и на мышцы лица. Лицо больных бедно мимикой, без морщин-“миопатическое” ( 75). У них крыловидные лопатки, из-за слабости мышц плечевого пояса больные не в состоянии поднять руки выше горизонтального уровня. У женщин заболевание протекает тяжелее, чем у мужчин. На умственные способности заболевание не влияет. Такие больные могут иметь детей, половина из которых также предрасположена к заболеванию этой формой миопатии. Другие формы миопатии встречаются значительно реже. Среди них выделяют офтальмоплегическую, дистальную, врожденные формы.
Диагностика
Для установления точного диагноза важно провести следующие исследования:
- биохимические. Определение мышечных ферментов, прежде всего креатинфосфокиназа (КФК). Определяется уровень миоглобина и альдолазы;
- электрофизиологические. Электромиография (ЭМГ) и электронейромиография (ЭНМГ) помогают в дифференцировании первичной и вторичной миопатией. Они также помогают выявить, что страдает первично – спинной мозг или периферический нерв;
- паталогоморфологические. Заключаются в проведении мышечной биопсии. Изучение материала также помогает дифференцировать первичную или вторичную миопатию. Определение уровня содержания дистрофина даёт возможность отличить миопатию Дюшена от миодистрофии Беккера, что важно для назначения правильного лечения;
- ДНК-диагностика.Исследование ДНК-лейкоцита позволяет выявить наследственные заболевания у 70 % больных.
Лечение нервно-мышечных заболеваний
При постановке одного из диагнозов, относящихся к нервно-мышечным заболеваниям, в каждом конкретном случае лечение подбирается индивидуально, с учётом всех полученных анализов. Пациент и его близкие изначально должны понимать, что это длительный и очень сложный процесс, требующий больших финансовых затрат.
Трудности назначения лечения связаны ещё и с тем, что не всегда возможно точно определить первичный дефект метаболизма. При этом заболевание постоянно прогрессирует, а значит, лечение в первую очередь должно быть направлено на замедление развития болезни. Это поможет сохранить возможность больного к самообслуживанию и повлиять на качество его жизни.
Методы лечения нервно-мышечных заболеваний
- Коррекция метаболизма скелетной мускулатуры. Назначаются препараты, стимулирующие метаболизм, препараты калия, комплексы витаминов, анболические стероиды;
- Стимуляция сигментарного аппарата. Нейростимуляция, миостимуляция, рефлексотерапия, бальнеотерапия, занятие лечебной физкультуры (упражнения и нагрузка подбираются индивидуально);
- Коррекция кровотока. Различные виды массажа, тепловые процедуры на определённые участки, оксигенобаротерапия;
- Соблюдение диеты и парентеральное питание для обеспечения организма всеми необходимыми питательными веществами – белком, солями калия, витаминами нужной группы;
- Корректирующие занятия у ортопеда. Коррекция контрактур, деформаций грудной клетки и позвоночника и т.п.
На сегодня не придумано лекарство, от приёма которого любой человек в один миг станет абсолютно здоровым. При всей сложности ситуации, для пациента с нервно-мышечным заболеванием важно продолжать максимально качественную жизнь. Пример Хокинга, который более 50 лет был прикован к инвалидному креслу, но продолжал проводить исследования, говорит о том, что болезнь не повод сдаваться.
Диагностика и лечение заболеваний мышц
Терапия нервно-мышечных заболеваниях зависит от грамотной диагностики. Она может быть медикаментозной, физиотерапевтической, витаминотерапией, ЛФК и т.д. При развитии контрактур суставов и деформации позвоночника применяется ортопедическая коррекция.
Комплексный подход в терапии детей с мышечной слабостью тормозит прогрессирование болезни.
Для лечения нервно-мышечных заболеваний применяют препараты, улучшающие метаболизм нервной ткани мышц, анаболические стероиды, средства, улучшающие нервно-мышечную проводимость и т.д. Медикаментозную терапию назначает лечащий врач.
Профилактика заболевания мышц у будущего ребенка осуществляется во время медико-генетического консультирования родителей на этапах планирования семьи. Так, оцениваются риски развития наследственных болезней, в том числе и патологии мышц.