1.1. Этиология и патогенез
Периферический паралич всегда является следствием поражения периферических двигательных нейронов и возникает как при поражении тел этих нейронов, расположенных в двигательных ядрах черепных нервов или в передних рогах сегментов спинного мозга, так и их аксонов, входящих в состав различных структур периферической нервной системы, а также при блокаде нервно-мышечных синапсов.
Избирательное поражение тел периферических двигательных нейронов характерно, в частности, для эпидемического полиомиелита и бокового амиотрофического склероза. Поражение структур периферической нервной системы может быть следствием травмы, сдавления, инфекционно-аллергического поражения и т.д., ведущих к развитию радикулопатий, плексопатий, невропатий, моно- или полиневропатий. Несостоятельность нервно-мышечных синапсов, передающих нервный импульс с нервного окончания на мышцу с помощью медиатора ацетилхолина-Н, возникает при миастении, отравлении токсином ботулизма.
1.2. Клиника
Периферический паралич характеризуется следующими основными симптомами:
- атония или гипотония мышц;
- арефлексия или гипорефлексия (снижение сухожильных, периостальных, кожных рефлексов);
- атрофия мышц;
- качественные изменения электровозбудимости мышц (реакция перерождения, или дегенерации);
- фибриллярные (быстрые сокращения отдельных мышечных волокон при раздражении мотонейронов СМ) и фасцикулярные (быстрые сокращения пучков мышечных волокон при раздражении передних корешков или двигательных волокон нервных стволов) подергивания мышц.
Кроме того, в парализованных мышцах и пораженных нервах развиваются изменения электровозбудимости, называющиеся реакцией перерождения. Глубина изменения электровозбудимости позволяет судить о тяжести поражения при периферическом параличе и прогнозе. Утрата рефлексов и атония объясняются перерывом рефлекторной дуги; такой перерыв дуги приводит к утрате мышечного тонуса. По этой же причине не может быть вызван и соответствующий рефлекс. Атрофия мышц, или их резкое похудание, развивается из-за разобщения мышцы с нейронами спинного мозга; от этих нейронов по периферическому нерву к мышце притекают импульсы, стимулирующие нормальный обмен веществ в мышечной ткани. При периферическом параличе в атрофированных мышцах могут наблюдаться фибриллярные подергивания в виде быстрых сокращений отдельных мышечных волокон или пучков мышечных волокон (фасцикулярные подергивания). Они наблюдаются при хронических прогрессирующих патологических процессах в клетках периферических двигательных нейронов.
Поражение периферического нерва приводит к возникновению периферического паралича иннервируемых данным нервом мышц. При этом наблюдаются также нарушения чувствительности и вегетативные расстройства в этой же зоне, так как периферический нерв является смешанным — в нем проходят двигательные и чувствительные волокна. В результате поражения передних корешков возникает периферический паралич иннервируемых данным корешком мышц. Поражение передних рогов спинного мозга вызывает периферический паралич мышц в зонах иннервации данным сегментом.
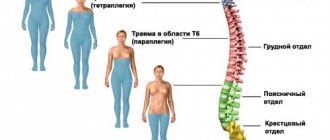
Так, поражение передних рогов спинного мозга в области шейного утолщения (пятый — восьмой шейные сегменты и первый грудной) приводит к периферическому параличу руки. Поражение передних рогов спинного мозга на уровне поясничного утолщения вызывает периферический паралич ноги. Если же поражается шейное или поясничное утолщение с обеих сторон, то развивается верхняя или нижняя параплегия.
Примером периферического паралича конечностей являются параличи, возникающие при полиомиелите. При полиомиелите могут развиваться параличи ног, рук, дыхательных мышц. При поражении шейных и грудных сегментов спинного мозга наблюдается периферический паралич диафрагмы и межреберных мышц, приводящий к нарушению дыхания. Поражение верхнего утолщения спинного мозга приводит к периферическому параличу рук, а нижнего (поясничного утолщения) — к параличу ног.
Проявления периферических параличей при различных синдромах:
Синдром поражения лицевого нерва: у детей нередко встречаются воспалительные поражения лицевого нерва, приводящие к периферическому параличу лицевых мышц. На стороне поражения лицевого нерва сглажены складки в области лба, несколько опущена бровь, глазная щель не смыкается, щека свисает, сглажена носогубная складка, опущен угол рта. Больной не может вытянуть губы вперед, задуть горящую спичку, надуть щеки. При еде жидкая пища выливается через опущенный угол рта. Наиболее ярко парез мышц лица выявляется при плаче и смехе. Эти нарушения иногда могут сопровождаться слезотечением, повышенной чувствительностью к слуховым раздражителям (гиперакузия), расстройством вкуса на передних двух третях языка.
Реже периферический паралич мышц лица обусловлен недоразвитием ядер лицевого нерва. В таких случаях поражение обычно двустороннее симметричное; симптомы наблюдаются с рождения и часто сочетаются с другими пороками развития.
Двустороннее поражение лицевого нерва, чаще его корешков, может наблюдаться также при множественных невритах (полиневриты), воспалении мозговых оболочек (менингиты), переломах костей основания черепа и других травмах черепа.
Синдром поражения глазодвигательных нервов: поражение глазодвигательного и отводящего нервов приводит к параличу иннервируемых ими мышц и к возникновению косоглазия.
у больных с поражением глазодвигательного нерва возникает расходящееся косоглазие, так как здоровая наружная прямая мышца, иннервируемая отводящим нервом, оттягивает глазное яблоко в свою сторону. При поражении отводящего нерва по той же причине развивается сходящееся косоглазие. При поражении блокового нерва косоглазия, как правило, не возникает. Может наблюдаться легкое сходящееся косоглазие при взгляде вниз. При поражении глазодвигательного нерва может возникнуть опущение верхнего века (птоз) за счет паралича мышцы, поднимающей верхнее веко, а также расширение зрачка (мидриаз) вследствие паралича мышцы, суживающей зрачок, нарушение аккомодации (ухудшение зрения на близкие расстояния).
При параличе глазодвигательных мышц возможно выпячивание глазного яблока из орбиты за счет снижения их тонуса (экзофтальм). При взгляде в сторону при парализованной мышце возникает двоение (диплопия).
Синдром поражения подъязычного нерва: поражение подъязычного нерва или его ядра в стволе головного мозга вызывает периферический паралич соответствующей половины языка. Наблюдаются атрофия мышц языка (истончение парализованной половины языка), гипотония (язык тонкий, рас пластанный, удлиненный), отклонение языка при его высовывании в сторону паралича, фибриллярные подергивания. Движения языка в пораженную сторону ограниченны или невозможны. Возможно нарушение звукопроизношения — дизартрия.
Синдром поражения добавочного нерва: при поражении добавочного нерва или его ядра в стволе головного мозга развивается периферический паралич грудино-ключично-сосцевидной и трапециевидной мышц. В результате больной испытывает затруднения при повороте головы в здоровую сторону и при необходимости поднять плечо. Ограничено поднимание руки выше горизонтальной линии. На стороне поражения наблюдается опущение плеча. Нижний угол лопатки отходит от позвоночника.
Синдром сочетанного поражения языкоглоточного, блуждающего и подъязычного нервов (бульбарный синдром): при поражении языкоглоточного и блуждающего нервов двигательные нарушения характеризуются периферическим параличом мышц глотки, гортани, мягкого нёба, трахеи, языка. Такое состояние называется бульбарным параличом. Паралич мышц глотки приводит к затрудненному глотанию. При глотании больные поперхиваются. Паралич мышц надгортанника приводит к попаданию жидкой пищи в гортань и трахею, а паралич мыши мягкого нёба — к затеканию пищи в полость носа. Паралич мыши гортани приводит к провисанию связок и к афонии или гипофонии (голос становится беззвучным). Из-за провисания мягкого нёба голос может приобретать гнусавый оттенок. Язычок отклоняется в здоровую сторону. Из-за паралича языка нарушается жевание. Язык отклоняется в пораженную сторону, движения его затрудняются. Наблюдаются атрофия и гипотония языка. Имеет место нарушение звукопроизношения: развивается бульбарная дизартрия. Нёбный и глоточный рефлексы исчезают. Блуждающий нерв обеспечивает вегетативную иннервацию кровеносных сосудов и внутренних органов (в том числе сердца). Его двустороннее поражение вызывает смерть вследствие остановки деятельности сердца и дыхания.
Паралич мышц ног причины, способы диагностики и лечения
Если причиной возникновения пореза стало прогрессирующее неврологическое заболевание, от него невозможно полностью излечиться.
Есть много способов лечения, их можно сформировать в следующие группы:
- консервативные методы – массаж, лечебно-физическая культура (ЛФК), специальные устройства – стоподержатели;
- хирургическое вмешательство;
- народные средства.
Консервативные методы при лечении пареза стопы, используются для восстановления нормального функционирования тканей.
Массаж стопы улучшает кровообращение, уменьшает мышечный тонус, служит для предотвращения несвойственных нормальному функционированию изменений ноги. Проводиться на двух ногах одновременно, сразу двумя массажистами. Начинается массирование снизу со ступни, и поднимается кверху.
ЛФК помогает укреплять мышцы и исправлять возникшие дефекты, а стоподержатели и гипсовые повязки, увеличивают подвижность ступни, путем оказания помощи мышцам при поднятии и переносе ноги. Лечебная гимнастика при парезах проводится строго под контролем специалистов, практикующих в данной области и имеющих соответствующее образование, так как это хоть и довольно эффективный метод лечения, но неправильное проведение упражнений может спровоцировать не то что улучшения, а нанести вред организму.
Упражнения инструктором по ЛФК подбираются индивидуально, исходя из особенностей организма и причин возникновения повреждения ноги.
Лечебная физкультура при парезе применяется вместе с массажем, медикаментами, и физиотерапией.
ЛФК может включать упражнения путем закрепления определенного положения тела, например, пациент постепенно принимает вертикальное положение, при этом находясь зафиксированным при помощи ремней на специальном поворотном столе (эффективна на ранних стадиях). Это ортостатическая гимнастика при парезе стопы, которая позволяет находиться человеку в полувертикальном или вертикальном положении, что благоприятно влияет на нормальные позывы к мочеиспусканию, и тренирует вестибулярный аппарат.
Особое место в лечении ЛФК занимают упражнения после операции, следствием которой стал паралич. Данные упражнения разделены на 4 этапа, а длятся более 40 дней. Их задачей является устранение двигательных нарушений, восстановление навыков движения, улучшение дыхательной и сердечно-сосудистой систем.
Лечение гимнастикой подразумевает под собой уменьшение тонуса мышц и увеличение их силы, предупреждение и устранение несвойственных нормальному функционированию движений, нормальному действию всех навыков человека.
Хирургическое вмешательство проводится для восстановления возможностей ступни, когда порез ступни, настолько сильно выражен, что человек не может самостоятельно передвигаться. После операции необходимо будет, назначенный врачом срок, проходить в специальной ортопедической обуви.
Операция направлена на удаление грыжи и освобождение пораженного участка от сжатия.
Народные средства заключаются в употребление настоев, благотворно влияющих на иммунную и нервную систему человека, из таких трав как ромашка, шиповник, бузина и другие.
В зависимости от причин возникновения пареза, могут назначаться разные курсы методов лечения:
- при повреждениях головного или спинного мозга, как правило, используют антибактериальные препараты;
- при ботулизме — противоботулиническую сыворотку;
- при отравлении рекомендуется укрепление иммунитета;
- при хронической болезни, характеризующейся патологической утомляемостью, слабостью мышц, принимают препараты, воздействующие на нервно-мышечную проводимость;
- при опухоли мозга рекомендовано только оперативное вмешательство.
Лекарства
2.1. Цели и задачи массажа
Периферические параличи характеризуются более глубокими функциональными нарушениями двигательного аппарата, чем спастические.
При вялых параличах проводится глубокий и в меру жесткий массаж. Задачи массажа при вялых параличах:
- улучшить крово- и лимфообращение;
- уменьшить боли;
- способствовать ускорению процессов регенерации пораженных нервных волокон;
- укрепить паретическую мускулатуру;
- противодействовать образованию контрактур и деформаций;
- повысить тонус и силу мышц;
- уменьшить их атрофию;
- способствовать восстановлению движений;
- оздоровить и укрепить общее состояние больного.
Особенности проведения массажа руки после инсульта
На какие моменты нужно обратить внимание, приступая к массажу парализованной руки?
- Человек должен лежать на спине, на боку или сидеть (если это возможно). В положении лежа на животе у него может подняться давление, такой массаж в домашних условиях можно проводить только в поздний период реабилитации и с разрешения врача.
- Верхнюю часть туловища следует приподнять, подложив под спину подушку и регулируя кровать.
- В обычном варианте массажа движения выполняют по направлению к центру тела. В данном случае применяют обратное направление (от плечевого пояса к кисти) во избежание увеличения показателей давления.
- Также, по причине возможного повышения давления, аккуратно массируют плечевой пояс.
- Нельзя применять такие массажные приемы, как: рубление, усиленная глубокая вибрация, выжимания и подобные. Используют поглаживание и растирание.
- Перед массажем руку нужно разогреть. Можно положить рядом теплую грелку и накрыть одеялом.
- После массажа следует выполнить несколько пассивных движений (сгибание, разгибание, отведение и приведение).
- Длительность сеанса, а также количество процедур на курс и периодичность их проведения определяет лечащий врач, это зависит от типа инсульта и характера нарушений. При геморрагическом инсульте массаж можно делать через неделю после приступа, а в случае ишемического – уже через сутки (по состоянию). Обычно курс массажа после инсульта составляет около 30 сеансов, затем нужно сделать перерыв, продолжительностью два месяца. После чего его продолжают (с внесенными изменениями). Длительность одной процедуры зависит от стадии восстановления и колеблется в пределах 5–30 минут.
- При выполнении массажных процедур в домашних условиях необходимо строгое соблюдение предписаний во избежание осложнений.