При параличе нескольких или сразу всех мышц глаза возникает офтальмоплегия. Это состояние может возникнуть из-за поражения глазных нервов. При этом пострадать может одно или оба глазных яблока. Их двигательная способность ограничивается или утрачивается при некоторых видах заболевания. Рассмотрим причины офтальмоплегии и способы лечения.
В этой статье
- Причины офтальмоплегии
- Виды и симптомы офтальмоплегии
- Диагностика заболевания
- Методы терапии офтальмоплегии
- Осложнения офтальмоплегии
- Профилактика
Причины офтальмоплегии
Предпосылками для развития данной патологии могут служить различные факторы. Она бывает как врожденной, так и приобретенной вследствие некоторых заболеваний. При этом офтальмоплегия с одинаковой частотой встречается у мужчин и женщин. Вот какие причины наиболее часто приводят к параличу глазных нервов:
- тяжелое течение инфекционных заболеваний, например, столбняка, дифтерии, ботулизма;
- опухоли глаза и новообразования;
- нарушение работы мышц (миастения и т.д.);
- черепно-мозговые травмы;
- патологии эндокринной системы — сахарный диабет, проблемы с щитовидной железой;
- энцефалит;
- сильная интоксикация организма;
- пищевое или алкогольное отравление;
- хронический гайморит;
- рассеянный склероз;
- болезни головного мозга;
- невралгия тройничного нерва;
- заболевания ЦНС и другие факторы.
При наступлении какого-либо из перечисленных случаев может возникнуть нарушение деятельности нервов, отвечающих за сокращение мышц. Всего их три:
- глазодвигательный, с помощью которого мы имеем возможность поворачивать глазное яблоко в разные стороны: вверх, вниз, к носу;
- блоковидный, обеспечивающий возможность поворота к нижнему височному углу;
- отводящий — этот нерв отвечает за поворот глазного яблока к виску.
Нарушение иннервации мышц ведет к потере их тонуса и невозможности осуществлять движения глазами — наступает паралич. Офтальмоплегия имеет разные формы.
Симптомы межъядерной офтальмоплегии
Первый и главный признак, на который стоит обратить внимание, — сложности при попытке двигать глазами. Один (здоровый глаз) двигается нормально, тогда как пораженное соседнее глазное яблоко не поворачивается вслед за ним. Дополнительный признак — неконтролируемое подёргивание, периодически возникающее в здоровом глазу. Общая картина патологии увенчивается отклонением глаз от единой оси по горизонтали (то есть один находится выше другого).
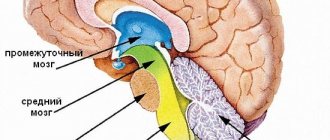
Подобная ситуация наблюдается при повреждениях нижней части пучка нервных волокон в области отдела мозга (медиального продольного пучка), от которого зависит реализация двигательных, сенсорных, интегративных и проводниковых функций — варолиева моста.
Если же происходит нарушение целостности волокон верхней части, то патология распространяется на медиальные прямые мышцы каждого глаза. Типичный симптом в этом случае — нарушение конвергенции, когда мышцы теряют способность сходиться на наблюдаемом объекте. Глазные яблоки расходятся в противоположные стороны, этот процесс может происходить как горизонтально, так и вертикально. Дополнительно в каждом веке ощущается непроизвольное и неконтролируемое колебание с периодическим изменением направления.
Межъядерная офтальмоплегия, поразившая один глаз, может отягощаться горизонтальным парезом соседнего глаза, лишающим возможности движения взора в горизонтальном направлении. В таком случае говорят о наступлении полуторного синдрома.
Виды и симптомы офтальмоплегии
В современной медицине заболевание разделяется на несколько основных типов:
- Внутренняя офтальмоплегия. Для нее характерно ослабление или паралич мышц радужной оболочки и цилиарного тела. При этом подвижность глаза не нарушена, но зрачок перманентно расширен, а также может наблюдаться спазм аккомодации.
- Наружная офтальмоплегия. При этом типе патологии поражаются мышцы на внешней стороне глазного яблока. При этом оно с трудом двигается или полностью парализовано. Для наружного типа офтальмоплегии характерна диплопия — двоение в глазах, но реакция зрачка на свет при этом сохраняется. Из-за неравномерного распределения слезной пленки увеличивается сухость слизистой оболочки глаз. Также больные жалуются на усиленное слезотечение. Внутренняя и наружная офтальмоплегия бывает также частичной или полной. При полной офтальмоплегии поражаются как наружные мышцы зрительных органов, так и внутренние.
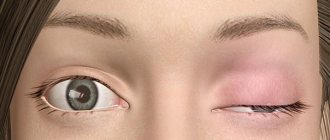
Для тотальной офтальмоплегии также характерна неподвижность глазных яблок и опущение (птоз) верхних век — такое состояние называется лицо Гетчинсона. Больному приходится запрокидывать голову назад, чтобы иметь возможность нормально видеть из-под опущенных век. Частичная офтальмоплегия — состояние, во время которого развивается парез только наружных или только внутренних мышц глаза.
- Межъядерная офтальмоплегия. Для данного типа заболевания характерно поражение мышц, которые отвечают за одновременное передвижение глазных яблок. При односторонней межъядерной офтальмоплегии одно из них может фиксироваться в каком-то положении, а на втором возникает нистагм — частые непроизвольные подергивания. Чаще всего межъядерная офтальмоплегия — следствие рассеянного склероза, а также инсульта, травм головы, интоксикации лекарственными препаратами и некоторых других факторов риска. Больные жалуются, что не могут посмотреть одновременно в одну сторону обоими глазами.
- Надъядерная офтальмоплегия. Ее другое название — синдром Стила — Ричардсона — Ольшевского. Это редкое расстройство мозга, вызывающее нарушения двигательной функции и движений глаз. Также характеризуется параличом взора — отсутствуют одновременные движения глаз вверх-вниз или влево-вправо. Многие жалуются, что не способны направлять взгляд в нужную сторону по своему желанию.
Симптомы
Характерными симптомами офтальмоплегии являются следующие клинические проявления:
- расстройство двигательных функций глазного яблока (его подвижность снижена и ограничена, либо отсутствует вообще);
- отмечается наличие мидриаза (состояние глаза, когда зрачки неестественно расширены);
- проявляется отечность тканей вокруг глазного яблока;
- наблюдается выпячивание глазного яблока;
- присутствует диплопия (удвоение воспринимаемого объекта или предмета);
- птоз (ненормальное опущение) верхнего века;
- зрачки не реагируют на поступающий в глаз луч света;
- качество зрения снижено;
- присутствует болевой синдром (как в самом глазу, так и в тканях вокруг него – лоб, верхняя челюсть).
Диагностика заболевания
Офтальмоплегия отличается характерными внешними признаками. Но чтобы отличить ее, например, от паралитического косоглазия, а также выявить точный вид, проводится ряд диагностических аппаратных исследований:
- УЗИ глаза позволяет обнаружить особенности глазных яблок, изучить состояние орбитальной полости;
- рентгенография черепа — на снимке будет заметно внутреннее повреждение, если причина в этом, а также состояние пазух носа;
- компьютерная томография головы и шеи дает возможность обнаружить новообразования, которые являются одной из причин офтальмоплегии;
- прозериновая проба для диагностики миастении;
- ангиографическое исследование сосудов мозга;
- периметрия для определения границ поля зрения.
В зависимости от того, что является причиной заболевания, требуется также консультация и осмотр узкопрофильных специалистов: при новообразовании — онколога, при подозрении на патологии ЦНС — невролога.
Как проявляется заболевание
Межъядерная офтальмоплегия представляет собой расстройство синхронного движения глазных яблок. Мышцы и нервы контролируют движение и при норме выполняют свою работу слаженно.
В этой статье
- Как проявляется заболевание
- Этиология болезни
- Симптомы межъядерной офтальмоплегии
- Диагностика
- Лечение
- Прогноз
В процессе участвуют несколько наружных мышц глаз. На практике это выглядит следующим образом: при обращении взгляда вправо совершается сокращение правой прямой латеральной мышцы и левой прямой медиальной мышцы. Контроль осуществляет глазодвигательный нерв, в составе которого есть двигательные и вегетативные волокна, а общее управление всем механизмом выполняет мостовой центр.
Методы терапии офтальмоплегии
Лечение заключается в устранении болезни, явившейся причиной паралича, а также восстановлении функциональности мышц и нервов. Терапевтические мероприятия включают в себя несколько аспектов.
Медикаментозное лечение. Пациенту могут быть назначены различные лекарственные средства в зависимости от этиологии:
- противовоспалительные препараты;
- кортикостероиды местного применения;
- витамины группы B и C;
- ноотропы для улучшения нервной деятельности;
- препараты, устраняющие мышечную слабость.
Аппаратная терапия. Наряду с приемом лекарственных средств эффективные результаты дает также лечение с помощью аппаратных процедур — электрофореза, фонофореза, иглорефлексотерапии. Это помогает укреплению глазных мышц, устранению спазма.
Хирургическое вмешательство. Назначается в случае, если необходимо устранить опухоль, являющуюся причиной паралича, а также восстановить мышечную активность глаз, поднять верхнее веко при птозе.
Для воздействия на мышцы применяется три способа:
- миотомия (рассечение);
- рецессия (отодвигание);
- теномиопластика (удлинение).
Операции при офтальмоплегии направлены на восстановление правильного баланса между глазными мышцами. Какой именно вид вмешательства необходим, решает врач с учетом имеющейся формы патологии и ее тяжести, возраста пациента и других особенностей. Как правило, оперируются сразу несколько мышц. Бывают случаи, когда на одном глазу проводится усиливающая, а на другом — ослабляющая операция.
Успех лечения офтальмоплегии зависит от своевременного обращения к специалистам, как и при многих других заболеваниях, и не только глазных.
Лечение
В случаях лёгкой впервые выявленной миастении и глазной формы в лечении применяется только калимин и препараты калия.
Калимин 60Н по 1 таб 3 раза в день с интервалом не менее 6 часов. Хлористый калий по 1 г 3 раза в день или калий-нормин по 1 таб 3 раза в день.
В случаях выраженной мышечной слабости или наличии бульбарных нарушений применяется глюкокортикоидная терапия: преднизолон в дозе 1 мг/кг веса строго через день в утренние часы (обычные дозы составляют 60-80 мг в сутки, минимально эффективные дозы составляют 50 мг в сутки через день).
Одна таблетка преднизолона содержит 5 мг, соответственно суточная доза преднизолона составляет 12—16 таблеток. Таблетка Метипреда (одно из коммерческих названий метилпреднизолона) содержит 4 мг, но по эффективности она равна 1 таб преднизолона 5 мг, поэтому в пересчёте на метипред количество таблеток составляет те же 12—16 таб, а суммарная доза будет меньше[источник не указан 152 дня
].
Преднизолон 60 мг утром через день.
Приём преднизолона длительный, ремиссия может наступить через 1—2 месяца, далее доза преднизолона по 0,5 таб снижается до поддерживающей дозы 10—40 мг через день. А затем медленно с осторожностью по 0,25 таблетки до полного исключения препарата.
Приём преднизолона требует контроля сахара крови и контроля со стороны участкового терапевта (артериальное давление, профилактика стероидной язвы, остеопороза).
В первые 1-2 года от начала заболевания при генерализованной форме миастении проводится оперативное вмешательство по удалению вилочковой железы (тимэктомия). Эффект от тимэктомии развивается в интервале 1-12 месяцев с момента тимэктомии, оценка эффективности тимэктомии производится через 1 год.
В пожилом возрасте, при недостаточной эффективности терапии преднизолоном, при невозможности назначения преднизолона и при отмене преднизолона назначается цитостатическая терапия. В лёгких случаях — азатиоприн по 50 мг (1 таб) 3 раза в день. В более серьезных случаях — циклоспорин (сандиммун) по 200—300 мг в сутки или селлсепт по 1000—2000 мг в сутки.
При обострении миастении допустимо и оправдано проведение плазмафереза и введение внутривенного иммуноглобулина. Плазмаферез целесообразно проводить по 500 мл через день N5-7 с замещением плазмой или альбумином.
Иммуноглобулин вводится внутривенно в дозе 5—10 г в сутки до суммарной дозы 10—30 г, в среднем 20 г. Вводится иммуноглобулин медленно, по 15 капель в минуту.
В 2021 году регуляторы систем здравоохранения США (FDA), ЕС (EMA) и Японии (MHLW) одобрили лекарство Soliris (экулизумаб) в качестве лечения для пациентов с генерализованной миастенией (гМГ).
Осложнения офтальмоплегии
Последствия запущенной офтальмоплегии могут весьма негативно отразиться на состоянии органов зрения. Паралич внутренних мышц приводит к нарушению аккомодации и снижению остроты зрения. Межъядерная офтальмоплегия может вызвать развитие устойчивого нистагма.
Часто присутствуют воспалительные заболевания, такие как конъюнктивит, кератит, блефарит, у больного нарушается нормальная работа слезных и мейбомиевых желез. Паралич глазных мышц сопровождается асимметрией лица. При надъядерной офтальмоплегии также возникают сложности с ориентацией в пространстве, нарушение равновесия. Еще одно частое осложнение офтальмоплегии — ксерофтальмия, высыхание конъюнктивы и роговицы.
Офтальмоплегия — причины и лечение
Офтальмоплегия – патологическое состояние органа зрения, обусловленное поражением глазодвигательных нервов. Развивается на фоне осложнений заболеваний мозга, тяжелых инфекционных поражений, интоксикаций организма. Офтальмоплегия проявляется параличом всех или отдельных групп глазных мышц, что приводит к снижению подвижности глазного яблока или полной его обездвиженности. Заболевание может выявляться на одном глазу или на обоих сразу.
Профилактика
Специальных предупредительных мер в данном случае не существует. Для снижения риска возникновения патологии нужно придерживаться общих рекомендаций:
- после травм глаза, ушибов головы следует следить за состоянием зрительных органов, при возникновении дискомфорта надо посетить офтальмолога с целью диагностики;
- заниматься своевременным лечением инфекций, не допуская перехода в хроническую стадию;
- соблюдать меры предосторожности при частой работе с токсичными веществами;
- при наличии факторов, способных привести к возникновению офтальмоплегии, — заболеваний нервной и эндокринной системы, следует также регулярно проходить осмотры у специалиста, чтобы не пропустить развитие патологии.
Внимательное и бережное отношение к здоровью глаз поможет вовремя обнаружить негативные симптомы и начать соответствующую терапию.
Причины
Причиной CPEO являются мутации митохондриальной ДНК (наследуемые или возникшие спорадически). Заболевание может наследоваться по аутосомно-рецессивному, аутосомно-доминантному, митохондриальному типам. В аутосомно-доминантном типе наследования участвуют гены TWNK и SLC25A4, в аутосомно-доминантном и аутосомно-рецессивном — POLG и RRM2B, с митохондриальным типом наследования чаще всего связан ген MTTL1, наряду с другими генами мтРНК и мтДНК.
CPEO может возникать на фоне других заболеваний: нервно-мышечных (POLG-ассоциированные атаксии), митохондриальных миопатий (синдром Кернса — Сейра).
Распространенность хронической прогрессирующей наружной офтальмоплегии неизвестна.
Классификация
Офтальмоплегия может быть врожденной и приобретенной, при этом поражается один глаз или оба.
Врожденное заболевание чаще всего сопровождается сопутствующими отклонениями в органах зрения, а приобретенное может протекать в острой и хронической форме.
Болезнь имеет следующие разновидности:
- Наружная офтальмоплегия – связана с поражением мышц, которые располагаются с внешней стороны глаза, при этом глазное яблоко разворачивается к здоровой мышце, вызывает двойственность предметов, оно обездвиживается частично или полностью.
- Внутренняя – при ней поражаются внутренние мышцы, зрачок расширяется при ярком свете.
- Частичная форма затрагивает и ту, и другую группу мышц, но они поражаются неодинаково.
- Полная офтальмоплегия – поражаются все виды мышц одинаково, появляется паралич глазного яблока.
- Надъядерная форма сопровождается полным параличом глаза, когда он не может осуществлять горизонтальные или вертикальные движения. Чаще диагностируется у пожилых людей.
- Межъядерная форма. Характеризуется патологическим нарушением нервных связей. Глазные яблоки отклоняются в разные стороны, один глаз ограничивается внутренним движением, а у второго отмечаются непроизвольные колебания (нистагм). Такая разновидность заболевания часто появляется при рассеянном склерозе в молодом возрасте.
В тяжелых случаях течения недуга наблюдается тотальная офтальмоплегия, когда взор полностью парализуется, а возможность перемещать взгляд отсутствует. Вместе с ней выделяют диабетическую офтальмоплегию, для которой характерно острое течение с сильными головными болями и парезом. В этом случае протекает диабет в скрытой форме.
При синдроме Толоса-Ханта диагностируется болевая офтальмоплегия, что вызывает воспалительные процессы в стенке сосуда.
Диагностика
Первичная постановка диагноза осуществляется при внешнем визуальном осмотре зрительного органа специалистом. В этом случае обнаруживается расширенный зрачок, асимметричное движение глаз, покраснения или отек.
После этого осуществляются дополнительные исследования для подтверждения заболевания:
- периметрия – с ее помощью определяется граница поля зрения (при наружной форме недуга она заужена);
- визометрия – с ее помощью измеряется острота зрения (внутренняя офтальмоплегия вызывает зрительную дисфункцию);
- компьютерная томография – помогает исследовать головной мозг и полость глазниц на предмет отклонения;
- ультразвуковая диагностика – позволяет исследовать орбитальную полость и обнаружить нарушения в глазном яблоке;
- ангиография головы – выявляет аневризму в сосудах, тромбозы и другие патологические нарушения в головном мозге;
- прозериновая проба – при отрицательном результате диагностируется офтальмоплегия;
- рентгенологические исследования черепа на предмет скрытых черепно-мозговых травм, проверяется состояние костей.
Если в результате исследований обнаружено присутствие новообразований, то пациента направляют к онкологу, который назначит следующие анализы: сдача крови на биохимию, общий анализ, анализ на гормоны, сахар и онкомаркеры.
После этого пациенту прописывают лечение в соответствии с разновидностью и причинами развития недуга.