Люмбалгия – это хроническое или острое заболевание, при котором появляются боли в пояснице. Патология может иметь периодический характер и может возникать как у детей, так и взрослых. Чаще всего синдром люмбалгии диагностируется у людей с физически активным образом жизни, а также у тех, кто по роду деятельности вынужден долго находиться в одном положении. Мнение о том, что люмбалгия является самостоятельным заболеванием – ошибочно. Скорее, это своеобразный сигнал организма о скрытых проблемах со здоровьем. Несвоевременное выявление и лечение этих недугов может привести к инвалидности.
Что же такое люмбалгия?
Костно-мышечная система человека включает позвоночный столб, а также окружающие его мышцы, ткани, нервные окончания, связки. При возникновении патологии в любой из этих структур возникает болевой синдром в спине, который может сопровождаться острыми, тянущими или ноющими ощущениями длительностью до 3-х месяцев. Люмбалгия – это разновидность болевого синдрома, характеризующегося спазмами мышц и ограниченностью движений в поясничном отделе. В Международном классификаторе болезней (МКБ-10) патология стоит под номером 54.5. Важно!
Люмбалгия и люмбаго – это разные виды болей несмотря на схожесть их симптоматики.
Причины и механизмы развития
Заболевания и состояния, из-за которых возникает люмбалгия, можно разделить на 2 большие группы – вертеброгенные (то есть, связанные с позвоночником) и невертеброгенные (с позвоночником не связанные).
Вертеброгенными факторами, способными вызвать боли в пояснице, являются:
- сколиоз (боковое искривление позвоночника);
- остеохондроз;
- спондилез (дегенеративные изменения в позвонках);
- протрузия межпозвонкового диска;
- грыжа межпозвонкового диска;
- артроз межпозвонковых сочленений;
- мышечно-фасциальный синдром;
- стеноз позвоночного канала;
- неинфекционные воспалительные заболевания позвоночного столба, в частности, болезнь Бехтерева;
- нестабильность поясничного отдела позвоночника.
При этих заболеваниях возможно сдавление структурами поврежденного опорно-двигательного аппарата корешков спинномозговых нервов с соответствующей клинической симптоматикой.
Невертеброгенные люмбалгии могут быть вызваны заболеваниями, абсолютно не имеющими отношения к позвоночнику, а именно:
- остеопорозом;
- травматическими повреждениями позвоночника;
- болезнями почек (пиелонефриты, мочекаменная болезнь, гематомы травматической природы);
- болезнями кишечника;
- болезнями половой системы мужчин и женщин (миома матки, кисты яичников, эндометриоз и другие);
- сосудистыми заболеваниями;
- доброкачественными и злокачественными новообразованиями (и первичными, и метастатическими);
- воспалительными процессами органов брюшной полости, малого таза, мышц;
- инфекционными заболеваниями, в частности, опоясывающим герпесом.
Нередко люмбалгия сопровождает женщину в период беременности. Возникает она в случае слабости мышц спины и обусловлена давлением на область поясницы матери растущим плодом.
Классификация люмбалгии
Поясничная люмбалгия позвоночника может быть двух форм:
- Острая – при этом состоянии боль возникает резко и отличается острым характером, зачастую не связана с позвоночным столбом (исключение – протрузии дисков). Причиной патологии могут стать резкие движения, поднятие тяжестей в неудобной позе, травма или переохлаждение. В самих позвонках серьезные нарушения не происходят, а в области поясницы или крестца развиваются дегенеративные изменения, на пике которых и возникает сильная боль. В некоторых случаях острая люмбалгия проходит самостоятельно, но чаще при отсутствии лечения переходит в хроническую стадию.
- Хроническая – в этом случае патология развивается постепенно, связана с повреждением позвоночных структур. Выявить эту форму можно, когда боли, отдающие в ягодицы и нижние конечности, довольно слабые, но не проходят длительное время, периодически появляясь под влиянием внешних факторов. При пальпации пораженной области человек ощущает боль.
По природе происхождения люмбалгия также подразделяется на два типа: Вертеброгенная – является результатом нарушений позвоночника. Причинами развития этого вида патологии могу стать следующие заболевания:
- остеохондроз – приводит к изнашиванию дисков позвоночника и ущемлению нервных отростков, застою крови в венах и отечности. Этот процесс сопровождается аутоиммунными изменениями, что вызывает развитие асептического воспалительного процесса;
- протрузии и межпозвоночная грыжа – вызывают сдавливание нервных корешков и сильные поясничные боли;
- фасеточный синдром – в этом состоянии диски позвоночника истончаются и возрастает нагрузка на позвоночные суставы, хрящи разрушаются и развивается суставный подвывих;
- мышечные дегенеративные изменения – связаны с ослаблением мышечного корсета и увеличением нагрузки на суставы и диски, при этом происходит раздражение нервных рецепторов в тканях;
- повреждение позвоночных связок – вызывает ослабление фиксации позвоночного столба, увеличение промежутка между позвонками и растяжение дисков позвоночника;
- сужение канала спинного мозга – приводит к сдавлению спинного мозга. Боль может переходить на ягодичную область и заднюю часть бедра;
- синдром конского хвоста – связан со сдавливанием пучка нервных окончаний в результате опухолей, грыж, травм и воспалений. Может привести к нарушению функций органов таза и параличу;
- спондилез– в результате этой патологии разрушается позвоночный столб и его диски, уменьшается промежуток между позвонками, происходит сужение спинномозгового канала;
- остеопороз – приводит к потере позвонками своих прочностных свойств, уменьшению расстояния между ними и ущемлению нервных корешков;
- травмы пояснично-крестцового отдела – вызывают отечность тканей и сдавливание спинного мозга, а также повреждение связок.
Невертеброгенная – вызывается поясничными заболеваниями, локализующимися за пределами позвоночника. Эту форму люмбалгии могут вызвать следующие болезни внутренних органов:
- патологии почек – при растяжении почечной капсулы или травме мочевыводящих путей возникают болевые ощущения в пояснице с одной или двух сторон, сопровождающиеся отечность;
- панкреатит хронической формы, желудочные язвы – в первом случае ощущается опоясывающая боль, во втором – тупая, ноющая боль, которая устраняется приемом антацидов;
- заболевания яичников и матки у женщин – вызывают болевой синдром в нижней части живота;
- околопозвоночные опухоли – они ущемляют окружающие позвоночник ткани и раздражают нервные корешки.
Виды люмбалгии
Различают два вида люмбалгии: острую и хроническую.
Острая люмбалгия возникает внезапно после подъёма тяжестей или резкого неловкого движения. Чаще всего у человека нарушены обменные процессы в позвоночнике. Боль в пояснице уменьшается в лежачем положении и усиливается при любом движении. Эта форма болезни может резко пройти.
Хроническая люмбалгия может стать продолжением острой формы или появиться независимо от неё. Хроническая форма болезни возникает из-за артроза фасеточных суставов, миофасциального синдрома, спондилолистёза или спондилолиза, нестабильности позвонков. При хронической люмбалгии позвоночника лечение будет сложнее, ввиду большей «запущенности» ситуации.
Причины люмбалгии
К общим причинам патологического состояния относят:
- Чрезмерная физическая нагрузка. Боли возникают в результате укорочения и уплотнения мышц, что вызывает сильное давление на суставы и развитие в них воспалительных процессов.
- Травмы. Имеют вид компрессионных переломов или вывиха дисков позвоночника в результате смещения позвоночных дисков или разрыва связок и тканей при резком поднятии тяжелых грузов. У спортсменов в тяжелой весовой категории возможен отрыв поперечного отростка первого позвонка области поясницы и разрыв волокон мышц.
- Длительное нахождение в неудобном положении. Связано с профессиональной деятельностью, сном в неудобной позе, сопровождается мышечным спазмом.
- Беременность. В этот период наблюдается быстрый набор массы тела и сильная нагрузка на позвоночник, а также отечность тканей в результате задержки жидкости
- Гиподинамия. Приводит к плохой циркуляции крови, потере дисками позвоночника эластичности и ослаблению мышечных волокон, поддерживающих позвоночный столб. При этом наблюдается уплотнение соединяющих позвонки связок, в результате чего уменьшается расстояние между ними и сдавливается спинной мозг.
- Сколиоз в значительной степени. Приводит к смещению позвонков, их активности сверх нормы и быстрой потере тканями дисков своих свойств. При неправильной осанке увеличивается нагрузка на фасеточные суставы с одной из сторон – по этой причине развивается воспалительный процесс и возникают боли.
- Переохлаждение. Приводит к спазмированию сосудов и нарушению циркуляции крови, может вызвать аутоиммунный воспалительный процесс в суставах.
- Чрезмерная масса тела. При ожирении нагрузка на позвоночник и его диски увеличивается, наблюдается дефицит влаги и происходит их истончение и потеря эластичности. При этом расстояние между позвонками уменьшается, в результате чего происходит ущемление мягких тканей.
- Стрессы. При сильных переживаниях мышцы спазмируются, нарушается циркуляция крови, давление на структуры позвоночника увеличивается/
- Возрастные изменения. Приводят к слабости мышц, потере дисками жидкости и упругости, развитию дегенеративных процессов в суставах, нарушению осанки.
Люмбалгия: симптомы и лечение различными способами
Помимо основных вышеуказанных причин развития боли можно также выделить резкие движения, переохлаждение, неудобные положения тела, например, во время сна или длительной поездки. Боль в данном случае ноющая, возможна передача болевого ощущения в ногу по задней части бедра.
Усиление болевого ощущения можно испытать при даже самых незначительных движениях, которое то ослабевает, то вновь возобновляется. Диагностировав такую болезнь как люмбалгия, симптомы и лечение определять должен исключительно специалист.
Следует помнить, что не надлежащее лечение патологии способно перерасти в инвалидность и полностью лишить трудоспособности.
Симптомы
Лечение подобного недуга назначаются только врачом, несмотря на то, что некоторые предпочитают заниматься самолечением при помощи народных средств. Однако в данном варианте стоит понимать, что есть риски для здоровья, ведь неверно поставленный диагноз может спровоцировать большее воспаление области позвоночника и мышечных тканей около него.
Особенность и симптомы недуга носят следующий характер:
- односторонние болевые ощущения в поясничном отделе;
- усиление болевых ощущений в результате энергичных движений либо долгого пребывания в одной позе;
- улучшение ситуации при принятии лежачего положения;
- сложность в разгибании тела при наклоне;
- трудности в элементарных действиях: умывании, хождении, глажке одежды и т.д.;
- усталость в области поясницы.
Когда заболевание прогрессирует, оно приобретает постоянный характер, неприятные ощущения становятся интенсивнее, усиливаются даже при смехе, кашле и прочем. Если не использовать прописанное врачом лекарство, можно получить распространение боли на всю область крестца, на ноги и на ягодицы.
В области поражения специалист либо сам пациент может обнаружить уплотнения мышц, которые при надавливании болят, что сравнимо с легким ударом током. Данное явление носит название симптом мышечного напряжения, больной может даже вздрагивать от боли при обследовании очага неприятных ощущений. Следовательно, если выявлено заболевание люмбалгия, симптомы которой определяет врач, лечение назначается обязательно после полной диагностики.
У некоторых пациентов может быть определен положительный симптом Ласега, который выступает одним из показателей натяжения. Он проявляется повышением болезненность в области поясницы и по ходу седалищного нерва, когда врач пытается поднять выпрямленную ногу больного, лежащего на спине. Если ногу согнуть в колене, то наступает облегчение и исчезает дискомфорт.
Диагностика
Невролог в обязательном порядке обследует больного с целью выявления возможного нарушения рефлексов. Также в процессе диагностики применяются аппараты: рентген, КТ, МРТ, миелография. А в случае необходимости доктор может прописать дополнительные исследования.
Чтобы исключить иные проблемы потребуется:
- анализы мочи, крови;
- УЗИ половых органов и брюшины;
- биохимия крови.
Лечение медикаментозное
После получения нужных результатов обследования врач прописывает терапию. Зависеть она будет напрямую от фазы болезни. Если период протекания острый, тогда используются препараты НПВС, например, Ибупрофен либо Диклофенак.
Также комплексом используются хондропротекторы, которые оказывают исключительно положительное воздействие на хрящи не только в области поясницы, но и на ткани всего организма. К таким препаратам можно отнести Хондроитин. Также врач может прописать Беклафен, который относится к миорелаксантам.
Дозировка и длительность — это обязанность врача, главное, что должен делать пациент — это соблюдать все прописанные правила лечения. При утихании боли целесообразной будет физиотерапия, в которую входит электрофорез, грязелечение, апитерапия, массажи, плавание и другое.
Оперативное лечение
Когда люмбалгия протекает в тяжелой форме и на лицо нарушения кровообращения, абсцессы, новообразования в спинном мозге, тогда неизбежным станет оперативное лечение. В данном случае проводится операция, подразумевающая сращивание дегенеративного сегмента и импланта. Такое хирургическое вмешательство носит название спинальная фузия и проводится в случае нестерпимых болей из-за нестабильного движения позвонка.
Если же у пациента имеются межпозвоночные грыжи, тогда позвоночный диск удаляется, а на его место ставится искусственный. Данная манипуляция называется дискэктомия. Но такую операцию хирурги проводят крайне редко, потому как это может привести к рецидиву люмбалгии.
Методика Дикуля
Популярным на сегодняшний день является метод Дикуля от болевых ощущений. Используется в данном случае специально разработанная схема нагрузок, которая возвращает подвижность позвоночнику. Также наряду с упражнениями применяется правильный питьевой режим, мануальная терапия, иглорефлексотерапия.
Курс по методике состоит из 3 циклов, в каждом предусмотрено по 12 занятий:
- 1 этап ознаменован подготовкой организма к нагрузкам. Здесь происходят занятия дыхательной гимнастикой, йогой, пилатесом.
- 2 этап подразумевает восстановление мышц, пораженных заболеванием, повышение тонуса мягких тканей в данной области.
- 3 этап направлен на увеличение подвижности позвоночника. Здесь начинаются активные занятия на тренажерах. Также каждый пациент получает свой комплекс упражнений в зависимости от сложности ситуации. Данные упражнения можно выполнять дома.
Выздоровление у каждого человека наступает индивидуально, можно излечиться за 3 месяца, а можно повторять курс несколько лет к ряду.
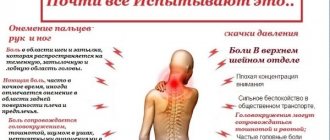
Симптомы люмбалгии
- Поясничные боли ощущаются обычно с одной стороны, могут иметь разную степень интенсивности. При сдавливании спинномозговых нервных корешков возникает очень сильная простреливающая боль, в результате чего может наступить обездвиженность человека. При ноющих болевых ощущениях возникает подозрение на невертеброгенную люмбалгию.
- При наклонах, кашле/чихании, в процессе дефекации болевой синдром усиливается.
- Амплитуда движений резко снижается, наклоны вперед практически невозможны.
- Возникают затруднения при попытке сесть, ходьбе по лестнице и закидывании ноги на ногу, также сложно разогнуться из согнутого положения.
- Ощущается сильное напряжение в мышцах поясницы, расслабить их очень сложно.
- Пальпация позвоночника и окружающих его тканей вызывает боль.
- Симптом Гейта положителен – сопровождается резкими болевыми ощущениями при попытке резко согнуть ногу в положении лежа на спине.
Принципы диагностики
Важную информацию о причинах и характере болезни врач выясняет, оценивая результаты дополнительных методов обследования.
Врач заподозрит люмбалгию на этапе сбора жалоб и данных анамнеза жизни и заболевания больного. Объективное обследование пациента, в частности, исследование неврологического статуса убедит специалиста в верности его догадки. Чтобы выяснить, какое именно заболевание спровоцировало развитие болей в пояснице, врач назначит пациенту дополнительные методы обследования, среди которых ведущая роль принадлежит методам визуализации:
- рентгенографии поясничного или пояснично-крестцового отдела позвоночника;
- компьютерной томографии;
- магнитно-резонансной томографии.
На рентгенограмме обнаружатся грубые изменения структуры позвоночника: наличие травматических повреждений, сужения межпозвонковых щелей и костных разрастаний вокруг них, остеопороза.
Более информативной, чем рентгенография, является компьютерная томография. Это исследование позволяет получить четкое послойное изображение позвоночника и окружающих его тканей и выявить такие заболевания, как стеноз (сужение) позвоночного канала, грыжи диска, а также новообразования.
Наиболее информативным методом диагностики этой группы заболеваний является магнитно-резонансная томография, или МРТ. Она позволяет достоверно диагностировать изменения в позвоночнике и окружающих его органах: мышцах, сосудах и нервах.
Также могут быть использованы такие методы диагностики, как электромиография (ЭМГ) и электронейромиография (ЭНМГ). С их помощью несложно обнаружить нарушения передачи нервного импульса по мышцам и нервным волокнам.
С целью обнаружения новообразований и очага инфекции больному может быть назначена сцинтиграфия. Этот метод исследования основан на различном поглощении введенного в организм радиактивного вещества здоровой и патологически измененной тканями.
Если имеется подозрение на компрессию (защемление) нервного корешка, подтвердить или опровергнуть его поможет термография. При помощи специальных инфракрасных датчиков измеряют температуру двух сторон тела: до предполагаемого места повреждения и ниже его.
С целью дифференциальной диагностики люмбалгии и заболеваний органов брюшной полости может быть использовано ультразвуковое исследование (УЗИ). Если необходимо обнаружить повреждение какой-либо мышцы, связки или сухожилия, исследуют этим методом непосредственно их.
Чтобы определить наличие воспалительного процесса в организме инфекционной или неинфекционной природы, способного стать причиной люмбалгии, проводят лабораторные исследования, в частности общий анализ крови, мочи, ревмопробы и другие.
Диагностика люмбалгии
Предварительный диагноз можно поставить на основании жалоб пациента и рассказа о моменте появления болевого синдрома и его характере. Далее выполняется пальпация поясницы и позвоночной области, мышечного корсета и крестца. Чтобы исключить наличие других заболеваний врач-невролог
назначает такие методы обследования:
- общий и биохимический анализ крови, анализ крови на антитела к различным инфекциям;
- рентгенографию пояснично-крестцовой области позвоночного столба;
- МРТ или КТ поясничной части – позволяет определить наличие аномалий развития позвоночника и оценить состояние дисков;
- УЗИ органов брюшины и половой системы.
При необходимости назначается консультация других специалистов – инфекциониста, гинеколога (уролога), терапевта.
Объективное состояние при люмбалгии
При обследовании больных с люмбалгией определяются болезненность паравертебральных точек и остистых отростков позвонков. Симптомы натяжения слабые или умеренно выражены. Положительный симптом Ласега, реже положительные симптомы Нери, Вассермана, Мацкевича, Дежерина. Двигательные нарушения и изменения сухожильно-надкостничных рефлексов чаще отсутствуют. Нет нарушения чувствительности. При вовлечение в патологический процесс грудного отдела позвоночника врачи говорят о торако люмбалгии.
Лечение люмбалгии
При лечении люмбалгии основной целью является купирование боли, для этих целей используют разные методы:
- прием анальгетиков;
- миорелаксантов и противовоспалительных препаратов;
- мануальную терапию;
- иглорефлексотерапию;
- вакуумную терапию;
- вытяжение позвоночника;
- физиотерапию;
- блокаду нервных окончаний.
По мере устранения острого болевого симптома назначают ЛФК, остеопатию, массаж
. Параллельно с этим необходимо снизить физическую активность, уменьшить нагрузку на позвоночник, исключить подъем тяжестей. Лечение хронической люмбалгии должно быть комплексным и занимает долгий период времени – одновременно с вышеперечисленными методами терапии показано ношение специального бандажа, использование тренажеров и методов физиореабилитации.
Принципы лечения
В первую очередь должно проводиться лечение основного заболевания, на фоне которого и возник болевой синдром в пояснице. В зависимости от этого заболевания лечением больных с люмбалгией занимаются невропатологи, терапевты или же ортопеды.
Чтобы облегчить состояние больного и ускорить выздоровление больному рекомендуют:
- Постельный режим. В острый период болезни пациенту будет гораздо полезнее находиться в постели в течение 3-5 дней, чем провести это время в очередях поликлиники или в поисках нужных лекарств. Покой – это важнейший компонент лечения, без соблюдения которого другие виды терапии не окажут желаемого эффекта.
- Медикаментозное лечение:
- нестероидные противовоспалительные средства, или НПВС (мелоксикам, рофекоксиб, диклофенак, нимесулид и другие); эти лекарственные средства помогают снизить выраженность воспалительного процесса и уменьшают боль; препараты назначаются коротким курсом – на 5-7, реже – больше, дней с обязательной защитой желудка в виде одновременного приема с НПВС блокаторов протонной помпы (омепразола, рабепразола и прочих);
- миорелаксанты (как правило, применяют толперизон, реже – сирдалуд); расслабляют спазмированные мышцы, уменьшая проявления описанного выше синдрома мышечного напряжения;
- витамины группы В (нейрорубин, нейробион, мильгамма и прочие); питают нервную ткань, улучшая передачу импульса от нейрона к нейрону;
- мочегонные препараты (фуросемид, торасемид); применяются в случае обнаружения отека тканей в области поражения; также к препаратом в аналогичным эффектом можно отнести L-лизина эсцинат, который помимо противоотечного оказывает противовоспалительное и обезболивающее действие;
- препараты, улучшающие кровообращение (пентоксифиллин, никотиновая кислота и другие);
- антидепрессанты и, реже, противосудорожные препараты: в случае рецидивирующих хронических болей в пояснице при длительном приеме (6-10 недель) эти препараты воздействуют на центры болевых ощущений, уменьшая выраженность болевого синдрома;
- хондропротекторы (Мукосат, Дона, Румалон и прочие) – воздествуют на суставной хрящ, активизируя в нем обменные процессы, тем самым частично восстанавливая его структуру и замедляя прогрессирование болезни; применяются длительными курсами – по 2-3-6 месяцев 2-3 раза в год.
- Физиотерапия и методы нетрадиционной медицины:
- массаж;
- мануальная терапия (щадящие техники);
- рефлексотерапия;
- чрескожная электростимуляция;
- остеопатические техники;
- ультразвуковая терапия;
- лазеротерапия;
- криотерапия;
- кинезиотерапия;
- гирудотерапия;
- вакуумная терапия;
- вытяжение позвоночника;
- лечебная физкультура (по праву считается одним из самых эффективных методов устранения хронического болевого синдрома в пояснице – способствует укреплению мускулатуры спины и пресса);
- некоторые другие методики.
Стоит отметить, что некоторые из вышеуказанных методов могут быть использованы для купирования болевого синдрома в остром периоде болезни, а другие – только тогда, когда основные симптомы устранены и необходимо закрепить эффект.
- Хирургическое лечение. Рекомендуется отдельным больным в случаях, если консервативное лечение не оказало желаемого эффекта или же медикаментозные методы не могут быть эффективными при данном заболевании.
Лечение люмбалгии в СПБ
Многопрофильный медицинский в Санкт-Петербурге предлагает быстрое и качественное лечение при помощи современного оборудования. Врачи-неврологи с многолетним опытом работы и высоким уровнем знаний проведут точную диагностику и подберут индивидуальный курс терапии, что позволит избежать дальнейших осложнений и быстро избавит от неприятных симптомов. В клинике практикуется электронный учет пациентов, что гарантирует европейское качество обслуживания и отсутствие очередей. Для получения консультации и записи на прием свяжитесь с персоналом клиники по указанным телефонам.
Как лечить люмбалгию при помощи традиционной и нетрадиционной медицины
Целесообразными в лечении заболевания являются физиопроцедуры, которые направлены на улучшение состояния пациента и избавления его от болей. Как лечить люмбалгию может решить только врач.
Он же назначает и процедуры, среди которых можно выделить:
- Диадинамотерапию, когда на организм влияют импульсные токи, имеющие разную частоту и форму. Процедура предусматривает поочередное использование 2-3 видов токов. Число процедур за курс 5-7, каждая манипуляция занимает около 10-12 минут.
- Короткоимпульсную электроанальгезию, где происходит воздействие весьма коротких импульсов на больной участок. При этом частота импульсов может колебаться от 2 до 400 Гц. Достаточно 10 процедур длительностью по 10 минут.
- Лекарственный электрофорез, при котором введение лекарства для обезболивания происходит в совмещении с постоянным электрическим током. Процедура занимает 15-30 минут, курс — 15-20 манипуляций.
- Магнитолазерную терапию, которая путем одновременного воздействия на область поражения лазером и магнитным полем способствует улучшению ситуации. Время на манипуляцию — 15 минут, курс — до 15 процедур.
- Магнитотерапию, где влияние на организм производят переменные и постоянные магнитные поля. Курс — до 20 процедур по 15-25 минут каждая.
- Ультразвуковую терапию, где применяются ультразвуковые колебания, частота которых колеблется от 800 до 3000 кГц. Курс составляет 6-14 манипуляций по 12-15 минут.
- Иглорефлексотерапию, в ходе которой в болевую часть тела проходят импульсы от игл. Такие процедуры проводятся по 15-45 минут, количество манипуляций в курсе 3-15.
- Мануальную терапию проводят путем раздражения нервных окончаний. Данная процедура производится либо специальными массажерами, либо массажистами. Курс достигает 15 процедур. Рекомендуется повторение через полгода.
То, как лечить люмбалгию, решает специалист, ведь есть и противопоказания. Ими являются новообразования как злокачественной, так и доброкачественной природы, инфекции позвоночника и тканей, лихорадочные состояния, абсцессы в области влияния.
Блокада при болях в пояснице
Помимо этого, врач может решить, как лечить болезнь люмбалгию, если имеются нестерпимые боли в пояснице, которые нарушают ритм жизнедеятельности и лишают пациента работоспособности. В таких случаях применяется блокада, которая заключается во введении сильнодействующего лекарства в область боли. Данный медикамент способен быстро избавить от мучений на период до нескольких дней.
Народные методы
Народная медицина не менее развита в лечении недуга. Но стоит понимать, что в зависимости от того, как лечить проявление люмбалгии, может наступить только лишь нейтрализация боли, при этом причина не устраняется.
Чтобы облегчить состояние можно использовать такие рецепты:
- Трижды в сутки производить растирание больного места соком алоэ.
- Делать компрессы из вымытых, просушенных и обданных кипятком листьев хрена, укутывая их шерстяным изделием на ночь.
- Растирание свиным жиром также с укутыванием больного места шерстяным платком.
- Использование разогретого состава озокерита. Оставлять его стоит до остывания. Производятся аппликация 10 дней, единожды в день. Тепловая процедура противопоказана при наличии образований, которые сосредоточены в брюшине или малом тазу.
Обострение боли может быть, если:
- не следить за осанкой во время сидения, хождения;
- не заниматься гимнастикой, хотя бы по полчаса в день;
- травмировать и переохлаждать область поясницы;
- резко поворачиваться, двигаться, поднимать тяжелые предметы;
- спать на мягких перинах, лучше отдать предпочтение полужесткому матрасу;
- не использовать фиксирующий пояс при занятиях активным спортом, особенно тяжелой атлетикой;
- не применять бандаж с 6 месяца беременности (по предписанию врача).
Для профилактики важно запомнить основные правила:
- соблюдение осанки;
- контроль веса для подъема;
- рациональное питание с употреблением каждый день не менее 5 разных овощей и фруктов;
- помнить о технике безопасности не только на работе, но и в быту.
Что это такое
Поясничная боль может появиться после переохлаждения, физической нагрузки, резкого движения или долгого пребывания в неудобном положении. Она концентрируется в спине или распространяется на бедро и всю ногу, спускаясь по ее задней поверхности и доходя до самой стопы.
Болевые ощущения ноющие и тупые, их интенсивность нарастает при ходьбе, наклонах и поворотах туловища. Даже кашель, чихание или смех способны спровоцировать болевой приступ. Со временем спина болит все меньше, что отнюдь не означает выздоровления.
Спустя какое-то время боль обязательно возвращается. Так происходит до тех пор, пока не будет устранена причина ее появления. Опасность люмбалгии в том, что при длительном существовании патологии резко снижается трудоспособность, и не исключена инвалидность.
Подавляющее большинство пациентов – люди старше 50 лет. Однако болезнь встречается у детей и подростков. Пик заболеваемости приходится на возраст от 10 до 12 лет у девочек и от 13 до 17 – у мальчиков, то есть на тот период, когда организм активно растет.
Наиболее распространенной причиной люмбалгии является повреждение 4-5 поясничных позвонков. Первые три позвонка менее уязвимы, что связано с особенностями распределения нагрузки на позвоночник.
Люмбаго и люмбалгия – это одно и то же?
Люмбалгию необходимо отличать от приступов люмбаго (внезапной острой, стреляющей боли в нижней части спины, возникающей спонтанно и не связанной с физической нагрузкой и положением тела). Это важно, так как принципы лечения люмбаго и люмбалгии могут отличаться, поэтому больным, страдающим от болей в крестце и пояснице, следует знать, на что обращать внимание при обращении к врачу.
Отличие люмбаго и люмбалгии
Люмбаго и люмбалгия: в чем отличие?
| Характеристика |
|
|
| Течение боли. | Хронический болевой синдром, который не проходит в течение 3 месяцев и дольше (возможно незначительное затихание симптомов с периодами регулярного обострения). | Острая, спонтанная боль, которая возникает внезапно и обычно не связана с физической и двигательной нагрузкой. |
| Длительность приступа. | Боль продолжается в течение 10-12 недель, имеет непостоянный характер и отличается множественными рецидивами. | От нескольких минут до нескольких часов (реже – до 1-3 дней). |
| Связь с факторами внешней среды. | Возникает при повышенных нагрузках (особенно если степень нагрузки не соответствует физическим возможностям человека), резких движениях, стрессах. | Боль при люмбаго редко связана с физической нагрузкой, а наиболее распространенным провоцирующим фактором является переохлаждение. |
Что это такое: патогенез и этиология
Люмбалгия – это хронический болевой синдром (чаще всего с прогрессирующим течением), характеризующийся устойчивыми болями в пояснично-крестцовом сегменте позвоночника. Если боль иррадиирует в ягодичные мышцы, копчиковую кость, бедра, голень и другие части нижних конечностей, по ходу расположения седалищного нерва, такой приступ называется люмбоишиалгией.
Люмбоишиалгия
В 80% случаев люмбалгия имеет вертеброгенный характер, то есть, причиной ее возникновения являются заболевания позвоночника. В некоторых случаях точно установить причину дискомфорта и прострелов в пояснице не удается, что может быть основанием для обследования пациента на ревматоидные и онкологические факторы.
Вертеброгенная люмбалгия
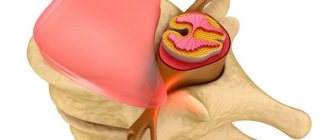
В основе возникновения вертеброгенной люмбалгии лежит защемление нервных пучков, которые отходят от спинномозговых нервных стволов в центральный позвоночный канал.
Строение спинномозгового нерва
Во время защемления происходит раздражение нервных рецепторов, что приводит к интенсивному образованию и передаче нервных импульсов и возникновению сильной боли. Ситуация усугубляется, если на данном этапе больной не обратится за врачебной помощью. Питание в тканях сдавленного нерва нарушается, а нервный корешок отекает и воспаляется. Именно данные процессы лежат в основе патогенетического механизма развития вертеброгенной люмбалгии, поэтому можно сказать, что своевременная диагностика и раннее лечение поясничного болевого синдрома являются основой профилактики хронических приступов.