Характеристика
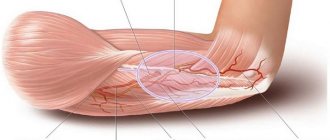
Канал, по которому проходит локтевой нерв, называется кубитальным. Это узкое пространство, поэтому, когда нерв задет и воспален, начинается отек, он касается стенок канала.
При воспалении этого локтевого нерва, который залегает в узком кубитальном канале, возникает отек, сдавление, резкая болезненность, мурашки и слабость мышц.
Процесс практически всегда односторонний. Нередко туннельный синдром встречается как профессиональное заболевание у тех, кто проводит много времени за компьютером.
Для дифдиагностики с другими видами невралгии проводят МРТ, УЗИ и другие обследования. Лечение комплексное, медикаментозное и физиотерапевтическое.
Это вызывает сильную болезненность, а также парестезии (то есть покалывания, «мурашки», слабость мышц) в переднем отделе предплечья, локте, в месте сгиба кисти, в районе 4 и 5 пальцев. Парестезии часто случаются при попытках опереться на ульнарный (т.е. со стороны локтевой кости) край кисти или в ночное время.
В России для лечения синдрома кубитального канала легкой и умеренной степени широко применяют малоинвазивные методики — введение глюкокортикостероидов в канал под контролем УЗИ.
Если в течение трех месяцев нет эффекта от проводимой консервативной терапии, есть слабость мышц кисти, выраженные нарушения чувствительности, тяжелая степень синдрома карпального канала, рекомендовано хирургическое лечение.Пациенту следует избегать однотипных движений сгибания и разгибания в локтевых суставах, возможно наложение ортеза на время сна на локтевой сустав, подбирается специальная гимнастика, направленная на “скольжение локтевого нерва”, которую следует выполнять 2-3 раза в день.
Невролог
Першина Наталия Сергеевна
Стаж 8 лет
Практически всегда поражение бывает односторонним. Локализация боли часто отмечается в передненаружном отделе области локтя. Примерно у половины заболевших туннельный синдром имеет острое начало, а половина ощущает постепенное нарастание симптомов.
Характерна болезненность при супинационно-пронационных движениях (то есть при попытках повращать предплечьем вокруг собственной оси). Нарушение питания нервного ствола, микротравматизация нерва приводят к болям.
Врач отметит их наличие при осмотре, когда пальпирует поврежденный участок. Простукивание этой области приводит к парестезиям в зоне иннервации. Наблюдаются кожные расстройства по ульнарной стороне руки.
Туннельный синдром относят к компрессионно-ишемическим невропатическим патологиям. Суть этого заболевания – воспаление нерва, регулярно подвергающегося сдавливанию либо единожды механически поврежденному.
Невропатия нерва локтевого сустава особенности заболевания
Причины развития болезни?
Очень часто неврит локтевого нерва развивается вследствие длительного согнутого положения локтя. А также патология появляется при воздействии на организм следующих негативных факторов:
- воздействие низки температур,
- травмирование и различные повреждения локтя,
- инфекционное поражение,
- воспаление сосудов,
- недостаточное количество в организме минералов и витаминных комплексов,
- интоксикация,
- патологии эндокринной системы,
- сдавливание нервного волокна,
- воспалительные процессы в локтевом суставе,
- деформация костных тканей.
Какие симптомы заболевания?
Воспаление локтевого нерва проявляется такой симптоматикой, как:
- выраженная невралгия в области поражения нерва в локтевом суставе,
- слабость в мышцах пальцев (приводящие и отводящие движения),
- неприятные ощущения и покалывание в ладони,
- истончение и ослабление мышц первого межпальцевого промежутка,
- онемение мизинца,
- невозможность сгибания и разгибания пальцев вследствие паралича,
- нарушение чувствительности в области поражения.
Тонкости диагностики неврита локтевого нерва
Если у больного развился неврит локтевого сустава, ему нужно обратиться в медицинское учреждение и начать лечить патологию. При поступлении в стационар врач выяснит ход развития болезни и проведет тщательное объективное обследование. Затем доктор выявит отличия с другими патологиями в локтевом суставе и направит на специальные лабораторные и инструментальные методики обследования. К таким методам относятся:
- общие исследования мочи и крови,
- биохимия плазмы,
- рентгенографическое исследование,
- УЗИ,
- КТ,
- МРТ.
Причины возникновения
Зачастую болезнь проявляет себя как следствие травм в области локтя. Переломы плеча или предплечья, повреждение надмыщелка локтя, который связан с мышцами – сгибателями кисти и пальцев – любая из этих неприятностей может стать толчком к началу болезни.
Кроме того, нередко туннельный синдром развивается со временем и при отсутствии явных повреждений.
Факторы риска следующие:
- возраст более 40 лет;
- длительная работа за компьютером, когда локоть свисает с края стола;
- занятия профессиональным спортом (особенно теннисом).
Возрастные особенности людей, перешагнувших 40-летний рубеж, связаны с опасностью развития артритов и артрозов. Артриты – воспалительные заболевания суставов, артрозы – изменения в суставной ткани невоспалительного характера, приводящие к истончению сустава, появлению остеофитов. В обоих случаях возможно сдавливание нерва, в результате чего возникает болезненность и чувство онемения 4 и 5 пальцев кисти.
Программисты, писатели, журналисты, бухгалтеры и представители других профессий, предполагающих длительную работу с мышкой и клавиатурой, подвержены не меньшему риску: их рука находится в статичном положении долгое время.
Нерв пережимается. Отсюда появление первых симптомов заболевания. Работа без смены положения в течение нескольких часов подряд способствует появлению первых признаков туннельного синдрома.
У спортсменов в качестве факторов риска выступают постоянные однообразные движения.
Внимательно относиться к себе следует также водителям. Нередко они в процессе ожидания в пробках на дорогах кладут локоть на подлокотник. Если эта поза становится привычной, то не исключено раздражение нерва.
Почему нашим статьям можно доверять ?
Мы делаем медицинскую информацию понятной, доступной и актуальной.
- Все статьи проверяют практикующие врачи.
- Берем за основу научную литературу и последние исследования.
- Публикуем подробные статьи, отвечающие на все вопросы.
Иногда отмечаются случаи развития туннельного синдрома у женщин, находящихся в периоде климактерических изменений. К нему приводит перестройка соединительной ткани, начинающаяся под воздействием изменений в функционировании гормональной системы.
Существует еще один фактор риска – эндокринные заболевания (например, сахарный диабет). В поздних стадиях они также могут вызвать возникновение боли в локте, неприятные ощущения в области кисти и пальцев.
Защемление локтевого нерва лечение, симптомы
Причины
Самой основной причиной защемления этого нерва является его постоянное сдавливание.
Это происходит, в основном, у тех людей, профессиональная деятельность которых связана с регулярной и продолжительной опорой на локти, например, у офисных работников, у тех, кто работает за станками и даже у инвалидов, которые опираются постоянно локтями о подлокотник кресла.
Другими причинами могут быть травмы в области нижней трети плеча (в месте локтевого сустава), переломы мыщелка, то есть внутреннего выступа кости плеча, а также опухоль самого нерва.
Симптомы
При защемлении локтевого нерва могут наблюдаться следующие признаки:
- Сгибание кисти затруднено, так же, как и отведение ее в сторону.
- Ощущение боли во время движения пальцами.
- Ограничение или полное отсутствие движения мизинца.
- Ограниченное сгибание четвертого пальца и пятого.
- Движение большого пальца также затруднено.
- Отсутствие разгибания дистальных фаланг при параличе межкостных мышц.
- Ограничение в отведении и приведении всех пальцев при условии полного обездвиживания межкостных мышц.
- Западание межкостных промежутков.
Все эти факторы обуславливают формирование такого внешнего вида кисти руки, которая напоминает птичью лапу. Так, пальцы располагаются не в одной плоскости, наблюдается их разгибание в проксимальных (прилегающих к кисти) фалангах.
Диагностика
Основным методом диагностики при защемлении нерва в локтевом суставе является так называемый тест Формана. Для его выполнения от пациента требуется растянуть кусок бумаги посредством согнутых указательных пальцев, а также выпрямленных больших пальцев. При этом в процессе участвуют обе руки.
Кроме того, проводится также рентгенографическое обследование, в том числе и с использованием контрастных веществ. А если есть подозрение на развитие опухоли в локтевом нерве, назначается пункционная биопсия, после чего выполняется лабораторное исследование пунктата.
Лечение
Физиотерапия при ущемлении нерва в локтевом суставе
Метод лечения защемления локтевого нерва определяется, исходя из первопричины заболевания. Но основным лечением является, как правило, консервативное. Оно направлено, в первую очередь, на купирование болевого синдрома, а также на стимулирование восстановительных процессов в нервном окончании.
Так, для снятия отечного процесса назначаются спазмолитические препараты. Они направлены на улучшение кровообращения и питания нерва. Применяются также обезболивающие средства и витамины В для восстановления нервных тканей.
Физиотерапевтическое лечение, которое применяется при защемлении локтевого нерва – это электрофорез с новокаином, применение токов ультравысокой частоты, использование тепловых процедур, электростимуляция. Кроме того, осуществляется также рефлексотерапия, массаж и лечебная гимнастика, в том числе и в воде.
Параллельно с консервативными методами может применяться народное лечение в виде использования сухого тепла и применения спиртовых растираний.
Смесь для них готовится на основе лавровых листьев, а также ростков картофеля.
При условии, если консервативное лечение не дало положительных результатов на протяжении двух месяцев, назначается хирургическая операция, предполагающая удаление опухоли с последующим сшиванием нерва.
spinheal.ru
Симптомы
Поначалу пациент может не испытывать особой болезненности и по этой причине откладывает визит к врачу. Первое, что он отмечает, — это легкое чувство онемения, охватывающее область от локтя до кисти. Оно не постоянно и довольно быстро проходит, если отдохнуть, сменить положение.
В дальнейшем, если не было принято никаких мер к исправлению ситуации, болезнь прогрессирует. Наблюдаются:
- повторяющееся онемение предплечья, наступающее сразу после начала работы;
- ощущение «ползающих мурашек», покалывание в руке (это говорит о нарушениях кровообращения из-за передавливания нерва);
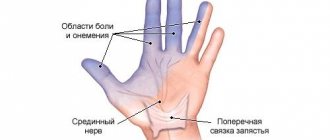
- онемение мизинца и безымянного пальца.
Помимо онемения, возникает болезненность, причем преимущественно в ночное время, когда рука находится в покое.
По мере развития заболевания пациент отмечает, что ему стало трудно согнуть 4-й и 5-й пальцы, вообще появляются сложности с выполнением точных движений со стороны пораженной руки. Кисть несколько изменяется: происходит ее деформация, поскольку нарастают дистрофические явления в мышцах. Человек плохо владеет рукой.
Не стоит дотягивать до появления таких симптомов, поскольку в этих случаях не всегда эффективно даже оперативное лечение. Лучше обратиться к врачу при возникновении первых неприятных ощущений.
Лечение
Терапию проводят комплексно, начиная с первичной причины, вызвавшей защемление в локтевом суставе либо запястье. Больным назначают прием лекарственных препаратов, физиотерапевтические процедуры. При неэффективности консервативного лечения показано оперативное вмешательство.
В острый период необходимо уменьшить динамическую и статическую нагрузку на пострадавшую от патологии конечность. Пациентам, страдающим кубитальным синдромом, на сон рекомендуется прибинтовывать мягкий валик к сгибательной поверхности локтя. Иногда применяется шинирование – фиксация руки в физиологическом положении.
Медикаменты
Основной признак невралгии локтевого нерва – сильная, жгучая боль. Чтобы избавиться от неприятных ощущений, пациентам рекомендуется принимать следующие средства:
- нестероидные противовоспалительные препараты – Диклофенак, Нурофен, Целекоксиб;
- миорелаксанты – Мидокалм, Спазган;
- противосудорожные средства – Габапентин, Лирика.
Усилить действие анальгетиков помогают антидепрессанты (Амитриптилин, Пароксетин), их назначают в комплексе с обезболивающими, витаминами группы B, Мильгаммой. При неэффективности этих препаратов прописывают более сильные опиатные обезболивающие. Принимать их можно только по рецепту врача.
Если защемление нерва в локте вызвано сильным отеком, сдавлением волокна напряженными мышцами, больному назначают спазмолитики: Папаверин, Спазмонет.
Постгерпетическую невралгию лечат противовирусными средствами: Ацикловиром, Герпевиром. Дополнительно необходим прием витаминов (Комбилипен, Нейробион), иммуномодуляторов (Имудон, Полиоксидоний).
При нейропатии локтевого нерва используют препараты, улучшающие кровоток, питание нервных волокон, стимулирующие метаболические процессы, оказывающие антиоксидантное действие. К таким средствам относится Актовегин, Мексидол, Цитофлавин. Восстанавливают микроциркуляцию в верхних конечностях Пентоксифиллином.
Физиотерапия
Для улучшения циркуляции крови в пораженной области назначают физиотерапевтическое лечение. Усилить эффект медикаментозной терапии помогают следующие процедуры:
- электромиостимуляция;
- лазерное облучение;
- электрофорез с анальгетиками и спазмолитиками;
- УВЧ;
- транскраниальная электроаналгезия;
- дарсонвализация;
- массаж;
- аппликации парафина, озокерита;
- грязелечение;
- иглоукалывание.
Физиотерапия позволяет уменьшить болевой синдром при защемлении локтевого нерва, снять отечность, улучшить питание мягких тканей, повысить местный иммунитет, запустить естественные процессы регенерации, предотвратить развитие контрактур. Курс лечения начинают проводить в подострый период после снятия симптомов воспаления или во время стойкой ремиссии с целью профилактики рецидивов. Всего потребуется 5–15 сеансов.
Хирургическое лечение
Оперативное вмешательство проводится при неэффективности консервативных методов, для удаления опухолей, гематом, рубцовых тканей, которые сдавливают нервные окончания. Ущемление локтевого нерва лечат следующими способами:
- транспозиция нерва;
- простая декомпрессия при туннельном синдроме;
- невролиз – удаление рубцовых тканей;
- невротизация мышц – восстановление иннервации.
При идиопатической невралгии делают инъекции кортикостероидов в пораженную область. Но такой способ лечения имеет большое количество побочных эффектов, в месте укола нередко прогрессирует дистрофия тканей, повышается риск дополнительной травматизации нерва. Развиваются стойкие контрактуры кисти, усиливается болевой синдром.
Диагностика
Обычно диагностика туннельного синдрома не представляет особых сложностей. Пациенту следует обратиться к невропатологу, который:
- проведет визуальный осмотр;
- подробно расспросит больного обо всех проявлениях синдрома;
- выполнит ряд тестов.
Врач примет во внимание следующие факторы:
- возраст заболевшего;
- привычную профессиональную деятельность;
- наличие или отсутствие каких-либо травм в прошлом (даже если перелом или ушиб случился несколько лет назад).
Общепринятые тесты – это электронейромиография.
Проводится проверка функционирования мышц кисти. Если они работают неправильно — врач сразу заподозрит туннельный синдром.
Второе исследование касается функционирования мышц предплечья и плеча. Врач оценивает скорость протекания нервных импульсов. Если наблюдается замедление – это может указывать на наличие туннельного синдрома.
В некоторых случаях назначаются дополнительные исследования. Пациент будет направлен на МРТ либо на УЗИ. Это делается для уточнения диагноза и для исключения других патологий. Кроме того, врач проверит, не стали ли причиной развития туннельного синдрома остеофиты.
Обращение к врачу и тщательное обследование необходимы, поскольку не специалисты нередко путают туннельный синдром с различными невралгиями другого характера, с плекситами, радикулитом, артритами, остеохондрозом шейного отдела позвоночника.
Меры, направленные на улучшение состояния, в этих случаях будут иными. Поэтому самостоятельная постановка диагноза и попытки самолечения недопустимы, если есть желание добиться выздоровления.
Как проводят лечение
Тактика ведения больного выбирается в зависимости от тяжести заболевания.
Самолечение опасно осложнениями!
Внимание
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
- Только специалист пропишет подходящие препараты.
- Выздоровление пройдет легче и быстрее.
- Врач проконтролирует течение болезни и поможет избежать осложнений.
найти врача
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
На первых стадиях эффективно консервативное лечение. Главное, что требуется от пациента, — устранение раздражающих факторов, то есть исключение повторяющихся движений, вызывающих напряжение и болезненность.
Для снятия отечности и болевого синдрома врач пропишет нестероидные противовоспалительные препараты.
Порой для купирования боли и скорейшего восстановления поврежденного участка требуется применение гормональных средств. Пациенту могут дать рекомендацию носить мягкую повязку – может быть не постоянно, но время от времени, чтобы рука находилась в покое.
Хорошо помогает массаж руки. Его делают с использованием кремов, обладающих легким разогревающим эффектом.
Массаж следует проводить в течение четверти часа. Начинают движения с пальцев, круговыми движениями мягко разминая подушечки, суставы, поднимаясь выше. Только проработав каждый палец, можно переходить к лучезапястному суставу, где следует выполнить несколько пассивных движений сгибания-разгибания.
Далее, массируют предплечье и плечо, в области локтя снова совершают плавные круговые движения. Заканчивать сеанс нужно в районе плечевого сустава.
При острых болях массаж не рекомендуется – его начинают после стихания процесса.
Если все эти меры не приносят ожидаемого эффекта, пациент продолжает предъявлять жалобы, назначается оперативное лечение.
Чаще применяется метод транспозиции. В этом случае нерв вынимается из места своего размещения и переносится на другой участок. После заживления швов пациент может свободно совершать любые движения – нерв больше не натягивается и не напрягается, поэтому болезненные ощущения проходят.
Второй способ более сложный. Он носит название «медиальная эпикондилэктомия». Врач производит резекцию надмыщелка, в результате которой нерв также высвобождается и не повреждается при привычных повторяющихся движениях.
После этой операции восстановительный период длительный, он может занять до 3 месяцев.
Во время реабилитации пациенту сначала обеспечивается фиксированное положение руки, а затем назначается специальный комплекс ЛФК для разработки мышц. Применяют также физиолечение, в частности, электрофорез.
Лечение
Лечить воспаление локтевого нерва можно амбулаторно, так как данное заболевание не требует стационарного наблюдения, за исключением оперативного вмешательства.
- консервативное;
- хирургическое;
- народное.
Консервативное лечение предполагает использование медикаментозных препаратов, которые, в свою очередь, включают:
- противовоспалительные средства (глюкокортикостероиды, диклофенак, кеторолак);
- обезболивающие (метамизол натрия, анестетические средства);
- антихолинэстеразные препараты (ипидакрин, неостигмин);
- вазоактивные лекарства (никотиновая кислота, пентоксифиллин);
- метаболиты (витамины группы В, альфа — липолиевая кислота).
Наибольший эффект вызывают инъекции указанных выше препаратов, так как увеличивается всасываемость активного вещества.
Кроме того, доктор может прописать компресс с димексидом и холод на болевую зону.
На острой стадии, когда болевой синдром только появился важно произвести двигательную блокаду руки и локтевого сустава, особенно в ночное время. . Больному рекомендована фиксирующая повязка, в большинстве случаев с использованием шины из подручных материалов (игольная спица или крепкая палка)
Больному рекомендована фиксирующая повязка, в большинстве случаев с использованием шины из подручных материалов (игольная спица или крепкая палка).
Дополнением к медикаментозному лечению таблетками назначают физиотерапию, которая в себя включает:
- УВЧ;
- фонофорез;
- магнитотерапия.
Отличным способом для устранения неприятных последствий воспаления (мышечной атрофии) является массаж и электромиостимуляция.
Хирургическое вмешательство (операция) показана в случае отсутствия эффекта от медикаментозных препаратов, наличия гематомы, опухоли, а также в случае развития невропатии туннельного типа.
Виды оперативного вмешательства:
- декомпрессия нерва;
- невролиз;
- удаление спаек;
- транспозиция нерва;
- удаление опухоли;
- удаление рубцов;
- удаление гематомы.
Любая операция, а тем более та, которая проводится на нервах осуществляется под анестезией. Обезболивание может проходить как при помощи общего, так и при помощи местного наркоза.
Вариант оперативного вмешательства
Естественно, для лечения невропатии локтевого нерва применяются домашние средства, которые в большинстве случаев направлены на устранение болевого симптома.
Прежде чем начать использовать народную медицину, настоятельно рекомендуем обратиться к лечащему врачу за консультацией и получить от него разрешение на применение того или иного рецепта.
Настойка из конского щавеля:
Корни конского щавеля замочить в водке в пропорции 1 к 1. А именно на литровую банку используется полбанки корней и пол-литра водки. Настоять корень не менее 10 дней и применять в виде компресса к больному месту. Эффект усиливается, если компресс делается на ночь.
Мазь из лаврового листа:
Смешать 200 гр растительного масла и 4 ст. л. мелко нарезанного лаврового листа. Настаивать мазь неделю. Втирать полученное средство необходимо в то место, которое болит до прекращения боли.
Компресс из хрена:
Хрен перетирают с сырым картофелем в пропорции 1 к 1 и добавляют в полученную смесь 1 ст. л. меда. Получившуюся смесь заворачивают в плотную ткань и прикладывают к левой или правой руке, в зависимости от локализации болевого синдрома на час. Хрен выступает, как анестетик, а картофель компенсирует его жгучее воздействие.
Упражнения для восстановления рук
Дополнительно, на этапе восстановления пациенту показаны упражнения лечебной физкультуры (ЛФК), а также занятия на специализированных аппаратах.
Последствия
Если вовремя не были приняты меры для ликвидации туннельного синдрома, это приводит к последствиям, вплоть до потери трудоспособности.
Человек страдает от постоянных болей, а затем у него начинается дистрофия ряда мышечных групп, приводящая к уменьшению объема конечности. Свободно двигать рукой он не может, что существенно ограничивает возможности ведения профессиональной деятельности.
Кроме того, из-за постоянного болевого синдрома человек становится раздражительным, его мучает бессонница, страдает аппетит. Все это может привести к заболеваниям нервной системы. Туннельный синдром порой становится пусковым фактором для развития депрессивных состояний.
Сам по себе он не представляет опасности для жизни, то есть с таким заболеванием человек способен прожить до своей физиологической старости. Но качество жизни заметно снижено, поэтому туннельный синдром нужно обязательно вовремя диагностировать и лечить. Важно не допустить хронизации процесса, чтобы не пришлось затем бороться с его проявлениями годами.