Как появляется неврит лицевого нерва
Неврит лицевого нерва может начаться с несильной боли в области уха. Одновременно с появлением боли или через пару дней мышцы лица частично или полностью теряют подвижность. Лицо больного перекашивается, поражённая часть застывает в маске.
При своевременном лечении у больного большие шансы на выздоровление — в 75% случаев болезнь полностью проходит. Если паралич лица не исчезает в течение трёх месяцев, шансы полностью выздороветь у пациента сильно уменьшаются.
Чтобы неврит лицевого нерва прошёл без последствий, нужно обращаться к врачу в первые часы после появления симптомов.
Лечение неврита
Подход к лечению неврита должен быть комплексным.
Медикаментозная терапия неврита направлена на устранение первопричины болезни, восстановление функции нерва, снятие воспаления и боли, активизацию кровотока и обменных процессов, улучшение нервной проводимости, укрепление защитных сил организма и т.д.
К распространенным немедикаментозным методам лечения относятся лечебная гимнастика, иглорефлексотерапия, мануальные техники и массаж (при отсутствии противопоказаний).
Особое место в лечении неврита уделяется физиотерапии: лечению волнами и токами, электрофорезу, магнитотерапии, лазеротерапии, радоновым и грязевым ваннам и др.
К хирургическому лечению (сшивание или пластика нерва) прибегают при отсутствии положительного эффекта от консервативной терапии.
Профилактика неврита
Противостоять развитию недуга помогут простые и действенные меры:
- избегание переохлаждений;
- правильное сбалансированное питание;
- своевременное лечение вирусов и инфекций;
- укрепление иммунитета (вакцинация, закаливание, витаминотерапия);
- регулярное обследование организма.
В клинике «МедикСити» к вашим услугам профессиональный опыт и знания врачей 30 медицинских направлений. У нас вы можете пройти полную диагностику организма и получить консультацию нужного специалиста в удобное для вас время, без потери времени и нервов. Не давайте болезням шанса!
Симптомы неврита лицевого нерва
Выделяют следующие симптомы воспаления лицевого нерва:
- частичное или полное нарушение движений мышц лица;
- угол рта опускается, носогубная складка с одной стороны разглаживается;
- лицо становится асимметричным;
- веко глаза не полностью закрывается;
- глазное яблоко выпирает и поворачивается кверху;
- боли в области уха, расстройство вкуса;
- слезотечение или сухость глаз;
- ухудшение слуха или болезненная чувствительность к громким звукам;
- больной не может свистеть, вытянуть губы трубочкой.
Парез и паралич: в чем отличие?
Невропатия лицевого нерва проявляется резкой слабостью мышц одной половины лица. Это состояние называется парез. Больной не в состоянии произвольно закрыть глаз, улыбается только здоровой половиной губ, ему сложно разборчиво произносить слова, принимать пищу. При очень резко выраженной слабости, когда мышцы практически не функционируют, говорят о параличе лицевого нерва.
Причины
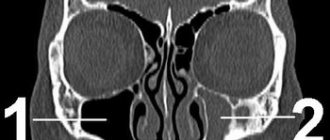
При первичной невропатии причиной чаще всего является переохлаждение или вирусная инфекция. Происходит нарушение кровообращения в нервном волокне, отёк и последующее сдавление нерва в канале височной кости, а предрасполагающим в развитии данной патологии является врожденное анатомическое сужение этого костного канала.
Невропатия вторичного характера может быть вызвана:
В одиночных случаях неврит бывает двусторонним или рецидивирующим, т. е. повторяющимся.
Причины воспаления лицевого нерва
Первичный неврит лицевого нерва возникает из-за:
- переохлаждения лица, холода, ветра, сквозняков;
- недостаточного кровоснабжения (ишемии) нерва.
Вторичный неврит лицевого нерва вызывают следующие причины:
- воспалительные заболевания уха: отит, евстахиит, мастоидит;
- инфекции: вирус паротита, кори, герпеса;
- черепно-мозговые травмы;
- сосудистые нарушения — например, атеросклероз позвоночных артерий;
- опухоли головного мозга;
- обезболивание нижнего альвеолярного нерва стоматологом.
Среди других факторов, провоцирующих воспаление:
- поездка в автобусе или маршрутке у открытого окна;
- долгая работа под кондиционером;
- нарушение обмена веществ в организме;
- эндокринные болезни — например, сахарный диабет;
- гипертония, интоксикация организма;
- нервные стрессы, эмоциональная нестабильность.
Историческая справка
Физиологи еще в далеком XIX веке доказали, что сокращение мышцы есть результат раздражения принадлежащего ей двигательного нерва. В. Ю. Чаговец и П. П. Лазарев изучили принципы действия нейромышечного аппарата. Они установили, что накопление определенных количеств ионов кальция, натрия, магния на поверхностях мембран миоцитов, приводит к осуществлению электрической проводимости и мышечному сокращению. В то же время раздражитель, который оказывает сходное действие на нейромышечный аппарат, может быть многообразным: механическое воздействие, резкое повышение или снижение температуры, электрический ток.
Позднее физиолог Эмиль Дюбуа-Реймон доказал, что постепенно нарастающий непрерывный ток к возбуждению нейромышечного аппарата не приведет, какой бы величины он ни достигал. Но если такой ток станет прерывистым – его будут то включать, то выключать, то при определенных его параметрах происходит сокращение мышцы. Силе тока, при которой происходит мышечное сокращение, ученые дали название реобазы.
Осложнения болезни
Неврит лицевого нерва может привести к контрактуре мимических мышц. Она появляется на 4-6 неделю после начала болезни из-за неполного восстановления двигательных функций мимических мышц. Контрактура представляет собой сведение мышц поражённой половины лица. При этом кажется, что парализована не больная часть лица, а здоровая.
Чтобы избежать осложнений воспаления лицевого нерва, нужно вовремя обратиться к врачу. Для профилактики рекомендуем делать гимнастику для лица. Примеры упражнений вы найдёте в конце статьи.
Неврит
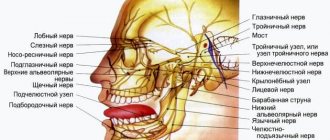
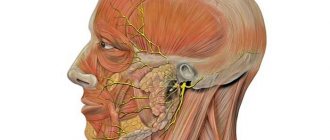
Невритом называют воспалительное заболевание периферического нерва (межреберного, затылочного, лицевого или нервов конечностей), проявляющееся болью по ходу нерва, нарушением чувствительности и мышечной слабостью в иннервируемой им области. Поражение нескольких нервов носит название полиневрит.Диагностика неврита осуществляется неврологом в ходе осмотра и проведения специфических функциональных проб. Дополнительно проводится электромиография, электронейрография и исследование ВП. Лечение неврита включает этиотропную терапию (антибиотики, противовирусные, сосудистые препараты), применение противовоспалительных и противоотечных средств, прозеринотерапию, физиопроцедуры, массаж и ЛФК. Неврит — это старое название, означающее воспаление нерва. Однако в настоящее время принято название нейропатия, так как большинство поражений периферических нервов имеют невоспалительный характер. Наиболее часто встречаются нейропатия лицевого, лучевого нерва, малого берцового нерва. Нейропатия лицевого нерва — в 70 % сосудистой природы. Возникает после переохлаждения, пик заболеваемости приходится на сентябрь и март, т.е. когда начинаются ветры в межсезонье, а люди ходят без шапок и платков, в легких куртках, возвращаясь с дач, спят в электричках у открытых окон. Лицевой нерв выходит из полости черепа в заушной области, переохлаждение ее ведет к спазму сосудов, питающих нерв. Ухудшение питания приводит к отеку и заклиниванию нерва в стенках костного канала. Заклинивание еще больше ухудшает питание нерва — круг замыкается.
Симптомы
Больной, встав утром, при попытке почистить зубы, внезапно замечает, что вода вытекает из угла рта, завтракая, удивляется, что пища постоянно попадает между щекой и зубами, мешая пережевывать пищу, и за ухом — ноющая, постоянная, несильная боль. Подойдя к зеркалу, видит, что лицо его с одной стороны обездвижено, а рот перетянут в противоположную (здоровую) сторону. Глаз на больной стороне не закрывается, лоб не наморщивается, при оскаливании зубов угол рта неподвижен. Чувствительность на лице (при покалывании иглой) сохраняется.
Нейропатия лучевого нерва — больной не может разогнуть пальцев руки и поднять кисть кверху, при этом в кулак сжимает хорошо. Не может сложить руки ладонями, похлопать, положив руку на стол, не может постучать по нему пальцами. Чаще всего такие расстройства возникают после употребления алкоголя накануне и неудобного ночного сна. Например, если больной спит без подушки, подложив под себя руку, или супруг спит ночью на плече. Поэтому такой паралич лучевого нерва называют «параличом садовой скамейки» или «параличом медового месяца».
Нейропатия малоберцового нерва — у больного выявляется «висячая стопа» такой больной не может стоять на пятках, не может самостоятельно надеть домашних тапочек. При ходьбе спотыкается на ровном месте, походка также необычна: человек старается поднимать или подбрасывать ногу вперед и кверху, чтобы стопа не цеплялась за пол.
Такое расстройство возникает после тяжелого радикулита, переохлаждения ног, аллергической реакции (укус пчелы), при отравлении химикатами (алкоголем, средствами борьбы с домашними насекомыми), атеросклерозе сосудов нижних конечностей, сахарном диабете, длительном вынужденном сидении, особенно нога на ногу.
Лечение:
Проводится только в стационаре, где требуется провести дообследование, потому что похожую картину может вызвать воспаление внутреннего уха, невринома слухового нерва, рассеянный склероз, опухоль мозга, инсульт в стволе мозга, сахарный диабет. Чем раньше больной обратится к врачу, тем больше шансов на успех. 3-4 дня без лечения и лицо останется неподвижным навсегда.
Применяют сухое тепло, аспирин, никотиновую кислоту, курантил, гормоны, лейкопластырное вытяжение, электростимуляцию, иглорефлексотерапию. Если нейропатия лицевого нерва проявление другого заболевания, лечат сначала причину, однако одновременно проводят и все мероприятия по восстановленю нерва, чтобы не упустить время.
Терапия неврита в первую очередь направлена на причину, его вызвавшую. При инфекционных невритах назначают антибактериальную терапию (сульфаниламиды, антибиотики), противовирусные препараты (производные интерферона, гамма-глобулин). При невритах, возникших в результате ишемии, применяют сосудорасширяющие препараты (папаверин, эуфиллин, компламин), при травматических невритах производят иммобилизацию конечности. Применяют противовоспалительные средства (индометацин, ибупрофен, диклофенак), анальгетики, витамины группы В и проводят противоотечную терапию (фуросемид, диакарб). В конце второй недели к лечению подключают антихолинэстеразные препараты (прозерин) и биогенные стимуляторы (алоэ, лидаза).
Физиотерапевтические процедуры начинают в конце первой недели неврита. Применяют ультрафонофорез с гидрокортизоном, УВЧ, импульсные токи, электрофорез новокаина, прозерина, лидазы. Показаны массаж и специальная лечебная физкультура, направленная на восстановление пораженных мышечных групп. При необходимости проводят электростимуляцию пораженных мышц.
В терапии туннельных синдромом производят локальное введение лекарственных препаратов (гидрокортизон, новокаин) непосредственно в пораженный канал.
Хирургическое лечение неврита относится к периферической нейрохирургии и проводится нейрохирургом. В остром периоде неврита при выраженном сдавлении нерва операция необходима для его декомпрессии. При отсутствии признаков восстановления нерва или появлении признаков его перерождения также показано оперативное лечение, которое заключается в сшивании нерва, в некоторых случаях может потребоваться пластика нерва.
Невриты у лиц молодого возраста с высокой способностью тканей к регенерации хорошо поддаются терапии. У пожилых, пациентов с сопутствующими заболеваниями (например, сахарный диабет), при отсутствии адекватного лечения неврита возможно развитие паралича пораженных мышц и образование контрактур.
Этапы электростимуляции
Перед проведением непосредственно электростимуляции проводят электродиагностику, определяют конкретные оптимальные параметры тока для процедур.
Физиопроцедуры проводятся курсами, причем между несколькими курсами электростимуляции врач обязательно осуществляет контрольную диагностику для того, чтобы понять, нужно ли продолжать лечение и, если да, то при каких параметрах тока.
Для того чтобы выбрать параметры, необходимо проследить, чтобы прошло время. Так, электродиагностику следует проводить только тогда, когда с момента поражения нейромышечного аппарата уже прошло не менее 2 недель, иначе будут получены неверные данные.
Электростимуляция имеет свои разновидности, которые могут также являться этапами алгоритма проведения процедуры.
- Пассивная электростимуляция. Врачи используют ее тогда, когда в пораженной мышце невозможны сокращения, вызываемые произвольно, при этом мышца часто полностью денервирована. Для выполнения процедуры этим методом используют ток с теми параметрами, которые были определены ранее, во время электродиагностики. После 5-10 процедур проводят контрольное исследование, в ходе которого определяют ответ организма и новые оптимальные параметры тока.
- Активная электростимуляция является вторым этапом. Во время проведения данной процедуры, пациент всячески старается сокращать пораженную мышцу произвольно. Получается, что мышцу стимулирует не только ток, поступающий на ее поверхность через электроды, но и импульсы, которые способен произвести поврежденный нерв.
Электростимуляция
Определение параметров тока для электроститмуляции
Электростимуляция является лечебным методом применения импульсных токов различной формы и частоты для восстановления функции поврежденного нервно-мышечного аппарата. Различные травмы, ранения, переломы костей, инфекционные заболевания, интоксикация, дегенеративно-дистрофические заболевания часто приводят к повреждению нервного волокна с развитием реакции перерождения в нервно-мышечном аппарате с клиническими проявлениями картины вялого паралича. Под влиянием электростимуляции сохраняется сократительная функция денервированнои мышцы, в ней увеличиваются кровообращение и энергетический потенциал, возрастает активность ферментных систем, стимулируются окислительные процессы и преобразование гликогена в мышцах. Создаются благоприятные условия для регенерации нерва. При сохраненной иннервации мышц применение электростимуляции предупреждает развитие их атрофии вследствие гиподинамии, повышает работоспособность и быстро увеличивает силу мышц. При центральном параличе, вызванном чаще всего нарушением мозгового кровообращения, электростимуляция создает центростремительную афферентацию, способствующую растормаживанию блокированных центров головного мозга, вокруг интемизированного участка мозга, улучшает питание и трофику парализованных мышц. Предупреждает развитие контрактур.
Определение параметров тока для электростимуляции основывается на данных электродиагностики и проводится строго индивидуально, так как при патологических состояниях возбудимость нервно-мышечного аппарата изменяется в широких пределах.
Форма импульса. Современные аппараты для электростимуляции могут генерировать импульсы прямоугольной, треугольной, трапециевидной формы. Выбранная форма импульса должна соответствовать функциональным возможностям мышцы. При реакции перерождения более физиологичной будет трапециевидная форма импульса.
Длительность импульса. При наличии количественных изменений в нервно-мышечном аппарате оптимальным будет импульс длительностью 1-5 мс, при частичной реакции перерождения — 10-50 мс, при полной реакции перерождения — 100-300 мс.
Частота следования импульсов. При сохраненной иннервации мышц применяется переменный ток несущей частоты 2-10 кГц, модулированный напряжением низкой частоты (50-100 Гц) или неофарадический ток (однополярный) частоты 50 Гц. Серии импульсов чередуются с паузами для отдыха мышц. При электростимуляции возникает тетаническое сокращение мышц.
При частичной реакции перерождения правильно подобранное сочетание длительности и частоты следования импульсов может обеспечить тетаническое сокращение мышц. Предлагается наиболее рациональное сочетание: длительность импульсов 3-5-10-20-30-60-100 мс, частота следования импульсов 80-60-40-25-10-8-5 Гц.
При денервированной мышце электростимуляция проводится только одиночными импульсами с паузами 3-20 с. Чем сильнее выражена реакция перерождения, тем длительнее должна быть пауза.
Полярность. Активный электрод выбирается в соответствии с полярной формулой Пфлюгера-Бреннера. Он может быть катодом или анодом. При сохраненной иннервации активным, как правило, бывает катод, а при тяжелой степени перерождения — анод.
При стимуляции скелетной мускулатуры с нарушенной иннервацией оба электрода (катод и анод) с гидрофильными прокладками, оптимальная площадь которые составляет 4 см2, накладывают на стимулируемую мышцу. При сохраненной иннервации анод размещают на двигательной точке стимулируемого нерва, а катод — на двигательной точке иннервируемой им мышцы. При стимуляции гладкой мускулатуры электроды с гидрофильными прокладками площадью 200-300 см2 помещают над областью стимулируемого органа (желудок, кишечник, матка, мочеточник) по поперечной методике.
При периферических параличах с нарушенной иннервацией мышц применяют только одиночные импульсы с частотой следования 1-0,25 Гц и меньше и длительностью 100-200 мс. Частоту следования импульсов, а также длительность и форму (треугольную, трапециевидную, прямоугольную) подбирают индивидуально.
Для электростимуляции скелетных мышц с сохраненной иннервацией применяют переменный ток 2-5 кГц, модулированный напряжением частоты 50-100 Гц, который следует в прерывистом режиме (посылки тока чередуются с паузами) или неофарадическим (однополупериодным) током частотой 50 Гц.
Для стимуляции гладкой мускулатуры внутренних органов применяют переменный ток частотой 2-5 кГц с низкочастотной модуляцией амплитуды 5-30 Гц.
Показания:
- вялые парезы и параличи, связанные с травмой нерва, токсическим поражением, воспалением нерва, дегенеративно-дистрофическими заболеваниями нервной системы и позвоночника;
- центральные парезы и параличи, связанные с нарушением мозгового кровообращения;
- гипотрофия мышц при гиподинамии, иммобилизационных повязках;
- истерические парезы и параличи;
- послеоперационные парезы кишечника, гипомоторные дискинезии желудка, кишечника, желчевыводящих путей;
- атония сфинктеров мочевого пузыря и прямой кишки;
- камни мочеточника, хронический простатит, дисфункциональные заболевания женских половых органов;
- нарушения обмена веществ: ожирение, целлюлит.
Противопоказания: контрактура мимических мышц, переломы костей до иммобилизации, вывихи суставов до вправления, кровотечения (кроме маточных при дисфункции), острое воспаление, гнойные заболевания (абсцесс, флегмона, карбункул, фурункул), тромбофлебит, желчнокаменная болезнь, первые 3-4 нед. с момента развития острого нарушения мозгового кровообращения, эпилепсия, имплантированный кардиостимулятор, свободно лежащие металлические тела в жизненно важных органах, которые при колебательных движениях могут вызвать повреждение кровеносного сосуда.
Некоторые методики проведения процедур электростимуляции импульсными токами
Электростимуляция малоберцового нерва и иннервируемых им мышц при периферическом парезе (параличе)
Используют пластинчатые электроды площадью 4 см2. Анод располагают в верхней трети голени на наружнозадней стороне в двигательной точке малоберцового нерва. Катод во время процедуры периодически перемещают на двигательные мышцы: переднюю большеберцовую, общий разгибатель пальцев, длинную малоберцовую, короткую малоберцовую, собственный разгибатель большого пальца. Параметры тока: форма импульсного тока — прямоугольная или трапециевидная, длительность импульсов 100-200 мс, частота следования импульсов 0,5-0,25 Гц и меньше, сила тока 10-15 мА в амплитудном значении. Продолжительность воздействия 15-20 мин ежедневно или через день. Курс лечения 15-20 процедур. Курсы лечения могут многократно повторяться.
Электростимуляция мышц конечностей при центральном парезе (параличе)
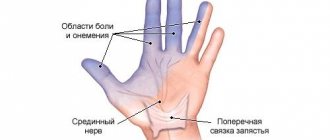
Для афферентной стимуляции коры головного мозга больных, перенесших ишемический инсульт, электростимуляцию назначают через 2-3 нед. от начала заболевания (возникновение пареза конечности). Одну пару пластинчатых электродов площадью 4 см2 располагают: катод — в средней трети плеча на наружной стороне в двигательной точке лучевого нерва, анод — в средней трети наружной поверхности предплечья. Вторую пару таких же электродов располагают: катод — на внутренней поверхности средней трети плеча на локтевой и срединный нервы, анод — на внутренней поверхности предплечья.
Параметры тока: импульсы прямоугольной формы длительностью 1 мс частотой следования 0,5 Гц (два импульса в секунду) посылают на группу мышц, иннервируемых лучевым нервом (разгибатели), а через 1 с — на локтевой, срединный нервы и иннервируемые ими мышцы сгибательной группы; амплитудное значение силы тока 3-5 мА, продолжительность воздействия 5-8 мин.
Следующая »
Физиологические основы электростимуляции
Мышечное сокращение в организме инициируется воздействием на соответствующий двигательный нерв. За осуществление этого процесса в организме отвечают специальные структуры из белка – миозин и актин.
Актиновые нити соединяются с миозиновыми посредством поперечных мостиков – миозиновых головок. При мышечном сокращении эти головки временно крепятся к актиновым нитям и гребущим движением подтягивают их. Далее актин и миозин открепляются друг от друга и скрепляются вновь для следующего движения. В организме все это происходит с огромной скоростью, именно такие движения обеспечивают сокращение мышцы. Когда мускулатура расслабляется – актиновые и миозиновые нити не связаны и занимают исходное положение друг относительно друга.
Если говорить о физиотерапевтических процедурах, проводимых в больнице и воздействующих на нейромышечный аппарат, то ближе всего к физиологическому является использование тока Лапика – экспоненциального тока. Однако любое возбуждающее влияние должно быть уравновешено паузами, поскольку длительное мышечное сокращение не физиологично – приводит к накоплению в мышцах большого количества молочной кислоты, а также может спровоцировать нарушения трофики.
Как проходит процедура
Сеансы ИРТ должны проводиться в клинике с соблюдением всех санитарных условий врачом-рефлексотерапевтом, имеющим сертификат специалиста по ИРТ. Очень хорошо, если в дополнение к этому врач получил подготовку в клиниках Китая или Тибета. Проводить сеансы акупунктуры в сомнительных заведениях, не имеющих лицензии на выполнение медицинских услуг, очень опасно. Поражение лицевого нерва в таких условиях вылечить невозможно, а вот получить стойкую контрактуру – вполне реально.
Обязательно проводится предварительное обследование больного, как при помощи восточных, так и современных инструментальных методик. Во время проведения курса иглоукалывания при неврите не стоит употреблять спиртные напитки. Нужно также ограничить или совсем отказаться от курения – никотин способствует спазму кровеносных сосудов, что препятствует проведению данного лечебного воздействия.
Во время сеанса иглотерапии пациент принимает удобное положение лежа на спине, и врач вводит в предварительно подобранные АТ одноразовые стерильные иглы. Иглы очень тонкие, а методика вкручивания иглы делает процедуру безболезненной. Пациента не должно беспокоить, если врач начинает курс с отдаленных точек, например, на ноге: меридиан может проходить от нижней конечности через все тело к лицу. Воздействие на отдаленные точки более щадящее, оно применяется при остром течении заболевания.
Продолжительность сеанса определяет врач, он может длиться от 15 до 30 минут. После процедуры рекомендуется некоторое время (10 – 20 минут) отдохнуть и только потом покидать клинику. Не стоит сразу садиться за руль, так как во время сеанса снимается спазм гладкой мускулатуры сосудов и снижение артериального давления – возможно небольшое головокружение.
Иглоукалывание – эффективный метод лечения неврита лицевого нерва, но только в руках хорошо подготовленного опытного специалиста. В Древнем Китае врачи обучались этому методу десятилетиями, так как это не просто методика, а настоящее искусство, основанное на философии. Очень важно выбрать для лечения лучшую клинику. В Москве такой клиникой по праву считается Парамита, так как все ее рефлексотерапевты прошли подготовку в китайских клиниках традиционной медицины.
Темы
Парез Дата публикации: 18.04.2019 Дата обновления: 18.04.2019
Оценка читателей
Рейтинг: 5 / 5 (3)
Эффективность
При возникновении малейшего симптома неврита, необходимо незамедлительно обратиться к неврологу. Болезнь не терпит промедления, чем раньше начать лечение, тем выше вероятность полностью восстановить функциональность мышц.
Механизм действия физиолечения направлен на то, чтобы:
- улучшить кровообращение;
- ускорить регенерацию;
- уменьшить отек и сдавление нерва;
- увеличить проводимость;
- снять воспаление и болевые симптомы;
- ускорить обменные и репаративные процессы;
- повысить эффективность медикаментозного лечения.
При своевременной диагностике и лечении в 95% случаях результатом является благоприятный исход. Но есть высокий риск возникновения рецидива болезни. Чтобы этого избежать, необходимо не забывать о профилактических мероприятиях.
Виды и схема физиолечения
Существует большое количество видов физиопроцедур. И у каждой свои особенности и механизм действия. Схема назначения лечения описана ниже.
- Перед каждым этапом лечения обязательно проводят электромиографию. Это позволяет оценить степень возбудимости и проводимости нервного волокна и правильно настроить параметры аппаратуры.
- На 2-3 день после диагностики можно проводить теплолечение в области поражения. Лампа Соллюкс, рефлектор Минина за счет инфракрасных лучей улучшают кровообращение, снижают боль, уменьшают отек. За счет небольших размеров рефлектора есть возможность купить его в аптеке и использовать дома.
- Ручной массаж затылочной и заушной областей, воротниковой зоны. Пальцевое давление расширяет сосуды и ускоряет процесс регенерации. Легкий, но эффективный домашний метод улучшения кровотока.
- Миогимнастика рекомендована с самого начала и до донца лечения. Цель – избежать контрактур и научить правильно работать мимические мышцы.
- Электрофорез при неврите лицевого нерва можно проводить с 4-5 дня заболевания. Проводится он с помощью полумаски Бергонье. Благодаря электрическим токам и образованию депо, эффект от лекарственных веществ наступает быстро и сохраняется очень долго. В качестве медикаментов используют калия йодид, витамин В1, кальция хлорид, новокаин, магния сульфат, прозерин, эуфиллин и другие.
- УВЧ-, УФО-терапия обладает противовоспалительным, регенеративным действием и стимулирует трофику тканей. УФО обладает противовирусным и бактерицидным действием.
- С 10-14 дня заболевания можно проводить лазер, СМВ- или УЗ-терапию, магнитотерапию, миоэлектростимуляцию, дарсонвализацию. Под воздействием тока, магнитного поля или лазера улучшается кровообращение и регенерация нервного волокна. У каждого есть возможность купить аппарат для дарсонваля в аптеке и использовать его в домашних условиях.
- После 1-2 месяцев применяют парафинолечение, аппликации озокеритом. Способствуют восстановлению поврежденных тканей, улучшают кровоток. Можно проводить как амбулаторно, так и дома. Но не стоит забывать о соблюдении мер осторожности.
- После прохождения полного курса лечения для реабилитации лучше отправиться в санаторий или на курорт с благоприятным климатом. Важно не перегружать нервную систему, укрепить иммунитет, подлечить все системные заболевания. Все это ускорит выздоровление и уменьшит риск рецидива.
Грамотный специалист после диагностики подберет для вас оптимальный план лечения. Не нужно заниматься самолечением или пытаться пройти все виды физиопроцедур, которые существуют, самостоятельно. Процесс восстановления нервных волокон и мышц достаточно долгий и трудный.
Физиолечение неврита лицевого нерва – одна из самых распространенных процедур, проводимых в стационаре. Соотношение количества случаев заболевания к числу населения составляет 25 к 100 тысячам.
Противопоказания
Электростимуляция противопоказана при таких состояниях:
- Индивидуальная непереносимость – возникновение болевых ощущений при нормальных параметрах тока или при появлении высыпаний на коже в области наложения электродов.
- Нарушения свертываемости крови.
- Наличие острого гнойного процесса в организме.
- Повышенная температура тела.
- Эпилептический статус.
- Мышечные контрактуры.
- Желчнокаменная или мочекаменная болезнь.
- Злокачественные новообразования.
- Беременность.
Детский возраст не является противопоказанием – возможно назначение данной процедуры ребенку. В период беременности решение о назначении этого вида физиотерапии принимается врачом в индивидуальном порядке.
Механизм лечебного воздействия
Токи, используемые с лечебной целью, помимо провоцирования мышечного возбуждения и сокращения, также производят следующие эффекты:
- Рефлекторно увеличивают местное кровообращение и обмен веществ.
- Улучшают лимфоотток, предупреждают венозный застой.
- Стимулируют восстановительные процессы.
- Усиливают активность периферической и центральной нервных систем, вызывая в них ответную реакцию.
- Тормозят атрофические изменения и склеротические процессы в мышце даже при полном перерыве проведения импульсов по двигательному нерву.
- Улучшают состояние двигательного нерва.
Именно на этом основан механизм лечебного действия электростимуляции в медицинской практике.