Перинатальные поражения центральной нервной системы
Лебедь Е. П., Стоянов В. Н., Герцев В. Н., Чемересюк И. Г.
Согласно статистическим данным, приведенным в медицинской литературе, в структуре детской инвалидности поражения нервной системы составляют около 50 %, при этом 70–80 % случаев приходится на перинатальные поражения.
В настоящее время выделяют следующие виды перинатальных поражений мозга: 1) травматические повреждения; 2) гипоксически-ишемическая энцефалопатия (ГИЭ); 3) инфекционные поражения мозга и/или его оболочек; 4) врожденные аномалии развития мозга; 5) дисметаболические поражения ЦНС. Геморрагические поражения ЦНС имеют отношение сразу к нескольким группам, так как основной причиной возникновения внутричерепных кровоизлияний является гипоксия, а как компонент травмы они всегда присутствуют и при травматических кровоизлияниях.
Наиболее частой причиной перинатальных повреждений ЦНС являются гипоксически-ишемические поражения мозга (ГИП) — 47 % , последствия которых занимают ведущее место в структуре заболеваемости и смертности у детей неонатального периода и раннего возраста. Далее причины перинатальных повреждений мозга в зависимости от частоты встречаемости целесообразно распределить следующим образом: аномалии и дисплазии мозга — 28 %; TORCH-инфекции — 19 %; родовая травма — 4 %; наследственные болезни обмена — 2 %.
Клинические синдромы, ассоциированные с перинатальной гипоксией, зависят от периода ГИЭ: к синдромам острого периода относятся повышенная нейрорефлекторная возбудимость, синдромы общего угнетения центральной нервной системы, вегетовисцеральных дисфункций, гидроцефально-гипертензионный, судорожный, коматозное состояние; в структуру восстановительного периода ГИЭ входят синдромы задержки речевого, психического, моторного развития, гипертензионно-гидроцефальный, вегетовисцеральной дисфункции, гиперкинетический, эпилептический, церебрастенический.
Некоторые авторы в восстановительном периоде выделяют синдромы двигательных нарушений, повышенной нервно-рефлекторной возбудимости. Nelson и соавт. в своих работах отметили, что у детей, имеющих оценку по шкале Апгар менее 3 на 10, 15, 20-й минутах и выживших, чаще, чем у детей с более высокой оценкой, наблюдались детский церебральный паралич, задержка психомоторного развития, судороги.
Прогностические признаки зависят от тяжести клинических проявлений. Смертность новорожденных при перинатальном поражении ЦНС гипоксической природы составляет 11,5 % (среди детей с умеренными церебральными нарушениями — 2,5 %, тяжелыми — 50 %).
У детей с легким течением гипоксически-ишемической энцефалопатии в неонатальном периоде осложнений не возникает. По данным М.І. Levene, у 80 % доношенных новорожденных тяжелые ГИП ЦНС приводят к смерти или тяжелым неврологическим нарушениям.
Из клинических проявлений наиболее неблагоприятными в плане прогноза и отдаленных неврологических последствий являются появление судорог в первые 8 часов жизни, рецидивирующие судороги, стойкая мышечная гипотония и переход фазы вялости и гипотонии в состояние выраженной гипервозбудимости и гипертонии мышц-разгибателей.
Было отмечено, что у детей, которые перенесли асфиксию с последующей клинической картиной ГИЭ, а также наряду с асфиксией имели неврологическую симптоматику, развитие детского церебрального паралича возникало чаще.
Одним из наиболее доступных методов визуализации головного мозга является нейросонография, с помощью которой возможно оценить макроструктуру и эхогенность мозгового вещества, размеры и форму ликворных пространств.
Метод позволяет объективизировать морфологические изменения головного мозга у новорожденных, у которых рутинных анамнестического и клинико-неврологического методов может быть недостаточно для постановки диагноза, он позволяет заподозрить в первые сутки перивентрикулярную лейкомаляцию, предположить наличие пери- или интравентрикулярного кровоизлияния и уточнить его степень.
Данные нейросонографических исследований на различных этапах патологического процесса дают возможность оценить результаты проводимой терапии и определить тактику дальнейшего лечения, а также используются для диспансерного наблюдения за детьми первого года жизни с перинатальным поражением ЦНС.
Допплерография, позволяющая оценить величину кровотока в интра- и экстрацеребральных сосудах, при ГИЭ используется для оценки интенсивности мозгового кровотока в разные фазы реакции сосудов на гипоксию. Компьютерная томография дает возможность диагностировать селективный некроз нейронов, поражение таламуса и подкорковых ганглиев, парасагиттальное поражение ганглиев, перивентрикулярную лейкомаляцию, фокальный и мультифокальный некроз.
Магнитно-резонансная томография позволяет оценить не только нарушения макроструктуры мозгового вещества, локализацию и объем внутричерепного кровоизлияния, размеры ликворных путей, но и выявить очаги пониженной и повышенной плотности мозгового, в частности белого, вещества. Таким образом, этот метод незаменим в диагностике перивентрикулярной и субкортикальной лейкомаляции.
Метод позитронно-эмиссионной томографии позволяет определить на различных уровнях и в различных структурах головного мозга интенсивность регионарного метаболизма, интенсивность мозгового кровотока. Магнитно-резонансная спектроскопия дает возможность отражать замедленную смерть мозга, информативна не только для диагностики ГИЭ в остром периоде, но и для прогноза заболевания.
Важным прогностическим критерием являются данные электроэнцефалографии. Нормальные показатели ЭЭГ высоко коррелируют с благоприятными исходами. Наоборот, такие показатели, как низкий вольтаж, вспышки, подавление или отсутствие электроцеребральной активности, пароксизмальная ЭЭГ, бывают в высокой степени связаны с неблагоприятными исходами.
Последствия перинатального поражения ЦНС инфекционной природы всегда серьезны. Среди внутриутробных инфекций, сопровождающихся поражениями ЦНС, выделяется ряд патологических состояний, при которых обнаруживаемые мозговые расстройства носят специфический характер. К ним относятся эмбрио- и фетопатии при TORCH-инфекциях.
У таких новорожденных на фоне общих симптомов характерны признаки полиорганности поражений с преобладанием той или иной системы в зависимости от тропности возбудителя. Наибольшую тропность к ЦНС проявляют возбудители краснухи, цитомегалии, токсоплазмоза, герпеса.
Антенатальное поражение представителями данной группы влечет за собой тяжелые, часто необратимые органические и функциональные поражения ЦНС (ДЦП, глухота, слепота, микроцефалия, олигофрения, гидроцефальный, судорожный синдромы, нарушение терморегуляции, внутримозговые очаги кальцификации, тяжелые менингоэнцефалиты).
При ранней диагностике и активном лечении прогноз для жизни, как правило, благоприятен, для полного выздоровления неясен, так как после перенесенной инфекции возбудитель способен персистировать месяцы, а иногда и годы, предрасполагая к ряду заболеваний.
Причины возникновения патологии ЦНС
Причины и последствия поражения ЦНС новорожденных могут быть самыми различными. Основными факторами, провоцирующими нарушение функционирования нервной системы, являются:
- недостаток кислорода, или гипоксия;
- родовые травмы;
- нарушение нормального обмена веществ;
- инфекционные болезни, которые перенесла будущая мать во время беременности.
Недостаток кислорода, или гипоксия, возникает в случае работы беременной женщины на вредном производстве, при инфекционных болезнях, при курении, предыдущих абортах. Все это нарушает общее кровообращение, а также насыщение крови кислородом, а плод получает кислород вместе с кровью матери.
Одним из факторов, приводящих к поражению нервной системы, считаются родовые травмы, так как любое травмирование может спровоцировать нарушение созревания и последующего развития ЦНС.
Нарушение нормального обмена веществ происходит по тем же причинам, что и недостаток воздуха. К дисметаболическим нарушениям приводит также наркозависимость и алкоголизм будущей матери. Кроме того, влиять на нервную систему может прием медикаментозных сильнодействующих препаратов.
Критичными для плода могут быть инфекционные болезни, перенесенные будущей матерью при вынашивании ребенка. Среди таких инфекций нужно выделить герпес и краснуху. Кроме того, совершенно любые патогенные микробы и бактерии могут спровоцировать необратимые негативные процессы в организме ребенка. В основном проблемы с нервной системой возникают у недоношенных детей.
Факторы риска
К развитию перинатальной энцефалопатии у плода и ребенка может привести
- хроническая интоксикация матери и хронические заболевания
- инфекционные заболевания во время беременности
- нарушения маточно-плацентарного кровотока, отслойка плаценты, фетоплацентарная недостаточность
- Обвитие пуповины
- заболевания матери, связанные с нарушением обмена веществ (сахарный диабет, фенилкетонурия и т.д)
- тяжелый токсикоз;
- патологическое течение родов, использование родовспоможения, слабость родовой деятельности, стремительные роды
- недоношенность;
- Пороки развития плода
Периоды протекания патологий ЦНС
Синдром поражения и угнетения нервной системы объединяет в себе несколько патологических состояний, возникающих в период внутриутробного развития, во время родовой деятельности, а также в первые часы жизни грудничка. Несмотря на наличие множества предрасполагающих факторов, в течение болезни выделяют всего лишь 3 периода, а именно:
- острый;
- восстановительный;
- исход болезни.
В каждом периоде поражение ЦНС у новорожденных имеет различные клинические проявления. Помимо этого, у детей может наблюдаться сочетание нескольких различных синдромов. Выраженность каждого протекающего синдрома позволяет определить степень тяжести повреждений нервной системы.
Что такое органическое поражение нервной системы
Органическое поражение центральной нервной системы
— патологическое состояние, при котором головной мозг не функционирует полноценно. Поражение может быть врожденным или появиться из-за травм, инсульта, инфекционных болезней мозга, алкоголизма и наркомании.
Поражения делятся на 1-3 степени. Поражения 1 степени диагностируют у многих людей, они никак не проявляются и не требуют лечения. Поражения 2 и 3 степени мешают нормальной жизни и могут провоцировать более опасные болезни, поэтому их нужно лечить.
Острое течение болезни
Острый период продолжается на протяжении месяца. Протекание его напрямую зависит от степени повреждений. При легкой форме поражения наблюдается вздрагивание, повышенная возбудимость нервных рефлексов, дрожание подбородка, резкие неконтролируемые движения конечностей, нарушения сна. Ребенок может очень часто плакать без видимых причин.
При средней степени тяжести наблюдается снижение двигательной активности и тонуса мышц, ослабление рефлексов, преимущественно сосания. Это состояние малыша обязательно должно насторожить. К концу первого месяца жизни имеющиеся признаки могут смениться гипервозбудимостью, почти прозрачным цветом кожи, частыми срыгиваниями и метеоризмом. Зачастую ребенку ставят диагноз – гидроцефальный синдром, характеризующийся быстрым увеличением окружности головы, повышением давления, выпуклостью родничка, странными движениями глаз.
При самой тяжелой степени обычно наступает кома. Такое осложнение требует пребывания ребенка в больнице под наблюдением доктора.
Развитие поражений ЦНС
В процессе развития поражений центральной нервной системы врачи выделяют три основных этапа:
- острый;
- восстановительный;
- исход.
Острый период
Длится этот период около месяца. Течение его зависит от степени тяжести повреждений. Поражения наиболее легкой формы – это вздрагивания, дрожания подбородка, повышенная возбудимость, резкие движения конечностей, ненормальные состояния мышечного тонуса, нарушения сна.
2 степень тяжести проявляется в это время снижением двигательной активности и мышечного тонуса, будут ослаблены рефлексы, особенно сосания, что внимательная мама обязательно заметит. В этом случае к концу первого месяца жизни такие симптомы могут смениться гипервозбудимостью, мраморным цветом кожи, метеоризмом и частыми срыгиваниями.
Нередко в это время детям ставят диагноз – гидроцефальный синдром. Его наиболее очевидными симптомами можно назвать стремительный рост окружности головы, повышение внутричерепного давления, которое проявляется выпуклостью родничка, непривычными движениями глазами.
При наибольшей степени тяжести обычно наступает кома. Подобные осложнения оставляют ребенка в больнице под наблюдением врачей.
Реабилитационный период
Что интересно, именно восстановительный период может протекать более тяжело, чем острый, если симптомов как таковых в первые месяцы не было. Второй период длится примерно со 2 по 6 месяц. Выражается подобное явление примерно следующим образом:
- кроха почти не улыбается, не проявляет эмоций;
- малыш не интересуется погремушками;
- крик младенца довольно слаб;
- ребенок практически не гулит.
Если же в первый период симптомы присутствовали достаточно ярко, то со второго месяца жизни они могут, наоборот, сократиться и исчезнуть, но это не означает, что нужно полностью прекращать лечение. Это лишь дает повод понять, что ребенок действительно восстанавливается.
Результат поражения ЦНС
Примерно к году жизни крохи становятся очевидными последствия поражений центральной нервной системы, хотя основные симптомы уходят. Результатом же становятся:
- задержка развития – психомоторного, физического или же речевого;
- гиперактивность, которая сказывается и в будущем на возможности концентрироваться, учиться, запоминать что-либо, выражается также в повышенной агрессивности и истеричности;
- цереброастенический синдром – плохой сон, перепады настроения, метеозависимость;
- эпилепсия, ДЦП, гидроцефалия – патологии, которые развиваются при особо тяжелых поражениях ЦНС.
Реабилитационный период
Поражение ЦНС у новорожденных во время протекания периода восстановления имеет синдромы:
- повышенной возбудимости;
- эпилептический;
- двигательных нарушений;
- задержки развития психики.
При продолжительном нарушении тонуса мышц зачастую возникают задержки развития психики и наличие нарушений двигательных функций, которые характеризуется непроизвольными движениями, спровоцированными сокращением мышц туловища, лица, конечностей, глаз. Это препятствует совершению нормальных целенаправленных движений ребенка.
При задержке развития психики грудничок начинает гораздо позже удерживать самостоятельно голову, сидеть, ходить, ползать. Также у него недостаточно хорошая мимика, сниженный интерес к игрушкам, слабый крик, задержка появления лепета и гуления. Такие задержки развития психики ребенка обязательно должны насторожить родителей.
Перинатальное поражение ЦНС
Перинатальное поражение ЦНС у новорожденных – собирательное понятие, подразумевающее под собой нарушение функционирования мозга. Подобные нарушения наблюдаются в антенатальный, интранатальный и неонатальный период.
Антенатальный начинается с 28-й недели внутриутробного развития и заканчивается после рождения. Интранатальный включает в себя период родов, начиная от начала протекания родовой деятельности и до момента рождения ребенка. Неонатальный период наступает после рождения и характеризуется адаптацией грудничка к условиям внешней среды.
Основной причиной, по которой возникает перинатальное поражение ЦНС у новорожденных, является гипоксия, которая развивается при неблагополучном протекании беременности, родовых травмах, асфиксии, инфекционных болезнях плода.
Причиной поражения мозга считаются внутриутробные инфекции, а также родовые травмы. Кроме того, может быть поражение спинного мозга, возникающее при травмах во время родов.
Симптомы во многом зависят от периода протекания болезни и степени тяжести поражения. В первый месяц после рождения ребенка наблюдается острый период протекания болезни, характеризующийся угнетением нервной системы, а также гипервозбудимостью. Постепенно нормализуется тонус мышц. Степень восстановления во многом зависит от степени поражения.
Диагностируется болезнь еще в роддоме доктором-неонатологом. Специалист проводит комплексный осмотр малыша и на основании имеющихся признаков ставит диагноз. После выписки из родильного дома ребенок находится под наблюдением невролога. Для постановки более точного диагноза проводится аппаратное обследование.
Лечение должно проводиться с первых часов после рождения ребенка и постановки диагноза. При острой форме терапия проводится строго в условиях стационара под постоянным контролем доктора. Если болезнь имеет легкое течение, то лечение можно проводить в домашних условиях под наблюдением невролога.
Восстановительный период осуществляется комплексно, и при этом вместе с медикаментозными препаратами применяются физиотерапевтические методы, такие как лечебная физкультура, плавание, мануальная терапия, массажи, логопедические занятия. Основной целью таких методов является коррекция психического и физического развития в соответствии с возрастными изменениями.
Гипоксически-ишемическое поражение ЦНС
Так как зачастую именно гипоксия провоцирует поражение нервной системы, то каждая будущая мама должна знать, что приводит к гипоксии и как этого можно избежать. Многие родители интересуются, что это такое гипоксически-ишемическое поражение ЦНС у новорожденных. Выраженность основных признаков болезни во многом зависит от продолжительности гипоксии ребенка во внутриутробном периоде.
Если гипоксия кратковременная, то нарушения не настолько серьезные, более опасно кислородное голодание, продолжающееся на протяжении длительного времени. В таком случае, могут произойти функциональные нарушения мозга или даже гибель нервных клеток. Для предотвращения расстройства нервной системы у грудничка женщина во время вынашивания ребенка должна очень внимательно относиться к состоянию своего здоровья. При подозрении на наличие болезней, провоцирующих гипоксию плода, нужно сразу же обратиться к доктору для проведения лечения. Зная, что это такое — гипоксически-ишемическое поражение ЦНС у новорожденных, и каковы признаки болезни, можно предотвратить возникновение патологии при проведении своевременного лечения.
Как проявляется и чем опасно органическое поражение нервной системы
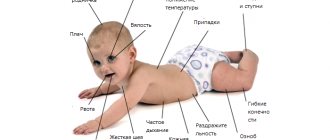
При поражении центральной нервной системы наблюдаются следующие симптомы:
- быстрая утомляемость;
- нарушения координации, невозможность выполнять простые движения и действия из-за этого;
- проблемы со слухом, зрением;
- невозможность сосредоточиться на задаче, необходимость постоянно отвлекаться;
- проблемы со сном, бессонница, ночные кошмары или постоянные пробуждения;
- недержание мочи;
- снижение иммунитета, из-за которого часто начинаются простуды и другие болезни.
Поражения головного мозга особенно опасны для детей, которые отстают в физическом развитии, не могут нормально обучаться и контактировать со сверстниками. Также поражения приводят к олигофрении, то есть задержке умственного развития, и деменции — потере навыков и знаний, невозможности получить новые.
Формы и симптомы протекания болезни
Поражение ЦНС у новорожденных может протекать в нескольких различных формах, а именно:
- легкая;
- средняя;
- тяжелая.
Легкая форма характеризуется тем, что в первые дни жизни ребенка может наблюдаться чрезмерная возбудимость нервных рефлексов, слабый тонус мышц. Может появляться скользящее косоглазие или неправильное, блуждающее движение глазных яблок. Через некоторое время может наблюдаться дрожь подбородка и конечностей, а также беспокойные движения.
Средняя форма имеет такие симптомы, как отсутствие эмоций у ребенка, плохой мышечный тонус, паралич. Могут наблюдаться судороги, чрезмерная чувствительность, непроизвольное движение глаз.
Тяжелая форма характеризуется серьезными нарушениями нервной системы с постепенным ее угнетением. Это появляется в виде судорог, почечной недостаточности, нарушениях деятельности кишечника, сердечно-сосудистой системы, органов дыхания.
Диагностика
Так как последствия поражения центральной нервной системы могут быть достаточно опасными, поэтому важно своевременно диагностировать нарушения. Больные дети в основном ведут себя нехарактерно для новорожденных, именно поэтому при появлении первых симптомов болезни обязательно нужно обратиться к доктору для проведения обследования и последующего лечения.
Изначально доктор проводит осмотр новорожденного, однако этого зачастую недостаточно. При малейшем подозрении на наличие патологии доктор назначает проведение компьютерной томографии, ультразвуковую диагностику, а также рентген. Благодаря комплексной диагностике можно своевременно выявить проблему и провести лечение с применением современных средств.
Программа реабилитации при заболеваниях центральной нервной системы
Врачи неврологического отделения СПб больницы РАН проводят программы реабилитации пациентов, имеющих заболевания центральной нервной системы:
— хронические нарушения мозгового кровообращения, последствия ОНМК, дисциркуляторную энцефалопатию, последствия нарушения спинального кровообращения;
— резидуальные явления воспалительных заболеваний ЦНС (энцефалиты, арахноидиты, менингиты, миелиты);
— последствия травм головного и спинного мозга, ДЦП;
— демиелинизирующие заболевания центральной нервной системы (рассеянный склероз, заболевания спектра оптикомиелита);
— заболевания экстрапирамидной нервной системы и мозжечка (болезнь Паркинсона, дистония, тремор, хорея, атетоз, тики, атаксии);
— реабилитация онкологических больных в системе мультидисциплинарного подхода (последствия оперативного лечения, осложнения химиотерапии и лучевой терапии).
Цель реабилитации:
► снижение степени выраженности пареза (повышение силы мышц),
► восстановление мышечного тонуса,
► улучшение обмена веществ и питания тканей,
► улучшение когнитивных функций (памяти, внимания, мышления),
► улучшение координации,
► социально-бытовая адаптация.
В программу реабилитации входит:
- Пребывание в 2-х местной палате неврологического отделения (14 дней);
- Диагностика (инструментальная и лабораторная);
- Консультации специалистов (первичные и повторные)
- Медикаментозная терапия (ноотропная, нейротрофическая, метаболическая, вазоактивная);
- Медицинский массаж;
- Лечебная физкультура;
- Иглорефлексотерапия;
- Реабилитационный тренинг с включением биологической обратной связи (БОС) с применением нескольких модальностей (ЭЭГ, ЭКГ, ЭМГ, кардио и др.)
- Физиотерапия:
- электрофорез,
- нормоксическая оксигенация (барокамера),
- «Реабокс» (сухие углекислые ванны),
- апплекации озокерита,
- электромиостимуляция,
- лечебные ванны
Используются 2-3 фактора физиотерапии по 5 – 10 процедур каждый. Процедуры назначает врач-физиотерапевт индивидуально для каждого пациента.
Продолжительность лечения — 14 дней (с пребыванием в одно-, двух- или многоместной палате неврологического отделения).
Ориентировочная стоимость реабилитации с учетом пребывания в стационаре 85 000 – 112 000 р. в зависимости от выбранной продолжительности программы и количества услуг.
На базе СПб больницы РАН можно пройти весь комплекс необходимой диагностики.
Запись на реабилитацию по тел. контакт-центра 323 45 35.
Проведение лечения поражения ЦНС
Некоторые патологические процессы, протекающие в организме грудничка, в запущенной стадии могут быть необратимыми, поэтому требуют принятия неотложных мер и своевременной терапии. Лечение новорожденных должно проводиться в первые месяцы их жизни, так как в этот период организм грудничка способен полностью восстановить нарушенные функции мозга.
Отклонения в работе ЦНС корректируются при помощи медикаментозной терапии. В ее состав включены препараты, способствующие улучшению питания нервных клеток. В ходе проведения терапии применяются препараты, стимулирующие кровообращение. С помощью медикаментозных препаратов можно снизить или повысить мышечный тонус.
Чтобы больные дети смогли быстрее восстановиться, в комплексе с медикаментозными препаратами применяется остеопатическая терапия и физиотерапевтические процедуры. Для проведения курса реабилитации показан массаж, электрофорез, рефлексотерапия и многие другие методики.
После стабилизации состояния ребенка разрабатывается индивидуальная программа проведения поддерживающей комплексной терапии и осуществляется регулярное наблюдение за состоянием малыша. На протяжении года анализируется динамика состояния ребенка, подбираются другие методики терапии, способствующие скорейшему восстановлению и развитию требуемых умений, навыков и рефлексов.
Лечение и реабилитация при ППЦНС
Лечение ППЦНС начинается с мероприятий по его предотвращению.
До родов проводится обязательный мониторинг состояния плода и при наличии отклонений немедленно назначается лечение. В тяжелых случаях может потребоваться оперативное родоразрешение.
В перинатальном периоде детей с подозрением на ППЦНС наблюдает врач неонатолог. На этом этапе проводится интенсивная терапия, ребенок находится в специализированном отделении.
После стабилизации состояния, при отсутствии угрозы жизни, начинается процесс восстановления — реабилитация. Цель этого этапа – минимизировать последствия повреждения головного мозга.
На этом этапе применяются медикаментозные препараты, улучшающие трофические процессы в ткани головного мозга, массаж для нормализации тонуса и стимуляции тактильных и проприорецепторов, ЛФК и кинезиотерапия (Бобат, Войта и т.д.) для формирования двигательных навыков и предотвращения развития контрактур, также может потребоваться применение специальных ортопедических аппаратов для предупреждения или коррекции деформаций конечности. Для снижения тонуса может применяться ботуллинотерапия.
Самое главное – помнить, что все реабилитационные мероприятия осуществляются для одной цели – обеспечить возможность развития навыков у ребенка и сделать его максимально независимым во взрослой жизни. Каждый детский организм уникален и результат восстановления в каждом конкретном случае очень тяжело предугадать, однако правильное и последовательное применение методов и методик реабилитации позволяет достичь максимального результата. Случаи частичного или полного восстановления функций центральной нервной системы после ППЦНС далеко не редкость.
Профилактика поражения ЦНС
Чтобы не допустить возникновения тяжелой и опасной болезни, нужно проводить профилактику поражений ЦНС грудничка. Для этого доктора рекомендуют планировать беременность заранее, своевременно проходить требуемые обследования и отказаться от вредных привычек. При надобности проводится противовирусная терапия, делаются все необходимые прививки, а также нормализуется гормональный фон.
Если же поражение ЦНС грудничка все же произошло, то важно оказать помощь новорожденному с первых часов его жизни и проводить постоянный контроль за состоянием малыша.
Последствия поражения ЦНС
Последствия и осложнения поражения ЦНС у новорожденного ребенка могут быть очень серьезными, опасными для здоровья и жизни, и выражаются они в виде:
- тяжелых форм психического развития;
- тяжелых форм моторного развития, ДЦП;
- эпилепсии;
- неврологического дефицита.
Своевременное выявление заболевания и грамотно проведенная терапия помогут избавиться от серьезных проблем со здоровьем и не допустить возникновения осложнений.
Причины поражения ЦНС у новорожденных
Угнетение ЦНС новорожденного во время и после родов может происходить по трем основным группам причин: ишемически-гипоксические поражения, травматические и инфекционно-токсические. Разберем каждую группу подробнее.
- Ишемические и гипоксические поражения ЦНС у новорожденных
– обусловлены недостатком кислорода в крови ребенка во время родов. Это может быть связано с длительными и затяжными родами, слабостью родовых сил, аномалиями плаценты и пуповины. При ишемии (полном отсутствии кислорода) погибают клетки головного мозга, и от того, в какой именно части коры это произойдет, зависит дальнейшая картина болезни. - Травматические поражения ЦНС
– в подавляющем большинстве случаев происходят во время родов. Непосредственной причиной могут послужить скорые роды (головка ребенка очень быстро рождается и получает травму), крупный плод, неквалифицированные действия акушера и пр. - Инфекционные и токсические поражения
могут быть связаны с вирусной инфекцией, алкоголем, курением во время беременности и т.д.
Поражения головного мозга чаще всего имеют ишемически-гипоксическую природу, в то время как спинной мозг чаще поражается при физической травме шеи ребенка во время родов. Чтобы не допустить этого, очень важно рожать в хорошем роддоме с грамотным акушером, а в первые дни после выписки прийти на прием к остеопату.