Симптомы опухоли мозга у детей
Ограниченное внутреннее пространство черепа предназначено только для мозга и там нет места для чего бы то ни было еще. Поэтому по мере увеличения опухоли мозга у детей в черепе создается избыточное внутричерепное давление. Это давление может также создаваться из-за препятствования течению спинномозговой жидкости в мозге.
Связанные с этим симптомы включают:
- Головные боли;
- Припадки;
- Тошноту и рвоту;
- Раздражительность;
- Вялость и сонливость;
- Изменения особенности характера пациента и его умственной активности;
- Макроцефалию (увеличение объема головы) у детей, чья кости черепа еще не полностью срослись;
- Кома и смерть, при отсутствии лечения.
Могут также проявляться другие симптомы, например, при в опухоли в мозжечке дети могут испытывать трудности в движениях, ходьбе, координации. При опухоли возникшей возле оптических путей могут возникнуть зрительные изменения.
Первые симптомы
Симптомы, которые возникают на первых стадиях развития болезни, не дают сделать однозначный вывод о наличии опухоли. Ведь первые признаки похожи на симптомы, которые наблюдаются при других болезнях:
- головная боль, которая усиливается при физических нагрузках, но которая стихает, если человек находится в вертикальном положении;
- тошнота, которая возникает в любой момент, независимо от времени приема пищи, причем самочувствие человека после рвоты не улучшается;
- снижение концентрации внимания, нарушение координации движений, ослабление памяти;
- приступы эпилепсии, судороги.
Проявление перечисленных симптомов говорит о наличии опухоли, которая на этой стадии поддается лечению. Однако к таким симптомам редко «прислушиваются».
Диагностика опухолей мозга
Дети, у которых проявляются симптомы, свойственные для опухоли мозга должны быть тщательно осмотрены педиатром или детским невропатологом, чтобы найти причину возникших проблем.
Обследование обычно включает магнитно-резонансное сканирование мозга и если оно показывает наличие опухоли, пациент направляется на консультацию детского нейрохирурга, в чью задачу входит разработать совместно с родителями ребенка, максимально эффективного метода лечения.
Для консультаций также могут привлекаться другие специалисты:
- Детские онкологи;
- Офтальмологи;
- Врачи, специализирующиеся на эпилепсии (для лечения припадков);
- Радиологи;
- Специалисты по функциональной диагностике.
Для разработки правильного плана лечения для ребенка с опухолью мозга команде хирурга необходимо иметь информацию о:
Расположении опухоли
Это можно определить при помощи компьютерной или магнитно-резонансной томографии. Такая информация необходима, т.к. существуют области мозга, операция на которых невозможна. Сканирование позволяет оценить возможность оперативного лечения.
Тип опухоли
Для этого срезы опухолевой ткани исследуются под микроскопом. Незнание этой информации позволяет оценить как опухоль будет развиваться и распространяться.
Класс опухоли
Чем выше класс, тем более агрессивно будет вести себя опухоль и распространяться с большей скоростью.
Типы опухолей головного мозга у детей
Опухоли мозга могут быть классифицированы как:
- Первичные, то есть те, которые возникли непосредственно в мозге.
- Метастатические, которые возникли в следствие попадания в мозг метастазов опухолей других органов.
- Доброкачественные, не раковые, растущие довольно медленно.
- Злокачественные, раковые. Эти опухоли могут быть очень агрессивными и быстро распространяющимися в другие отделы мозга.
Ниже мы рассмотрим некоторые распространенные виды опухолей мозга у детей.
Астроцитома. На долю астроцитом приходится около половины всех случаев детских опухолей мозга, и они наиболее часто появляются в возрасте от 5 до 8 лет. Опухоли этого типа развиваются из глиальных клеток, астроцитов. Для этих опухолей очень важно знать скорость их роста (хотя 80% из них относятся к медленнорастущим).
Выделяют 4 основных вида астроцитом у детей:
- Пилоцитарная астроцитома (класс 1). Эти опухоли наполнены жидкостью и растут очень медленно. При возникновении этих опухолей в мозжечке необходимо хирургическое вмешательство.
- Диффузная астроцитома (класс 2) проникает в соседние отделы мозга, делая операцию по ее удалению довольно затруднительной.
- Анапластическая астроцитома (класс 3) – злокачественная опухоль, требующая комбинированного лечения.
- Мультиформная глиобластома (класс 4) – наиболее злокачественный из всех видов астроцитом.
Также у детей могут возникать:
- Глиома ствола мозга;
- Опухоль сосудистого сплетения;
- Краниофарингиома;
- Опухоль половых клеток;
- Медуллобластома;
- Глиома зрительных нервов.
Причины
Имеется предположение, что у детей злокачественное новообразование появляется по причине невозможности иммунной системы предотвратить вредоносное воздействие канцерогенов.
Не исключена генетическая передача гена от близких родственников.
Есть ли связь сотовых телефонов и рака мозга — один из самых обсуждаемых вопросов современности
Факторы риска:
- ионизирующее, ультрафиолетовое и радиационное излучение;
- химические вещества (хром, мышьяк, формальдегид);
- газ винилхлорид, применяемый на производстве пластмасс;
- заменитель сахара аспартам;
- гербициды, пестициды;
- солнечное облучение;
- электромагнитные поля, излучаемые мобильными телефонами;
- регулярное употребление в пищу копченостей, магазинной колбасы;
- пороки внутриутробного развития;
- вызвать отклонения в организме могут некоторые вирусы.
Лечение
План лечения опухолей мозга у детей может включать один или несколько из перечисленных ниже методов:
Хирургическое вмешательство
К этому способу приходится прибегать практически во всех случаях, либо для удаления опухоли, либо для проведения биопсии. Для медленно растущих опухолей это единственное необходимое лечение.
Лучевая терапия
В этом случае узконаправленный пучок высокоэнергетического излучения направляется на опухоль и небольшой участок соседних тканей. Для лечения детей до 3 лет этот метод применяется с большой осторожностью из-за риска помешать развитию мозга.
Химиотерапия
Этот метод лечения применяется довольно широко, особенно в случае агрессивных быстро растущих опухолей. Химиотерапевтические препараты могут приниматься перорально, вводиться в вену, в спинномозговую жидкость, или непосредственно в полость, оставшуюся после хирургического вмешательства.
Классификация
Существует множество вариантов классификации патологии.
По способу возникновения выделяют опухоли:
- первичные (образуются из мозговых структур);
- вторичные (метастазы «заносятся» в черепную коробку лимфой или кровью из органов, пораженных злокачественным новообразованием).
Источником вторичных образований чаще всего становятся метастазы молочной железы, легкого, почки, толстого кишечника и меланома кожи.
В зависимости от того, какая именно ткань мозга стала разрастаться, выделяют:
- нейроэпителиальные новообразования;
- образования из собственно нервной ткани;
- оболочечные опухоли (опухоли из оболочек головного мозга);
- гипофизарные опухоли.
У раковых опухолей головного мозга выделяют 4 стадии, при этом в основу классификации ложится степень распространенности метастазов. Для определения стадии процесса учитывают не только размер опухоли, но и наличие метастаз, которое обозначают буквой М. Более подробно данная информация представлена в таблице.
| Обозначение стадии | Описание метастазирования |
| М 0 | раковые клетки не зафиксированы |
| М 1 | раковые клетки зарегистрированы в ликворе (так обозначают спинномозговую жидкость) |
| М 2 | метастазы локализованы только в головном мозге |
| М 3 | отмечается метастазирование в спинной мозг |
| М 4 | метастазирование экстраневральное (метастазы выходят за пределы центральной нервной системы, т.е. могут быть в любом участке организма) |
Основу злокачественных процессов составляют нейроэпителиальные и вторичные новообразования. В этом плане статистические данные не утешительны: частота появления вторичных опухолей отмечается в 7 раз чаще, чем первичных.
Второе мнение при опухолях мозга у детей
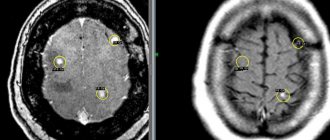
Несмотря на то, что опухоли мозга зачастую довольно хорошо идентифицируются на МРТ и КТ ошибки в интерпретации результатов сканирования случаются.
Это может быть обусловлено целым рядом причин, среди которых:
- Низкая точность оборудования (например, устаревший томограф или имеющий дефекты, возникшие в процессе эксплуатации);
- Отсутствие достаточного опыта у специалиста по КТ и МРТ.
Причем врачебные ошибки не всегда говорят о невысокой квалификации врача. Они могут случаться даже у довольно опытных специалистов по томографии, которые просто нечасто сталкиваются с редкими опухолями. Например, исследование головного мозга может попасть к врачу, имеющему больше опыта в диагностике легких или печени.
В описанной ситуации единственный вариант избежать неправильного лечения (что может поставить под угрозу жизнь ребенка) – получить второе мнение от квалифицированных радиологов. Национальная телерадиологическая сеть (НТРС) предлагает вам получить второе мнение от ведущих специалистов лучших клиник и институтов страны, имея всего лишь доступ к интернету. Не важно, как далеко вы находитесь, просто загрузите результаты сканирования на наш сервер и уже через сутки первичный диагноз будет либо опровергнут, либо подтвержден.
НТРС – простой способ снизить риск ошибок при сканировании до минимума.