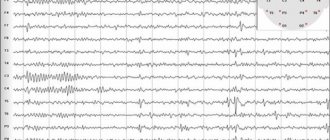
Электроэнцефалография позволяет изменять биоэлектрическую активность нервных клеток головного мозга и фиксировать болезненные преобразования, обусловленных появлением в голове очагов эпилептической активности. Сегодня ЭЭГ – единственный результативный способ точного определения состояния нейронов. Ниже приводится информация о том, что показывает ЭЭГ при эпилепсии.
Точными признаками заболевания считаются разряды и паттерны приступа. Для расстройства свойственны высокоамплитудные вспышки с различной активностью. Сами по себе они не являются доказательством развития эпилепсии и определяются в контексте клинической картины.
Кроме диагностирования эпилепсии, ЭЭГ отображает значимую роль в выявлении формы болезни. Это обуславливает прогноз развития расстройства и выбор подходящих лекарств. ЭЭГ дает возможность определить нужное количество препаратов по оценке снижения эпилептической активности и предусмотреть побочные действия по возникновению дополнительной патологической активности.
Для определения эпилептоформной активности на ЭЭГ применяют световую ритмическую стимуляцию, гипервентиляцию и другие способы воздействия, с учетом информации о факторах, провоцирующих припадки. Продолжительная регистрация во время сна позволяет определить эпилептоформные импульсы и паттерны, относящиеся к приступам. Диагноз определяется по характерной биоэлектрической активности нейронов.
Что такое ЭЭГ: суть метода
ЭЭГ или электроэнцефалограмма − это результативный метод проведения диагностики у пациентов с признаками эпилепсии и других различных повреждений головного мозга. Часто этот метод назначают пациентам, которым он совершенно не нужен.
Суть методики заключается в том, что регистрирует электрические сигналы, подающиеся нейронами − нервными клетками головного мозга. На самом деле многие патологии проявляются выраженными нарушениями электрической активности мозга. Чаще всего это эпилепсия, во время которой группа нейронов проявляет серьезную активность, и обнаруживаются структурные изменения мозга: опухоли, кисты, последствия инсульта и кровоизлияний.
Эта методика считается максимально точной, и все потому, что может полностью показать всю клиническую картину заболевания:
- насколько распространилось воспаление и его уровень;
- какие изменения произошли в сосудах;
- ранние признаки эпилепсии;
- новообразования и стадии их развития;
- насколько нарушена работа мозга вследствие недуга, затронувшего нервную систему;
- каковы последствия инсульта, кровоизлияния или хирургического вмешательства.
Согласно МКБ-10, эпилепсии присвоен код G40, подробное описание ЭЭГ при этой патологии позволяет отследить, какие изменения произошли в мозге, особенно если это исследование проводилось не в первый раз. Таким образом, у доктора есть возможность мониторить деятельность мозга во время лечения и корректировать его в любое время. Практически всегда после диагностики врач может точно определить, где именно локализуется очаг возбуждения.
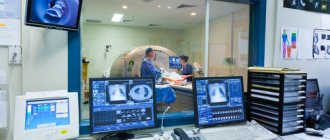
Особенности диагностики хронической эпилепсии с помощью магнитного томографа
Особенности диагностики эпилепсии с помощью МРТ заключаются в том, что само по себе выявленное патологическое образование головного мозга не может точно свидетельствовать о наличии эпилепсии, также как и отсутствие макроструктурной патологии на МРТ в стандартном режиме не может исключить заболевание, так как причиной заболевания могут быть микроструктурные изменения головного мозга.
Диагностика хронической эпилепсии (длительное время начиная с раннего детства) и поиска очага возбудимости, весьма затруднительна. Причиной заболевания у детей является врожденная патология коры мозга или перенесенные инфекционные заболевания.
Трудности диагностики микроструктурной патологии связаны с тем, что выявление очага повышенной возбудимости в таком случае требует применения особой контрастности и режимов исследования (MP-RAGE, VIBE, FLAIR), которые не применяются в стандартном обследовании головного мозга.
Для прицельной диагностике очага возбудимости необходимо проведение более тонких срезов (два – три миллиметра) и высокая мощность аппарата.
Как правило, МРТ исследование назначается пациенту с хронической эпилепсией целенаправленно, для выявления очага возбудимости. Часто это необходимо при резистентных к медикаментозной терапии формах болезни, для решения вопроса о хирургическом лечении.
Для повышения результативности МРТ, перед его проведением, пациенту выполняют электроэнцефалографию, которая является подсказкой радиологу, в каком отделе мозга искать предполагаемый очаг.
Когда нужно проводить ЭЭГ?
Этот метод диагностики применяется при различных речевых, психических и неврологических расстройствах. В качестве профилактики ЭЭГ могут назначать людям, которые сдают экзамен на получение водительских прав, а также для получения разрешения на хранение и ношение оружия. Положительные результаты могут исключить наличие шизофрении и других отклонений в психике. ЭЭГ показывает эпилепсию, а также дает и другие данные, поэтому в лечебных целях эту методику применяют:
- после хирургического вмешательства, которое могло оказать влияние на работу клеток мозга;
- при выявлении и определении места расположения опухолевых и кистозных образований;
- при черепно-мозговых травмах, полученных различными путями;
- чтобы подтвердить или опровергнуть наличие эпилепсии;
- в случае, если у пациента наблюдаются судороги, онемение конечностей и обмороки;
- при хронической форме гипертонии и нарушении суточного ритма;
- если у ребенка наблюдается задержка развития.
ЭЭГ головного мозга позволяет выявить не только нарушения в работе тканей мозга, но также тяжесть и глубину их поражения, местоположение очага болезни. В некоторых случаях может рекомендоваться проведение регулярного мониторинга, другими словами, несколько исследований через небольшие промежутки времени, которые помогут не только выявить признаки эпилепсии на ЭЭГ, но и определиться с дальнейшим лечением, которое может быть подкорректировано.
При изучении процессов активности нервной системы можно предупредить очередной приступ. Для пациентов в коме или находящимся под длительным общим наркозом этот вид диагностики является обязательным, ведь он поможет определить работоспособность и жизнедеятельность тканей мозга.
Дифференциальная диагностика припадка
Чтобы четко определить наличие эпилепсии, важно знать ее симптомы.
Признаки заболевания:
- проходящее расстройство сознания;
- существенные изменения в эмоциональной и психической сфере;
- судорожный синдром;
- приступообразные нарушения в работе внутренних органов.
Согласно классификации, разработанной и утвержденной в 1989 году, различают всего три вида припадков.
Ими являются:
- Симптоматические – проявляющиеся по причине поражения мозга либо другой серьезной патологии.
- Идиопатические – любой синдром, вызываемый наследственной предрасположенностью.
- Криптогенные – не выявленные в ходе диагностики.
Но существует и масса других (неэпилептических) приступов, которые необходимо строго дифференцировать. К ним относят нейрогенные, соматогенные и психогенные.
Эпилептический припадок бывает большим и малым. Первый, выражается очень ярко и имеет несколько стадий развития. За 1-3 дня, у больного появляется чувство тревоги, возможна агрессия или подавленность.
Сам приступ начинается с падения, сильных судорог, крика, выделения пены и остановки дыхания. Длится он около 5-7 минут, а потом постепенно стихает.
Второй (малый) характеризуется отсутствием длительной потери сознания. Человек остается стоять, но резко замирает на месте на несколько секунд, запрокинув голову. Такое состояние быстро проходит, а человек продолжает свои занятия.
Дифференциальная диагностика эпилепсии:
Ценность исследования
Код эпилепсии по МКБ-10 G40, ЭЭГ при этом заболевании помогает выявить и зафиксировать очаги активности нейронов. Основными аспектами применения данной методики являются:
- определение формы болезни;
- возможности отслеживать динамику развития;
- следить за улучшениями состояния пациента;
- подбор правильной терапии и дозировки препаратов.
Главная ценность диагностики в том, что все патологические изменения можно обнаружить и между припадками.
Если аномалии присутствуют, то аппаратура регистрирует пики и волны, а также специфичные для ее определения графоэлементы. Поэтому как только на ЭЭГ появляются вспышки активности, пики и волны, то это уже говорит о наличии патологического состояния, но вот для точной постановки диагноза этого недостаточно. Подобные изменения часто наблюдаются и при злокачественном новообразовании, после перенесенного инсульта, расстройстве сна, энцефалопатии. Именно поэтому дополнительно проводят и другие исследования.
У каждой формы болезни есть свои характерные волны. При роландической их большая концентрация наблюдается в центрально-височных долях, при ночной — в лобной части.
Понятие «эпилептическая активность»
Данный термин применяется в двух случаях:
- Регистрация эпилептиформных феноменов на ЭЭГ во время приступа (паттерн психомоторного припадка или продолжающийся полиспайк). Активность может и не содержать паттернов припадка эпилепсии.
- В случае четкого графика активности. Может быть записан вне приступа.
Связь с эпилептическими припадками могут иметь наследственные ЭЭГ-паттерны. Некоторые специфические комбинации имеют разные эпилептические синдромы.
Наличие на ЭЭГ эпилептиформной активности и паттернов эпилептического припадка, высокоамплитудные вспышки активности (более 150 мкВ) – важные признаки наличия эпилепсии.
ЭЭГ-паттерны
Как подготовиться к ЭЭГ?
После 12 часов ночи перед проведением диагностики пациент должен избегать употребления напитков, содержащих кофеин. Волосы должны быть вымыты и высушены, при этом нельзя на них наносить масла, лосьоны и аэрозоли. Других требований нет, а вот ребенка нужно подготовить более тщательно, чтобы получить верные результаты.
Эпилептический приступ у ребенка может начаться в любую минуту и не всегда родители бывают к нему готовы. Поэтому, если были замечены хоть малейшие отклонения, нужно обратиться за помощью и пройти обследование. ЭЭГ поможет поставить точный диагноз, но к исследованию следует подготовиться:
- Осмотреть хорошо голову ребенка. Если обнаружатся ранки и царапины, то о них следует сообщить доктору. Электроды нельзя крепить на поврежденные участки кожи.
- Покормить ребенка. Исследование проводится на сытый желудок, только так можно получить не смазанные результаты. Но вот нельзя давать сладостей с шоколадом. Грудничков кормят перед процедурой в медицинском учреждении. В этом случае малыш спокойно уснет и во время исследования будет спокойно спать.
Отменить прием лекарств, если же ребенок получает их на постоянной основе, то об этом предупреждают доктора. Детям школьного и дошкольного возраста необходимо объяснить, что им будут делать, только правильный психологический настрой поможет избежать излишней эмоциональности. Ребенок может взять с собой игрушки, но не электронные.
С головы удалить все посторонние предметы, такие как резинки и заколки, волосы должны быть распущены. Если ЭЭГ при эпилепсии делается не в первый раз, то обязательно взять с собой предыдущую расшифровку. Если ребенок болен, то диагностику не проводят, ожидают его полного выздоровления.
Эпилепсия, или Немного другая жизнь
(Статья Елены Пиликиной, АиФ)
Об этой проблеме рассказывает врач-невролог, профессор Московского государственного медико-стоматологического университета, член-корреспондент РАМН, доктор медицинских наук Владимир Алексеевич КАРЛОВ.
Это заболевание несет на себе отпечаток мистики, эпилепсию часто называют «божественная болезнь», «священная болезнь», иногда, говоря о ней, произносят слово «падучая». Больные считались одержимыми бесами, злыми духами в наказание за грехи. И только за 400 лет до н. э. выдающийся древнегреческий философ и врач Гиппократ впервые ввел термин «эпилепсия» (от «эпилептос» — в переводе с греческого «захваченный») и связал ее с заболеванием мозга. Об этой проблеме рассказывает врач-невролог, профессор Московского государственного медико-стоматологического университета, член-корреспондент РАМН, доктор медицинских наук Владимир Алексеевич КАРЛОВ, который занимается изучением эпилепсии с 1957 года.
— Владимир Алексеевич, известно, что эпилепсия может проявиться не только в детском, но и во взрослом возрасте. Что может стать причиной возникновения болезни?
— Несмотря на то что заболевание чаще всего дебютирует в детском возрасте, генетическая предрасположенность к ней может сыграть роковую роль в любой момент, обычно при условии воздействия внешних неблагоприятных условий. Прочие факторы общеизвестны — это травмы, сосудистые заболевания, опухоли головного мозга и др.
— В бытовом понимании эпилептик — это человек, который в любой момент может забиться в судорогах с пеной у рта, изгибаясь в самых неожиданных позах. Насколько типична такая картина для больного эпилепсией?
— Описанная картина типична для истерического припадка, как теперь его называют — демонстративного, или псевдоэпилептического припадка, который по форме может даже напоминать настоящий эпилептический приступ, но чаще всего таковым не является. К сожалению, даже среди врачей — неспециалистов в этой области существует заблуждение, что эпилептические припадки — это судороги, но это не совсем так. Существует очень много бессудорожных форм эпилепсии, особенно у детей, и только электроэнцефалограмма (ЭЭГ) мозга может подтвердить диагноз. Сейчас я работаю над книгой «Эпилептические припадки у детей, мужчин и женщин», где эта проблема будет рассмотрена подробно.
Невролог или психиатр?
— Заболевание, о котором мы с вами говорим, находится на стыке двух медицинских специальностей — неврологии и психиатрии. Какой врач должен заниматься пациентом?
— Несомненно, заболевание неврологическое, потому что эпилепсия — это органическое заболевание мозга. Но сама проблема междисциплинарная, то есть она неврологическая, психиатрическая, нейрохирургическая, педиатрическая и нейрофизиологическая. Нужно сказать, что многие больные эпилепсией — это, несомненно, очень яркие личности, но утешаться тем, что подобное заболевание было у Достоевского и других великих людей, не следует. Диагноз «эпилепсия» — это трагедия для больного, нередко катастрофа, так как возникает ряд серьезных профессиональных проблем.
— И все же какой именно специалист должен заниматься больным эпилепсией?
— Ответ один — невролог. Хорошо, что та дурость, которая была до недавних пор и обязывала человека с таким заболеванием стоять на учете в психоневрологическом диспансере, закончилась. Хотя, конечно, если у больного преобладают психические расстройства, то тут он пациент психиатра.
— Но ведь при некоторых судорожных формах заболевания, когда человек совершает хаотические движения, теряет сознание и может упасть и удариться, он становится опасен и для себя, и для окружающих.
— Это немножко преувеличено. Существует мнение, что больные эпилепсией очень опасны, так как не могут во время приступа контролировать свои действия. В действительности подобные случаи — редкость. Речь идет о совершенно слабоумных больных с эпилепсией, и решающее значение может иметь прогрессирование основного заболевания. Скорее больным с эпилепсией свойственна чрезмерная аккуратность (педантизм), обстоятельность действий, полярность настроений (очень быстрый переход от восторга к депрессии). Характерно и то, что обычные хорошие качества человека утрируются, перерастают в другие формы. Например, ласковость может стать навязчивостью, льстивостью, угодливостью. Но еще раз хочу сказать, что такие изменения бывают крайне редко и более свойственны хроническим, не поддающимся лечению больным. Известные люди с таким заболеванием — яркие личности, оставившие заметный след в истории человечества.
— Среди способов лечения эпилепсии в последнее время часто упоминается особая диета. Что вы можете сказать об этом?
— Диета была разработана еще в 20-х годах, ее несколько раз бросали и снова к ней возвращались. Суть в том, что жировая диета иногда действительно эффективна при определенных формах эпилепсии, преимущественно у детей. Сложность состоит в том, что она труднопереносима, нужно подобрать такие продукты, чтобы в организме был кетоз (определенное изменение обмена веществ), а для этого пациентом должна заниматься целая группа высококвалифицированных специалистов (врач-диетолог, психолог, невролог и медицинская сестра). Такая бригада из 6-7 человек тщательно готовит пациента к переходу к очень специфической диете, ведет его во время лечения, а при выписке домой пациенту даются конкретные рекомендации по питанию и отслеживанию уровня ацидоза (кетоза) по полоске-тесту, которая меняет цвет при контакте с мочой больного. В наших условиях это пока неотработано из-за сложности организации такого лечения.
Ложки прочь
— Но ведь припадки бывают не только бессудорожные. Что делать, если на твоих глазах происходит припадок, при котором человек теряет сознание, падает, может задохнуться, пораниться? Чем ему можно правильно помочь?
— Тут не надо пугаться. Первое — посмотреть, нет ли в полости рта чего-то, что может вызвать остановку дыхания (съемный протез и т. п.), это надо немедленно удалить. Больного следует положить на бок, чтобы он не подавился слюной и у него не запал язык. Обычно стараются засунуть больному в рот ложку, но этого делать не надо, ведь о твердое ломаются зубы. Лучше всего скатать валик из мягкой ткани и вставить в рот, он не позволит прикусить язык.
— Расскажите о методах лечения, которые сегодня помогают больным с эпилепсией.
— Прежде всего необходимо соблюдать режим. Полностью отказаться от алкоголя. При некоторых формах заболевания категорически нельзя недосыпать, хотя и излишний сон тоже может быть вреден. А что касается непосредственного лечения, то тут два подхода — лекарственный и хирургический. Сегодня нейрохирургия предлагает несколько видов операций. Так, при височной эпилепсии производят резекцию (удаление) части височной доли, и оказалось, что при одностороннем удалении второе полушарие головного мозга берет все «на себя», то есть компенсирует потерю. При двусторонних очагах в одной доле производят удаление, а на второй делают, например, точечный электролизис, точно погружая иглу в пораженное место и коагулируя (разрушая) пораженные ткани. В височной доле расположение эпилептических очагов связано с частями мозга, которые ответственны за память, эмоции и, естественно, жизненно важны, то есть при лечении необходимо соблюдать особую осторожность.
Лекарства сегодня применяются очень широко. Раньше врачи считали, что главное — это убрать припадок и тогда проблема отпадет сама собой, именно поэтому больным давали люминал (тогда других лекарств и не было) в огромных дозах. Да, припадки во многих случаях устранялись, но после такого лечения не все больные могли работать, т. к. у них замедлялась быстрота реакции, мышления, а при некоторых профессиях это необходимые условия. Позже появились психотропные препараты, позволяющие корректировать настроение. Сегодня совершенно иной подход к проблеме, главное — это качество жизни. «Цена» лекарств не должна быть непомерной, и не надо стремиться убрать припадок любой ценой. Зачастую необходимо избавиться только от судорожных припадков, а с бессудорожными пациент иногда справляется сам. На качество жизни влияет главным образом не частота припадков, а их характер. Для больного страшны именно судорожные формы пароксизмов, они непредсказуемы, производят ужасное впечатление на окружающих. Кроме того, человек может упасть, удариться, обжечься и т. п. А «маленький» припадок окружающие часто принимают за обморок — «ну с кем, мол, не бывает». Эпилепсию нужно правильно лечить, и никакого пожизненного приговора в этом диагнозе нет.
Опасное солнышко
— После случая в Японии, когда показ мультфильма с быстро мелькающими кадрами вызвал массовые приступы эпилепсии у детей, заговорили о фотосенситивной эпилепсии.
— Это сходная проблема. Мне кажется, правильнее говорить о стимулочувствительной эпилепсии, при которой приступы возникают на определенные, и не только внешние, стимулы. Например, приступ может быть вызван игрой в шахматы, карты и т. д. Фотосенситивная эпилепсия — это наиболее яркий пример рефлекторной эпилепсии, то есть стимулочувствительной. Одна из пациенток, девушка 20 лет, первый приступ ощутила после поездки в электричке. Она смотрела в окно, а через листву деревьев мелькало яркое солнце, и именно это стимулировало приступ. В практике, когда записывают биотоки мозга (ЭЭГ), обязательно делают ритмическую световую стимуляцию, так как световые мелькания определенной частоты могут вызвать эпилептический приступ.
— Естественный вопрос — о свете на дискотеках, о лазерных лучах, световых приемах при театрализованных действиях (новогодних елках, детских утренниках и т. д.).
— Если диагноз уже поставлен, то лучше избегать подобных развлечений. Но родителей должно настораживать, например, то, что ребенок часто непроизвольно моргает, ведь это может быть не баловство, а «маленькие» припадки. Пугаться не надо, просто необходимо срочно обращаться к врачу, поскольку подобные формы доброкачественны (благоприятны) по прогнозу. При этой форме пациент должен избегать яркого солнца, ходить по теневой стороне улицы и т. д. и этими действиями избегать приступов. Взрослым надо обратить внимание на компьютерные игры — мелькание дисплея тоже неполезно.
— И при этих формах тоже нет боли, страданий?
— Тут вообще очень интересная история, ведь чаще всего больные ничего не помнят, но есть и случаи самовызывания приступов. Одна из пациенток, врач по специальности, которая могла объективно описать свои ощущения, рассказывала, что в яркий, солнечный день у нее появлялось непреодолимое желание «встретиться с солнышком». Она прерывала прием и уходила в соседнюю комнату, где с помощью движущейся перед лицом ладони воспроизводила мелькание солнечных бликов. Это вызывало бессудорожный приступ эпилепсии, после которого сразу же спадало напряжение, происходил как бы обвал, сброс, общее состояние нормализовалось и человек мог спокойно работать. Припадок имеет и облегчающее значение. Я считаю, что это мобилизует в организме такие резервы, которые в обычном состоянии не могут быть использованы.
— Владимир Алексеевич, поясните еще одну необычную историю, похожую больше на миф. Это касается совершенно невероятного случая, когда больной эпилепсией во время припадка сумел купить билет и улететь в другой город, где и очнулся, совершенно ничего не помня. Но в отличие от героя «Иронии судьбы…» он был совершенно трезв. Это правдоподобно?
— Рассказанная вами история совершенно реальна. Тут необходимо немного пояснить, так как в новой классификации припадки совершенно правильно разделены на две группы. Первая — самолимитирующая, когда припадок быстро заканчивается, и вторая — продолжающиеся припадки, когда они следуют один за другим и больной, еще не успев выйти из одного, уже «захлестывается» следующим. При продолжительных бессудорожных припадках иногда больной подсознательно «держит» программу и реализует ее, как в вашем примере. Он автоматически совершает привычные действия, а потом совершенно ничего не помнит, потому что был в статусе (состоянии) припадка приступов часы и даже дни.
Особенности проведения диагностики
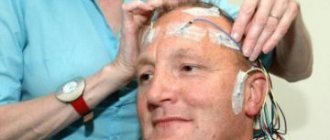
ЭЭГ головного мозга − это безболезненная процедура, которая не нанесет вреда ни взрослому, ни ребенку. Во время диагностики пациент удобно располагается в кресле, на голову ему устанавливают электроды, но изначально берутся замеры в трех позициях: обхват головы, расстояние между переносицей и до выступа затылочной кости, от одного уха и до другого через темечко. Только после этого можно точно определить, где крепить электроды. Место крепления обезжиривается спиртом, после наносится гель и устанавливается датчик. В некоторых случаях могут применяться специальные шлемы или шапочки.
Как выглядит ЭЭГ при эпилепсии? Да по-разному, даже у здорового человека иногда можно обнаружить волны и пики активности, что в основном обусловлено его индивидуальными особенностями.
У детей, которые страдают неврозами и психопатией, а также тех, у кого агрессивный характер, исследование выявляет активность, при этом клинических признаков нет. Но у большинства маленьких пациентов с такими данными через время диагностируют эпилепсию.
При обширных припадках активность наблюдается во всех областях, а когда это очаговая форма, то только в определенных зонах. Не всегда можно обнаружить признаки болезни у людей, злоупотребляющих алкоголем. Вызвать активность у таких пациентов может: движение глаз, глотание, дотрагивание до датчиков, сокращение мышц головы, стук сердца, пульсация сосудов.
Возраст пациента, прием таблеток от эпилепсии или других болезней, время последнего припадка, нарушение зрения, неправильная форма черепа − это все может отразиться на результатах ЭЭГ. Поэтому исследование проводят с учетом всех сопутствующих факторов.
Сколько времени проводится исследование?
Обычное обследование − это рутинная ЭЭГ или диагностика пароксизмального состояния. Продолжительность исследования зависит от того, какой участок проверяется и какие применяются функциональные пробы. В среднем на процедуру уходит около получаса. За это время специалист успевает:
- выполнить ритмичную фотостимуляцию с использованием различной частоты;
- проверить гипервентиляцию;
- провести нагрузку в виде моргания;
- обнаружить изменения скрытого характера.
Если полученных данных будет недостаточно, то дополнительно к ЭЭГ при эпилепсии специалист может использовать более глубокое и результативное обследование:
- ЭЭГ ночного сна.
- ЭЭГ с депривацией.
- Продолжительное ЭЭГ.
Длительность этих методик может занимать времени от 20 минут и до 15 часов.
Ритмы ЭЭГ
Во время проведения ЭГГ аппарат выявляет четыре основных вида ритмов:
- Альфа-волны − это основной элемент диагностики здорового взрослого пациента и регистрируется у 90 % людей. Эти волны имеют частоту в пределах 13 герц в секунду и являются основными во время бодрствования, когда пациент просто лежит с закрытыми глазами. Максимальная активность альфа-волн наблюдается в области затылка и темечка.
- Бета, так же как и альфа-волны, относят к нормальным проявлениям в организме здорового взрослого человека. Но число их колебаний достигает 35 герц в секунду, регистрируют их в основном над лобной частью. Бета-ритм проявляется, если раздражать органы чувств: прикасаться к пациенту, при стимуляции светом или звуком.
- Дельта-волны с частотой до 3 герц во время расшифровки ЭЭГ при эпилепсии могут означать норму у малыша до одного года. Частично показатель сохраняется до 7 лет. У взрослых они фиксируются во время сна.
- Тета-ритм с частотой до 7 колебаний в секунду в норме встречается у детей от года и до 6 лет, постепенно замещаясь альфа-волнами по мере взросления. У взрослых они наблюдаются во время сна.
Расшифровка анализа
Перед тем как ответить на вопрос, что делать при эпилепсии, нужно точно расшифровать данные ЭЭГ. Данные исследования отображаются на мониторе или на бумаге в виде графических кривых, которые сможет расшифровать только опытный специалист. Анализ и заключение ЭЭГ при эпилепсии выдает врач нейрофизиолог, который при расшифровке берет во внимание возраст пациента, его жалобы, клиническую картину нарушений в организме и многие другие факторы, например наследственность.
Основные моменты расшифровки:
- Выясняется, какой из ритмов является основным, преобладающим у пациента.
- Внимательно изучается симметричность электрических потенциалов нервных клеток, которые регистрируются с левого и правого полушарий мозга.
- Внимательно проводится анализ патологических изменений, например дельта- и тета-волны у взрослого пациента в состоянии бодрствования.
- Проверяется регулярность и амплитуда ритмов.
- Выясняется пароксизмальная активность, когда на кривой выявляются острые волны, пики и скайк-волны.
- Если отсутствуют патологические изменения на фоновом ЭЭГ, то дополнительно проводят функциональные тесты, такие как гипервентиляция или фотостимуляция, повторная регистрация электрических потенциалов и расшифровка.
Сбор анамнеза и осмотр
При сборе анамнеза в обязательном порядке учитываются:
- жалобы пациента (необходимо выяснить частоту и продолжительность приступов, отмечается ли перед приступом аура, как протекает приступ: с потерей сознания или без, помнит ли пациент о приступе или ему рассказывают об этом друзья и родственники, наличие эпилепсии у близких родственников);
- возраст пациента, в котором впервые был зарегистрирован эпилептический приступ;
- состояние пациента в постприступном периоде (наличие галлюцинаций, воспоминания о приступе, степень затуманенности сознания пациента после приступа);
- наличие черепно-мозговых травм, интоксикаций, нейроинфекций, нарушений мозгового кровообращения, эпизодов употребления наркотических веществ или злоупотребления спиртным;
- данные о внутриутробных инфекциях или нарушениях внутриутробного развития, врожденных пороках развития;
- нарушения режима сна и отдыха, наличие сопутствующих заболеваний, которые могли спровоцировать приступ;
- употребление пациентом препаратов, которые могли спровоцировать приступ.
Какие наблюдаются изменения на ЭЭГ при эпилепсии?
Во время эпилептического приступа регистрация ЭЭГ позволяет зафиксировать высокоамплитудную активность в виде пик и острых волн. Вне приступа судорожная активность в мозге может никак не проявляться, поэтому, чтобы спровоцировать эпилептическую активность, используют различные пробы. Часто у пациентов наблюдается пароксизмальная активность в виде высоковольтных тета- и дельта-волн. Для длительной регистрации ЭЭГ разрешается использовать видеомониторинг, когда исследование проводится на протяжении длительного времени, в некоторых случаях до 8 часов, впоследствии специалист проводит расшифровку.
ЭЭГ позволяет не только определить местоположение очага болезни, но и распознать ее разновидность. Если все же диагноз подтвердится и на графике можно заметить яркие и ни с чем не схожие изменения, то описание ЭЭГ при эпилепсии будет содержать следующую информацию:
- волны с острыми углами, резко поднимающиеся и опускающиеся;
- ярко выраженные медленные волны с острыми углами;
- резкое повышение амплитуды на несколько единиц;
- во время тестирования на гипервентиляцию проявляется сужение и сильный спазм сосудов;
- во время фотостимуляции наблюдается не свойственная реакция на тест.
Если есть подозрение, что это действительно эпилепсия, то на контрольном исследовании тесты проводят в щадящем режиме, и все потому, что нагрузка может вызвать у пациента очередной эпилептический приступ.
Когда диагноз точно установлен, многие задаются вопросом о том, что делать при эпилепсии, как помочь такому пациенту.
3.8. Эпилепсия затылочной доли
Общая характеристика
Затылочная эпилепсия — локально обусловленная форма эпилепсии, характеризующаяся преимущественно простыми парциальными пароксизмами, не сопровождающимися нарушением сознания.
Ранние клинические симптомы затылочных эпилепсий обусловлены эпилептической активностью в затылочной доле, а поздние — распространением эпилептической активности на другие области мозга .
Начальные клинические симптомы затылочных пароксизмов включают в себя: простые зрительные галлюцинации, пароксизмальные амавроз и нарушения полей зрения, субъективные ощущения в области глазных яблок, моргания, девиацию головы и глаз в контралатеральную эпилептическому фокусу сторону.
Простые зрительные галлюцинации представлены яркими вспышками света перед глазами, светящимися пятнами, кругами, звездами, квадратами, прямыми или зигзагообразными линиями, которые могут быть одноцветными или многоцветными, неподвижными или перемещающимися в поле зрения.
Пароксизмальный амавроз проявляется в виде нечеткости или временной утраты зрения, ощущающихся как «чернота перед глазами» или «белая пелена перед глазами».
Пароксизмальные нарушения полей зрения проявляются пароксизмальной гемианопсией или квадрантной гемианопсией в течение нескольких секунд или минут .
Субъективные ощущения в области глазных яблок выражаются преимущественно чувством движения глаз при отсутствии объективных симптомов.
Моргание отмечается в самом начале приступа, имеет насильственный характер и напоминает трепетание крыльев бабочки.
Электроэнцефалографические паттерны
Межприступная ЭЭГ может не нести патологических паттернов или представлена эпилептиформной активностью в затылочной или задневисочной области, иногда билатерально. Основная активность может быть не изменена или отмечается ее дезорганизация и земедление. Эпилептиформная активность нередко может быть также ложно представлена в одноименной височной доле (
)
Во время приступа эпилептиформная активность может распространяться с появлением «зеркальных» разрядов.
Какие диагнозы еще выявляет ЭЭГ?
После прохождения обследования неврологи часто диагностируют у детей и взрослых не только эпилепсию, но и другие недуги. Среди распространенных болезней выделить можно такие:
- новообразование в головном мозге различной этиологии, причина которого не выяснена;
- черепно-мозговая травма;
- воспалительный процесс, одновременно поразивший оболочки мозга и мозговое вещество, причиной подобного состояния может стать инфекция;
- аномальное скопление жидкости в структурах мозга, часто эта патология бывает врожденной, возможно беременная женщина не прошла обязательные скрининги или же этот недуг развился вследствие травмы, которую малыш получил во время родов;
- хроническое заболевание, затронувшее психическое и нервное состояние с характерными приступами − эпилепсия, провоцирующими факторами может стать наследственность, родовые травмы, инфекции, неправильное поведение матери во время беременности;
- кровоизлияние в мозг вследствие разрыва сосудов, состояние может спровоцировать высокое артериальное давление, травмы головы, закупорка сосудов холестериновыми бляшками;
- ДЦП;
- лунатизм, сомнамбулизм.
Заболеваний может быть выявлено много, поэтому, если вдруг ЭЭГ не показывает эпилепсию, но приступы есть, доктор назначает другие виды исследований. Только так можно исключить другие патологии и поставить более точный диагноз.
Насколько точна визуализация при эпилепсии
Одиночные приступы наподобие эпилептических могут происходить у 10% населения, в то время как настоящая эпилепсия представляет собой хроническое заболевание, характеризующееся повторными приступами, которые могут проявляться у 2% населения.
Нынешние методы нейровизуализации полезны в диагностике аномалий, лежащих в основе эпилепсии. Информация, полученная в результате применения методов визуализации, может также способствовать правильной классификации отдельных видов эпилептических расстройств и может очертить генетику, лежащую в основе некоторых синдромов.
Нейровизуализация ещё более важна для тех пациентов, которые имеют, с медицинской точки зрения, судороги непонятного происхождения. Прогресс в области технологий для локализации фокусных эпилептогенных субстратов, особенно высокого разрешения структурных изображений, полученных после магнитно-резонансной томографии, существенно улучшили успех хирургического лечения. Этот обзор сравнивает доступные методы визуализации и практическое применение визуализации состояния головного мозга в лечении больных эпилепсией.