Причины арахноидита головного мозга
Дети и люди до 40 лет – пациенты с диагнозом арахноидита. Ослабленность организма способствует серозному воспалению паутинной оболочки головного мозга.
Работа в условиях низких температур, на химических производствах с отравляющими веществами, недостаток витаминов и солнечного света, алкогольная зависимость предрасполагают к заболеванию. Совокупность факторов различного происхождения влияет на развитие патологического процесса.
Патогенез арахноидита
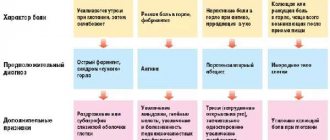
Классификация причин возникновения арахноидита:
- аллергическая;
- инфекционная;
- травматическая;
- онкологическая.
Кроме этого, различают истинный и резидуальный (в виде осложнения).
Бактериальная инфекция из хронических очагов рядом с головным мозгом (тонзиллит, отит, пародонтит, хронический сфеноидит), осложнения от перенесенных инфекционных заболеваний оболочек вызывают воспаление соединительной ткани.
Ушибы, сотрясения нарушают структуру паутинной части,провоцируют патологический процесс. Новообразования (доброкачественные и злокачественные) разрушают мозговые клетки, что проявляется в виде нарушения циркуляции цереброспинальной жидкости.
Причина истинного арахноидита – аллергическая реакция организма на транспортацию ликвора. Аутоиммунная атака сопровождается ответной реакцией: утолщением и спайкой оболочек. Частота проявлений не превышает нескольких процентов.
Все прочие причины вызывают резидуальную форму патологического процесса.
Нарушение циркуляционной функции оболочек приводит к скоплению ликвора в желудочке, образованию кист. Такие явления вызывают рост внутричерепного давления и соответствующую симптоматику:
- головные боли с тошнотой и рвотой;
- вегето-сосудистые нарушения;
- нарушение функции зрительного нерва;
- утомляемость;
- головокружение;
- судороги.
Нарушение ликворного поступления проявляется не сразу, с отсрочкой по времени, например:
- после вирусной инфекции – через несколько месяцев;
- после ЧМТ – через год-полтора.
У арахноидита симптомы на ранних стадиях схожи с астенией, неврастенией. Общим для всех больных является жалоба на сильную утреннюю головную боль. Приступы могут быть от 1-2 раз в месяц, до еженедельных и чаще. Длительность скачка внутричерепного давления может быть от нескольких минут (легкая форма) до нескольких суток (тяжелая степень).
В зависимости от локализации очага патологии в коре больших полушарий проявления заболевания имеют особые черты:
- нарушения чувствительности и подвижности в конечностях;
- судорожные припадки, включая эпилептические;
- воспаление зрительных, слуховых, лицевых нервов;
- ослабление памяти;
- ухудшение координации движений.
Отек мозговых тканей может перекрыть нервно-симпатическую регуляцию организма, что приведет к остановке дыхания и сердцебиения.
Постановка диагноза при подозрении на поражение паутинной оболочки проводится в условиях стационара, с применением рентгенографии, КТ, МРТ, ЭЭГ.
Диагностические признаки арахноидита головного мозга
При обследовании обращается внимание на взаимосвязь между перенесенными инфекционными заболеваниями (грипп, корь), воспалениями мозговых оболочек, травмой головы и спинного мозга и неврологическими признаками.
Проявления болезни носят прогрессирующий, длительный характер с периодами обострения и покоя, затрагивают функциональное состояние головных структур, опорно-двигательного аппарата, психические и неврологические реакции.
Диагностика симптомов араханоидита определяет:
- наличие внутричерепного давления (рентген);
- величину внутричерепного давления (забор спинномозговой жидкости);
- наличие кист и спаек (КТ и МРТ);
- гидроцефалию (Эхоэлектрография).
Повышенное содержание в ликворе белка, клеток и серотонина позволяет отличить данную патологию от других неврологических заболеваний.
Дифференциальные симптомы болезни
Очаги аранхоидального воспаления имеют свои симптомы, которые можно выявить при обследовании.
Конвекстиальный арахноидит (на основании ЭЭГ):
- повышенная возбудимость коры головного мозга;
- приступы эпилепсии.
Сужение поля зрения характерно для больных с поражением базального слоя. Базальный арахноидит диагностируется после обследования у офтальмолога, который выявляет отек и сдавление тканей мозга в районе зрительного нерва.
Отоларинголог определяет степень поражения слухового нерва (тугоухость, шум в ущах), что характерно при патологии задней черепной ямки.
Симптомы разных стадий
При истинном арахноидите поражение мозговых оболочек носит диффузный характер и потому не имеет явно выраженных проявлений. Последствия нейроинфекции, травмы, онкологии, имеющие локализацию, протекают в более тяжелой форме.
Развитие болезни может проходить по одному из трех вариантов:
- в острой форме;
- подострой;
- хронической.
Признаки острого течения:
- рвота;
- сильная головная боль;
- температура.
Подострое протекание:
- слабость;
- бессонница;
- снижение слуха и зрения;
- нарушение координации;
- головокружение;
- нарушение кожной чувствительности в конечностях.
Хроническое течение выражается в усилении всех симптомов:
- появлением судорог и припадков;
- глухотой;
- слепотой;
- ослаблением умственных способностей;
- параличами и парезами.
Чаще всего болезнь протекает в подострой форме с переходом в хроническую. Головная боль имеет разные симптомы: утренняя, усиливающаяся при напряжении, возникающая при подпрыгивании с жестким приземлением (на пятки). Кроме этого симптоматичным является головокружение, ослабление памяти, внимания, бессонница, раздражительность и слабость.
Виды арахноидита и их признаки
По локализации воспалительного очага арахноидитподразделяют на несколько видов.
- Церебральный
Церебральный арахноидит – это воспаление паутинной оболочки и коркового слоя больших полушарий головного мозга. В зависимости от расположения бывает конвекстиальным или базальным. Характеризуется резким повышением внутричерепного давления, особенно после умственного переутомления, физических нагрузок, холодового воздействия. Сопровождается эпилептическими припадками, нарушениями памяти.
- Оптико-хиазмальный
Посттравматический церебральный арахноидит вызывает образование спаек и кист в базальном слое. Сдавление и нарушение питания зрительного и слухового нерва вызывает их атрофию, что приводит к снижению остроты и сужению поля зрения, развитию тугоухости. Гайморит, ангина, сифилис могут стать причиной оптико-хиазмального арахноидита.
Хронический сфеноидит (воспаление слизистой оболочки носовой пазухи) – очаг инфекции, расположенный рядом со зрительным нервом. Это заболевание трудно диагностируется, часто бывает причиной возникновения воспалительного процесса оболочек головного мозга.
Сопутствующие симптомы: боли в затылочной части, тошнота, рвота. Процесс развивается медленно, захватывая сначала один глаз, а затем другой.
- Спинальный
Травматическое поражение позвоночника, а также гнойные очаги (фурункулез, абсцесс) приводят к воспалению паутинной оболочки спинного мозга. Места поражения – грудной, поясничный, крестцовый отделы. Сдавливание нервных отростков сопровождается болями, снижением проводимости, нарушением кровообращения в конечностях.
- Слипчивый
Слипчивый арахноидит означает возникновение многочисленных спаек из-за гнойного воспаления мозговых тканей. Циркуляция спинномозговой жидкости оказывается нарушена, развивается гидроцефалия. Головные боли при пробуждении с тошнотой и рвотой, угнетение зрительной функции, постоянная сонливость, апатия – характерные признаки спаечного процесса.
- Кистозный
Кистозный арахноидит – это образование полостей, наполненных ликвором, меняющих структуру головного мозга за счет сдавливания близлежащих тканей. Постоянное давление на твердую оболочку мозга вызывает непреходящие распирающие головные боли.Чаще всего причиной кистозных образований является сотрясение мозга. Последствия проявляются в виде судорожных припадков без потери сознания, неустойчивой походки, нистагме (непроизвольные движения глаз).
- Кистозно-слипчивый
Кистозно-слипчивый арахноидит характеризуется образованием кистозных областей в спаечной оболочке. В результате постоянного деструктивного процесса наблюдаются:
- головные боли при концентрации внимания;
- головокружения;
- обмороки;
- метеочувствительность;
- нарушения обмена веществ;
- изменения в кожной чувствительности;
- эпилептические припадки.
В итоге развивается нервное истощение, депрессивное состояние.
Диагностика
В некоторых случаях требуется определённое время для того, чтобы поставить правильный диагноз. Прежде всего, нужно обязательно исключить опухоль головного мозга, так как при этой болезни наблюдаются те же самые симптомы. Обязательно проведение обзорной краниограммы, по результатам которой чаще всего и ставится правильный диагноз и назначается лечение.
При проведении исследования спинальной жидкости в ней обнаруживается небольшое повышение числа лимфоцитов. Во время пункции жидкость вытекает под высоким давлением и это — ещё один признак арахноидита. Однако решающее значение в диагностике имеют компьютерная и магнитнорезонансная томографии.
Нужно провести и опрос самого пациента, ведь воспаление паутинной оболочки мозга чаще всего возникает после перенесённоё инфекции, а это в большинстве случаев отит, гайморит и другие гнойные заболевания пазух носа.
Осложнения и последствия арахноидита
Патологический процесс приводит к развитию водянки головного мозга, повышению внутричерепного давления. В результате страдает вегето-сосудистая система, вестибулярный аппарат, зрительный и слуховой нерв, развивается эпилепсия.
Вегето-сосудистые нарушения:
- перепады артериального давления;
- покалывание и жжение в кончиках пальцев;
- кожная гиперчувствительность.
Вестибулярный аппарат:
- перемежающаяся хромота;
- неустойчивость на одной ноге;
- падение при приземлении на пятку;
- невозможность соединить пальцы рук с кончиком носа.
Нистагм, снижение зрения до слепоты, тугоухость – осложнения арахноидита.
Судороги, судорожные припадки со временем могут перерасти в эпилептический статус (длительность припадка более получаса или серия кратковременных, непрекращающихся приступов). Происходит расстройство сознания, развитие психических отклонений.
Снижение трудоспособности – основное последствие арахноидита головного мозга. В зависимости от тяжести заболевания больной становится либо частично ограниченным по работоспособности, либо полным инвалидом. Высокие показатели ВЧД на постоянном уровне могут привести к гибели больного.
Правильная терапия
Арахноидит ни в коем случае нельзя лечить народными средствами. Это очень серьёзное заболевание, и здесь помочь может только специалист, который не даст развиться осложнениям. А ведь если заболевание оставить без внимания, то через некоторое время пациент может стать инвалидом.
В лечении болезни применяются противоаллергические препараты, такие как супрастин, тавегил, пипольфен. Применяются и биогенные стимуляторы для рассасывания спаек. Это алоэ, ФиБС, лидаза. При повышении внутричерепного давления к лечению добавляются мочегонные средства. Если же назначенная терапия не даёт никакого результата, проводится хирургическое лечение.
Даже после лечения пациенты нередко получают III группу инвалидности. Если у человека происходят частые приступы эпилепсии, он получает II группу. А вот I группу получают те, у кого заболевание привело к слепоте.
Лечение арахноидита
Лечение арахноидита головного мозга проводится комплексно:
- терапия причины воспаления;
- растворение спаек;
- снижение внутричерепного давления;
- подавление судорожной возбудимости;
- лечение психических и нервных расстройств.
Для подавления очагов инфекции, включая нейроинфекции, применяются терапевтические средства в виде антибактериальных препаратов. При диффузной форме назначаются противоаллергические средства и глюкокортикоиды.
Рассасывающие препараты способствуют нормализации ликворного баланса в головном и спинном мозге. Для снижения давления применяются мочегонные средства.
Антиконвульсионное лечение направлено на торможение двигательных центров медикаментозными методами. Для восстановления нервной проводимости назначаются нейропротекторы.
В целом необходимо восстановление сил организма с помощью режима питания, сна и отдыха.
Всем видам арахноидита требуются длительное лечение.
Хирургическое вмешательство применяется в случае угрозы слепоты и жизни больного. Оно направлено на обеспечение оттока ликвора. Для этого применяется рассечение спаек, шунтирование (вывод спинномозговой жидкости за переделы черепа), удаление кист.
Физиотерапия
Пациентам с арахноидитом может назначаться магнитотерапия.
Лечение физическими факторами дополняет медикаментозное и назначается с целью улучшения церебральной ликвородинамики, микроциркуляции и метаболизма нервной ткани, а также с целью восстановления нормального функционирования нервной системы.
Основные физические методы, применяемые для лечения арахноидита:
- лекарственный электрофорез нейростимуляторов, вазодилятаторов и стимуляторов метаболизма;
- низкочастотная магнитотерапия (улучшает обменные процессы, стимулирует нейроэндокринные процессы);
- низкоинтенсивная ДМВ-терапия (снижает внутричерепное давление за счет повышения почечного кровотока и мочегонного эффекта, нормализует работу нервной системы);
- трансцеребральная УВЧ-терапия (повышает крово- и лимфообращение, обменные процессы, уменьшает воспалительные явления);
- хлоридно-натриевые ванны (оказывают мочегонное действие в результате снижения реабсорбции ионов натрия из первичной мочи, нормализует активность симпато-адреналовой системы);
- пресные ванны (повышает кровоток в органах и тканях, клубочковую фильтрацию и диурез);
- аэротерапия (повышает неспецифическую реактивность организма, улучшает психоэмоциональное состояние, активирует метаболизм);
- талласотерапия (улучшает микроциркуляцию, трофику и метаболизм тканей);
- пелоидотерапия (усиливает обмен веществ, улучшает функционирование вегетативной нервной системы).
Профилактика возникновения арахноидита
Своевременная диагностика арахноидита при первых симптомах неврологических отклонений предотвратит развитие болезни. Обследование после перенесенных инфекционных заболеваний, травм головного мозга должно проводиться обязательно, если с течением времени появились головные боли. Очаги инфекции, особенно гнойные, необходимо пролечивать до полного выздоровления, не допуская их хронизации.