Парциальные (фокальные, локальные) приступы – это такие припадки, начальные, клинические и электрофизиологические проявления которых свидетельствуют о вовлечении в патологический процесс одной или нескольких областей одного полушария головного мозга.
Частота встречаемости парциальных эпилепсий в зависимости от анатомической локализации составляет:
- эпилепсии лобной доли — 30%;
- эпилепсии височной доли — 60%;
- эпилепсии теменной доли — 2%;
- эпилепсии затылочной доли-8%.
Простые парциальные (фокальные) припадки возникают внезапно, длятся не более минуты, сопровождаются симптомами, соответствующими возбуждению определенных корковых областей на фоне сохраненного сознания. Наиболее характерны тонические или клонические сокращения мышц половины лица, части конечности, половины тела, адверсия головы и/или глаз в сторону, внезапная остановка речи. При очаге в медиобазальной височной коре возникают обонятельные или вкусовые галлюцинации, ощущения уже виденного или никогда не виденного, уже слышанного или никогда не слышанного (припадки нарушенного восприятия). Реже наблюдаются припадки с другими психопатологическими феноменами: сценоподобные, слуховые и зрительные галлюцинации; идеаторные (с навязчивыми мыслями, действиями, воспоминаниями), аффективные пароксизмы (с резкой сменой настроения, появлением тоски, злобы, страха или блаженства, необычайной легкости, ясности мыслей).
Комплексные (сложные) парциальные припадки часто начинаются с фиксации взгляда с последующим автоматизмом, включающим повторяющиеся типа переступания на месте, суетливые, глотательные, жевательные и другие стереотипные движения, обрывки речи, не относящиеся к обстоятельствам, бормотание, мычание. По окончании автоматизма отмечается период спутанности сознания, длящийся несколько секунд. Амбулаторные автоматизмы проявляются более сложными действиями и поведенческими реакциями, внешне напоминающими осознанное, целенаправленное поведение и действие (больные продолжают начатую деятельность, осознанно отвечают на вопросы) на фоне сумеречного сужения сознания. По окончании припадка у больного могут сохраняться отдельные отрывочные воспоминания об этом периоде. Возможно протекание припадка при выключенном сознании и последующей амнезией.
Симптомы лобных эпилепсий
- Моторная лобная эпилепсия (Джексоновская эпилепсия). Протекает с фокальными гемиклоническими приступами с джексоновским маршем. Чаще на фоне сохраненного сознания. После приступа возможен Тоддовский парез (паралич Тодда).
- Дорсолатеральная эпилепсия. Характеризуется фокальными адверсивными приступами: адверсия головы и глаз в сторону с тоническим напряжением руки контрлатерально очагу. Нередко – вторичная генерализация.
- Оперкулярная лобная эпилепсия (задние отделы нижней лобной извилины). Характеризуется фокальными приступами с аутомоторными автоматизмами. Выраженность вегетативных феноменов в структуре приступов (мидриаз, тахикардия, тахипноэ).
- Фронтополярная лобная эпилепсия проявляется феноменом вторично билатеральной синхронизации с формированием «псевдогенерализованных приступов».
- Орбитофронтальная лобная эпилепсия (передние отделы нижней лобной извилины) характеризуется появлением приступов обонятельных галлюцинаций со вторичной генерализацией или без нее; фокальных приступов с гипермоторными автоматизмами.
- Цингулярная лобная эпилепсия (передняя часть поясной извилины) протекает в виде фокальных приступов с аутомоторными автоматизмами; фокальных приступов, сопровождающихся ощущением страха, покраснением лица, гипергидрозом. Имеет место аура в виде чувства страха.
- Лобная эпилепсия с приступами, исходящими из дополнительной моторной зоны (дополнительная моторная зона Пенфилда). Может сопровождается унилатеральными тоническими приступами; билатеральными асимметричными тоническими приступами («поза фехтовальщика»); гипермоторными приступами.
Клинические особенности фокальных приступов, исходящих из лобной коры (Luders, 1993):
- внезапное начало приступов (чаще без ауры);
- высокая частота приступов с тенденцией к серийности;
- циклолептическое течение;
- короткая продолжительность приступов;минимальная постприступная спутанность сознания;
- выраженные двигательные феномены (педалирование, хаотические движения, сложные жестовые автоматизмы);
- возникновение преимущественно ночью;
- быстрая вторичная генерализация;
- нарушение речи (вокализация или остановка речи);
- билатеральные, но асимметричные тонические аксиальные спазмы.
Фокальные приступы, исходящие из височной коры
→ сопровождаются различными видами ауры и автоматизмов.
Ауры, наблюдаемые при височной эпилепсии:
- вегетативно-висцеральная эпигастральная (неприятные ощущения в области живота с восходящим эпилептическим ощущением);
- психическая (например, ощущение «уже виденного», «уже слышанного»); вегетативная (бледность, покраснение лица);
- обонятельная (ункусные атаки Джексона) – ощущение неприятных запахов (жженой резины, серы);
- интеллектуальная;
- слуховая;
- зрительная – сложные зрительные галлюцинации.
Автоматизмы, встречаемые при фокальных приступах, исходящих из височной доли:
- ороалиментарные (чмокание, жевательные движения, облизывание губ, глотательные движения);
- кистевые автоматизмы (ипсилатерально очагу),
- амбулаторные автоматизмы;
- вербальные автоматизмы;
- дистоническая установка кисти (контралатерально очагу);
- типичное развитие фокального аутомоторного приступа, аура (застывание с остановкой взора (staring)), ороалиментарные автоматизмы, кистевые автоматизмы и контралатерально – дистоническая установка кисти (вторично-генерализованный приступ).
Симптомы височных эпилепсий
- Фокальные приступы, исходящие из медиальных отделов (амигдало-гиппокампальных) височной доли. Дебютируют первые 10 лет жизни у 53% пациентов (Engel, 1994). Типичными приступами являются фокальные аутомоторные приступы. У большинства пациентов отмечаются ауры, предшествующие аутомоторной фазе приступа: эпигастральная, обонятельная, вкусовая, психическая. В начале заболевания ауры могут быть изолированными. Длительность приступов составляет 1-2 минуты.
- Фокальные приступы, исходящие из неокортекса височной доли. Дебютируют в возрасте от 10 до 50 лет и могут проявляться слуховыми галлюцинациями (неприятные голоса, звуки), зрительными галлюцинациями (сложные зрительные образы), приступами сенсорной афазии, фокальными аутомоторными приступами, «височными синкопами» – приступами с медленным выключением сознания, «обмяканием», падением без судорог. «Височные синкопы» начинаются с ауры (чаще головокружения) или возникают изолированно. Характерно относительно медленное выключение сознания с последующим «обмяканием» и падением (не резкое падение). Возможно легкое тоническое напряжение мышц конечностей, лицевой мускулатуры; появление ороалиментарных или жестовых автоматизмов. Чаще развиваются при односторонней височной эпилепсии. Появление их свидетельствует о распространении возбуждения на ретикулярную формацию ствола мозга. Данный тип приступов следует дифференцировать от неэпилептических обмороков, при которых выявляются провоцирующие фактры (длительное неподвижное вертикальное положение, духота) и предшествующая приступам липотимия.
- Доброкачественная фокальная эпилепсия детского возраста с центрально-височными пиками (роландическая). Дебютирует в возрасте 2-12 лет с двумя пиками – в 3 и 9 лет. Чаще болеют мальчики. Типично наличие коротких гемифациальных и фаринго-брахиальных приступов (лобная локализация очага раздражения), которым предшествуют парестезии в области рта, глотки (височная локализация очага раздражения). Наблюдается вокализация, остановка речи, дизартрия, гиперсаливация, гортанные звуки. Приступы, обычно простые фокальные и вторично-генерализованные, чаще наступают ночью. Частота – 1 раз в месяц. На ЭЭГ – «роландические» пик-волновые комплексы, преимущественно в центрально-височных отведениях. Лечение: вальпроаты 20-40 мг/кг/сутки, карбамазепин 10-20 мг/кг/сутки.
- Первичная эпилепсия чтения. Возраст манифестации – пубертатный. Припадки развиваются во время чтения, особенно длительного и вслух. Клинически проявляются миоклониями жевательной мускулатуры, клониях челюсти, сенсорных нарушениях в виде расплывающегося изображения. На ЭЭГ – в момент приступа комплексы спайк-волна височно-теменных отделов доминантного полушария, генерализованные комплексы спайк-волна.
- Синдром эпилептической афазии (Ландау-Клеффнера). Манифестация – 3-7 лет. В 1/3 случаев протекает без припадков, а диагноз устанавливается на основе ЭЭГ. Главный синдром – афазия, начинающаяся с вербальной агнозии, переходом в парафазии, персеверации, стереотипии с утратой экспрессивной речи. Сочетаются с парциальными или генерализованными тонико-клоническими припадками. Часто трактуется как глухонемота у ребенка. ЭЭГ вне припадка – непрерывные нерегулярные (1-3,5 Гц, 200-500 мкВ) комплексы спайк-волна, спайки, острые волны в височных отведениях. Лечение: сультиам (осполот) 5-15 мг/кг/сутки, клобазам (фризиум) 0,3-1 мг/кг/сутки, вальпроаты, АКТГ.
- Хроническая прогрессирующая эпилепсия детского возраста (синдром Кожевникова), Epilepsiapartialiscontinue. Представлена непрерывными парциальными припадками (височно-лобная локализация очага раздражения). Подразделяется на: а) эпилепсию Кожевникова; б) синдром Расмуссена.
Читать также Ишемический инсульт — причины, симптомы, лечение
а) Эпилепсия Кожевникова – это парциальная непрогредиентная роландическая эпилепсия у детей или взрослых, связанная с повреждением моторной коры. Припадки длятся в течение дней-лет. Клинически – фокальные моторные приступы в виде ритмичных сокращений агонистов и антагонистов в ограниченной области, продолжающиеся во сне и усиливающиеся при движении и напряжении. Возможна вторичная генерализация припадка. На ЭЭГ – эпи-разряды в роландической области контрлатерально судорожным проявлениям на относительно нормальном фоне. Лечение: карбамазепин, вальпроаты, бензодиазепины, нейрохирургические методы.
б) Синдром Расмуссена – это хроническая прогредиентная симптоматическая эпилепсия, идентичная по типу миоклонических проявлений эпилепсии Кожевникова, но встречающаяся чаще в детском возрасте: возраст манифестации – 2-14 лет (средний возраст – 7 лет). Клинически проявляется фокальными моторными припадками с последующим присоединением постоянных миоклоний, чаще во сне. Возможна генерализация. Нарастает гемипарез, дизартрия, дисфазия, гемианопсия, задержка психического развития. На ЭЭГ – диффузные медленные волны с преобладанием в контрлатеральном неврологическим проявлениям полушарии, мультифокальные высокоамплитудные спайки, острые волны, спайк-волна.
Диагностика
Больной с впервые возникшим парциальным приступом должен тщательно обследоваться. Необходимо исключить церебральные патологии: сосудистые мальформации, опухоли, корковые дисплазии. Невролог собирает анамнез. Выясняет частоту, последовательность, длительность эпиприступа. Уточняет неврологический статус. При симптоматическом характере ФЭ он помогает установить примерную локализацию очага возбуждения.
Инструментальная диагностика включает:
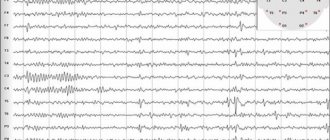
- Электроэнцефалографию. Эта форма эпилепсии регистрируется даже межприступный период. При малой информативности обычной ЭЭГ показано обследование с провокационными пробами и проверка в момент приступа.
- Субдуральная кортикография позволяет установить точную локализацию пораженного участка.
- МРТ помогает выявить морфологический субстрат. Чтобы диагностировать малейшие структурные изменения, необходима минимальная толщина срезов. При симптоматической ФЭ можно установить основное заболевание и отметить диспластические трансформации. При отсутствии отклонений во время магнитно-резонансной томографии диагностируется криптогенная или идиопатическая фокальная эпилепсия.
- ПЭТ головного мозга помогает выявить участок гипометаболизма церебральной ткани, соответствующий очагу.
- ОФЭКТ участка проверяет зону гипердиффузии во время приступов и гипоперфузии в межприступный период.
Симптомы теменной эпилепсии
- дебют в широком возрастном диапазоне;
- в начале заболевания характерны изолированные соматосенсорные ауры, как правило, на фоне сохранного сознания;
- соматосенсорные ауры;
- элементарные парестезии (онемение, покалывание, ощущение «ползания мурашек»);
- болевые ощущения (внезапная пульсирующая боль в одной конечности, нередко с распространением по типу джексоновского марша);
- нарушение температурной перцепции (ощущения жжения или холода);
- «сексуальные» приступы (неприятные ощущения онемения, покалывания в области гениталий);
- идеомоторная апраксия (ощущение невозможности движения в конечностях);
- нарушение схемы тела.
Симптомы затылочной эпилепсии
- дебют в широком возрастном диапазоне;
- характерны простые парциальные приступы (ауры): простые зрительные, галлюцинации, пароксизмальный амавроз, пароксизмальные нарушения полей зрения, субъективные ощущения в области глазных яблок; девиация головы и глаз с окулоклониями (как правило, контрлатерально очагу); вегетативные нарушения (головная боль, рвота, побледнение лица);
- частый симптом – постприступная мигренеподобная головная боль; нередко наблюдается распространение эпилептической активности на височные, лобные отделы с присоединением моторных или аутомоторных приступов.
Доброкачественная затылочная эпилепсия с ранним началом (тип Панайотопулоса) характеризуется тем, что 2/3 всех приступов отмечаются во сне. У одного и того же пациента приступы могут быть как дневными, так и ночными. Приступы представляют собой необычное сочетание вегетативных симптомов (наиболее часто это тошнота, позывы к рвоте и собственно рвота), изменений поведения, латеральной девиации глаз, других более привычных проявлений эпилептического приступа.
Во время приступа ребенок жалуется на дурноту и плохое самочувствие. В этот момент, как правило, ребенка тошнит, он бледен, отмечается чрезмерная потливость и гиперсаливация. Часто отмечается головная боль. Через 1-5 минут после появления первых симптомов может начаться рвота. Тошнота заканчивается рвотой в 74% всех случаев. Кратность рвоты может быть различной: у части детей рвота однократная, у других – повторная, наблюдается в течение нескольких часов и приводит к обезвоживанию. Возможны и другие вегетативные симптомы: мидриаз или миоз (соответственно – расширение или сужение зрачков); нарушения со стороны дыхательной (нерегулярное дыхание, непродолжительное апноэ), сердечно-сосудистой системы (тахикардия); кашель; недержание мочи, кала; изменение двигательных функций кишечника; повышение температуры тела, как в начале приступа, так и после него.
Наряду с рвотой, девиация глаз является очень частым приступным синдромом. Отведение глаз в крайнее боковое положение может сопровождаться поворотом головы в ту же сторону и продолжаться от нескольких минут до нескольких часов. Девиация глаз может быть как постоянной, так и интермиттирующей – глаза то отводятся в сторону, то приводятся в изначальное положение.
Степень нарушения сознания может быть различной, иногда ребенок частично выполняет инструкции. Ребенок или внезапно, или постепенно становится дезориентированным во времени и пространстве, не реагирует на окружающее. Тяжесть нарушения сознания нарастает по мере развертывания симптомов приступа. Примерно в 20% всех случаев ребенок теряет сознание и «обмякает», а двигательные эпилептические проявления отмечаются далеко не всегда. Состояние напоминает кардиогенное синкопе). У 20% детей приступ заканчивается гемиконвульсиями, иногда с джексоновским маршем.
В некоторых случаях наблюдается симптоматика, напоминающая приступ роландической эпилепсии – остановка речи, гемифациальный спазм и оро-фаринго-ларингеальные движения. В небольшом проценте случаев (6% по данным Covanisс соавт., 2005) могут наблюдаться слепота, зрительные галлюцинации или иллюзии. Зрительные симптомы, как правило, возникают после развития вегетативной симптоматики.
Читать также Эпилептические энцефалопатии — симптомы, синдромы, лечение
На межприступной ЭЭГ в 90% случаев регистрируются комплекс острая-медленная волна, как правило, мультифокальные и большой амплитуды. Морфология спайков такая же, как и при роландической эпилепсии. Локализация комплексов может быть самой различной (могут вовлекаться все отделы головного мозга), хотя наибольшая выраженность эпилептических изменений отмечается именно в задних отделах головного мозга. Наиболее часто спайки наблюдаются в затылочных отведениях, чуть реже — лобных, и еще реже – в височных. В 17% всех случаев спайки регистрируются в вертексных отведениях.
Несмотря на высокую частоту вегетативного эпилептического статуса, синдром Панайотопулоса считается прогностически благоприятным состоянием. Длительность существования эпилептических приступов небольшая, в среднем, составляет 1-2 года. Тем не менее, описаны отдельные пациенты, у которых приступы отмечались и в течение 7 лет.
Неотложная помощь: показано введение бензодиазепинов внутривенно (0,2-0,3 мг/кг в сутки), либо ректально (0,5 мг/кг в сутки). Профилактический прием противоэпилептических препаратов не проводится в виду того, что приступы могут быть очень редкими и длительность их существования у ребенка не очень большая.
Рефлекторные (стимулсенситивные) эпилепсии – эпилептические припадки, возникающие под влиянием воздействия внешних средовых факторов: простых (фото- и цветостимуляция, резкие внезапные внешние воздействия, смех, прием нищи) и сложных (чтение, прослушивание музыкальных композиций, мыслительные операции) сенсорных стимулов. Последние приводят к появлению очагов возбуждения в соответствующих сенсорных системах, формирующих чрезмерные ответные реакции на различных уровнях мозга в виде гиперсинхронных разрядов нейронов.
- Фотосенситивная эпилепсия. Провоцируется мельканием света, просмотром телевизора, работой на компьютере, ярким насыщенным цветом, «полосатыми» объектами (обои в черно-белую полоску, ступени эскалатора др.), быстрым открыванием и закрыванием глаз, трепетанием век. Проявляется различными видами припадков: миоклоническими, абсансными, абсансными с миоклониями век, генерализованными тонико-клоническими, простыми и сложными парциальными. Лечение: вальпроаты, ламотриджин, леветирацетам, топирамат.
- Припадки, вызываемые мышлением (thinking-эпилепсия). Провоцируются мыслительными операциями: арифметическими счетом, игрой в шахматы или карты, решением тестовых заданий. Протекают в виде миоклонических, абсансных, генерализованных тонико-клонических приступов. Лечение: вальпроаты, фенобарбитал, клоназепам, клобазам.
- Припадки, вызываемые испугом (startle-эпилепсия). Провоцируются испугом, внезапным внешним воздействием (звуком, прикосновением). Протекают в виде простых (поза «фехтовальщика» с поворотом туловища) и сложных парциальных припадков с парестезиями, ощущениями «уже виденного», пароксизмальными дискинезиями, нередко сопровождающимися вокализмами. Лечение: карбамазепин, фенобарбитал, вальпроаты, клоназепам, леветирацетам. Данную форму эпилепсии необходимо дифференцировать с гиперэксплексией (startle-синдромом) – наследственно-предрасположенное патологическое усиление реакции на испуг.
- Припадки, вызываемые звуком (sound-эпилепсия). Провоцируются прослушиванием (или даже воспоминанием) определенного музыкального произведения либо фрагмента. Протекает в виде сложных парциальных приступов (дереализация).
- Эпилепсия ходьбы. Провоцируется ходьбой. Протекает миоклоническими и клоническими генерализованными приступами.
- Эпилепсия чтения. Провоцируется чтением непонятного, сложного текста, например, на иностранном языке. Проявляется парциальными, миоклоническими, реже генерализованными тонико-клоническими приступами. Лечение: вальпроаты, клоназепам.
- Эпилепсия еды. Провоцируется плотной едой, видом, запахом пищи или определенным видом еды (супы, горячие блюда). Проявляется сложными парциальными (с автоматизмами, дисфорией, вегетативной аурой) приступами. Возможен переход в генерализованные тонико-клонические припадки. Лечение: карбамазепин, фенобарбитал.
- Эпилепсия, провоцируемая смехом. Протекает в виде генерализованных тонико-клонических припадков, астатических (атонических) приступов, провоцируется адекватным ситуации смехом. Данную форму эпилепсии необходимо дифференцировать с эпилепсией смеха (геластической, gelastic-эпилепсия), которая характеризуется развитием приступов немотивированного насильственного смеха.
При лечении всех форм рефлекторных (стимультативных) эпилепсий необходимо избегать специфических ситуаций, провоцирующих припадок, применять противосудорожные средства соответственно типу приступа, проводить психо-поведенческую терапию.
Что это такое
Эпилепсия – это хроническое неврологическое заболевание, которое характеризуется повышенной предрасположенностью организма к возникновению эпилептических приступов. Эпилепсия является одной из наиболее частых патологий центральной нервной системы, среди взрослых и детей распространенность заболевания составляет примерно 50–100 случаев на 100 тыс. населения.
В зависимости от этиологии выделяют 3 формы патологии:
Криптогенная эпилепсия – это заболевание с неустановленной этиологией, то есть причина развития болезни не ясна, не выявлена. Диагноз устанавливается только после исключения других форм.
По каким-либо причинам возникает предрасположенность клеток головного мозга к формированию чрезмерного пароксизмального разряда. Такой разряд нарушает нормальное функционирование нейронов, что и приводит к клиническим проявлениям эпилепсии – потере сознания, судорогам, чувствительным и вегетативным нарушениям.
При криптогенной форме болезни чаще выявляют очаговые изменения. Очаг чрезмерной активности может локализоваться в лобной, височной, теменной или затылочной доле. Реже разряд распространяется на оба полушария головного мозга.
Провоцирующие факторы
Большинство невропатологов считает, что причиной парциальной эпилепсии может стать комплекс разных факторов. Основной же причиной считается генетическая предрасположенность. Именно поэтому первые симптомы заболевания проявляются в детстве или в подростковый период.
Причиной парциальных приступов эпилепсии могут стать такие факторы:
- новообразования, которые появились в головном мозге (они могут быть как доброкачественными, так и злокачественными);
- абсцессы, гематомы, кисты;
- всевозможные изменения сосудов: мальформации, аневризмы;
- нарушение процесса кровообращения головного мозга (например, при инсульте, ишемии и других патологиях);
- проникновение нейроинфекции (сифилис, энцефалит, менингит и др.);
- врождённые патологические изменения в нервной системе;
- различные травмы головы.
Эти факторы могут спровоцировать появление эпилепсии или усугубить припадки. Под действием какого-либо из перечисленных факторов в определённой зоне головного мозга нейроны начинают подавать патологические сигналы с изменённой интенсивностью.
Со временем это негативно влияет на все клетки, которые окружают патологическую зону. Это провоцирует развитие эпилептических припадков.
Классификация
Существует три формы фокальной эпилепсии:
- Идиопатическая. Развивается на фоне отсутствия изменения в центральной нервной системе. Ее вызывают генетически обусловленные мембрано- и каналопатии, расстройства созревания мозговой коры. Эта патология носит доброкачественный характер. Это – синдром Панайотопулоса, роландическая эпилепсия, детская затылочная эпилепсия Гасто и младенческие эписиндромы.
- Симпатическая. Для нее характерно наличие причины возникновения. Морфологические изменения в большинстве случаев визуализируются на томографии.
- Криптогенная. Она имеет вторичный характер, но морфологических изменений при нейровизуализации не выявляется. Другое название этого вида ФЭ – вероятно симпатическая.
Локализация нарушения в области мозга
Классификация парциальной эпилепсии основана на выявлении в головном мозге области с повышением активности в период приступа. Кстати, картина конкретного припадка во многом будет определяться местонахождением очага патологической возбудимости нейронов.
Возможная локализация очага:
- Височная. Это самый распространённый тип парциальной эпилепсии (около 50% всех случаев заболевания провоцирует именно патологическая активность нейронов в височной зоне).
- Лобная. Заслуженно занимает второе по частотности случаев место (24-27%).
- Затылочная (около 10% всех больных данной формой эпилепсии).
- Теменная. Встречается реже всего (1%).
Как же определить точную локализацию очага? Сейчас это сделать очень просто. Поможет проведение ЭЭГ (электроэнцефалограммы).
Диагностика чаще всего проводится в тот период, когда больной находится в покое или спит (полисомнография). Но самый точный результат даёт ЭЭГ непосредственно во время очередного приступа. Дождаться его практически невозможно. Потому приступ провоцируют введением специальных препаратов.
Причины криптогенной фокальной эпилепсии
Криптогенная фокальная эпилепсия — это форма заболевания, характеризующаяся неопределенными или неустановленными причинами возникновения. Недуг диагностируется в тех ситуациях, когда симптомы не подходят под другие ее разновидности. Зачастую установить причину появления недуга не удается даже после проведения всех возможных анализов.
По мнению исследователей, основными факторами возникновения являются:
- наследственная предрасположенность;
- отравление ядовитыми веществами;
- вирусные инфекции в анамнезе;
- внезапное воздействие на человека яркого мигающего света, резкого звука, сильного перепада температур.
Стоит заметить, что при других формах в коре головного мозга наблюдается очаг патологической активности в той зоне, где в нормальной ситуации его быть не должно. Но при криптогенной форме явная локализация поражения отсутствует.
Виды приступов и их симптоматика
Парциальная эпилепсия у каждого больного проявляется в сугубо индивидуальных приступах. Но есть принятая классификация основных их типов. При простых парциальных приступах сознание больного сохраняется полностью или же частично. Такое состояние имеет разные формы проявления:
- можно наблюдать не очень интенсивные сокращения мышц ног, рук, мимической мускулатуры, больной чувствует онемение, покалывание, так называемые «мурашки» на его коже;
- больной поворачивает в определённую сторону глаза, голову, а иногда и всё туловище;
- наблюдается слюнотечение;
- больной выполняет жевательные движения, гримасничает;
- останавливается процесс речи;
- появляется боль в зоне эпигастрии, изжога, тяжесть, усиливается перистальтика, появляется метеоризм;
- могут наблюдаться галлюцинации: вкусовые, обонятельные, зрительные.
Читать также Болезнь Альцгеймера — причины, симптомы, лечение
Примерно у трети больных наблюдаются сложные парциальные припадки, при которых человек теряет сознание. Такие больные зачастую вполне осознают происходящее, но не способны говорить, отвечать на поставленные вопросы.
Часто после очередного приступа у больного наблюдается явление амнезии. Он забывает всё, что происходило.
Часто случается так, что эпилепсия начинается с парциальной формы, а потом страдают оба полушария мозга. Это становится причиной развития вторичного припадка, генерализованного. Он часто даёт о себе знать в виде сильных судорог.
Симптомы сложных парциальных приступов:
- У больного появляется сильная тревожность, страх смерти.
- Он концентрируется на произошедших событиях или услышанных словах, испытывает сильные переживания из-за них.
- Вполне привычную обстановку больной начинает воспринимать, как ему незнакомую. А может, наоборот, преследовать чувство «дежавю».
- Больной воспринимает происходящее, как нечто нереальное. Он может воспринимать себя, как героя книги, увиденного фильма или даже наблюдает за собой, будто со стороны.
- Автоматизмы. Это определённые навязчивые движения. Какое конкретно движение появится у больного, зависит от того, какая зона в его мозгу поражена.
- В небольшие периоды между припадками человек на начальной стадии развития парциальной эпилепсии чувствует себя вполне нормально. Но со временем всё больше проявляются симптомы гипоксии мозга или основной патологии. Появляются головные боли, склероз, меняется личность, наблюдается деменция (слабоумие).
Рассмотрим проявление каждого вида заболевания более подробно.
Как лечить патологию
Лечение эпилепсии должен подбирать врач после постановки окончательного диагноза. Трудность лечения криптогенной формы заключается в том, что причину развития болезни выявить не удалось, соответственно, этиотропные методы не применяются. Основу терапии составляет прием противоэпилептических препаратов.
Выбор медикаментозного средства, прежде всего, зависит от типа припадка, учитывается также возраст пациента и наличие сопутствующих заболеваний.
Основными противоэпилептическими препаратами являются производные вальпроевой кислоты (вальпроаты) и карбамазепин. Вальпроаты – это универсальное средство, они могут применяться для лечения любых припадков, карбамазепин – при парциальных.
К современным противоэпилептическим средствам относятся ламотриджин, топирамат, леветирацетам, клоназепам и др.
Какие препараты назначаются
Генерализованный тонико-клонический, тонический, клонический
Препаратами выбора при генерализованной форме эпилепсии являются вальпроаты и ламотриджин. При неэффективности могут назначаться топирамат, прегабалин.
Для лечения миоклонических приступов используются вальпроаты, топирамат, леветирацетам.
Основным препаратам для лечения абсансов является вальпроевая кислота. Реже назначается ламотриджин, клоназепам, леветирацетам.
Для лечения парциальных приступов могут применяться вальпроаты, карбамазепин, а также современные препараты – топирамат, леветирацетам, ламотриджин.
Лечение начинают с приема одного препарата, при неэффективности или появлении побочных эффектов его меняют. Назначать или изменять противоэпилептическую терапию может только врач, непосредственно лечение проводится в домашних условиях (за исключением тяжелых генерализованных припадков, развития эпилептического статуса).
Поражение лобных долей мозга
Парциальная эпилепсия в лобных долях имеет характерные симптомы:
- простые приступы;
- сложные приступы;
- вторичные генерализованные пароксизмы;
- комбинация этих приступов.
Длятся припадки по 30-60 секунд, часто повторяются. Можно наблюдать их серийность. Зачастую они случаются ночью. У 50% больных припадок начинается без ауры перед его началом.
У лобной эпилепсии есть свои особенности:
- припадки достаточно непродолжительны (до 1 мин);
- после окончания сложных приступов наблюдается минимум спутанности сознания;
- очень быстро наступают вторичные приступы;
- часто можно наблюдать двигательные нарушения (нехарактерные автоматические жесты, топтание на одном месте);
- в начале припадка автоматизмы встречаются очень часто;
- больной часто падает.
Формы лобной эпилепсии:
- Моторная. Проявляется в форме судорог в конечностях, ауры перед приступом, может наступить паралич Тодда, часто случается генерализация вторичная.
- Передняя (фронтополярная). Проявляется в форме мучительных воспоминаний, меняется чувство времени, наплывают мысли, часто случаются провалы в памяти.
- Цингулярная. Характерны гиперемия области лица, повышение моторики, моргание, состояние аффекта.
- Дорсолатеральная. Больной поворачивает глаза, голову и даже туловище в одну сторону, на время приступа теряет дар речи, часто бывает вторичная генерализация.
- Орбитофронтальная.
- Оперкулярная.
- Дополнительная моторная зона.
Первые признаки криптогенной фокальной эпилепсии
Главный признак патологии — наблюдение судорог. Они бывают разных видов, в основном выделяют две группы:
При фокальной криптогенной эпилепсии чаще всего наблюдаются именно парциальные, то есть частичные, припадки. В большинстве ситуаций приближение приступа сопровождается так называемой аурой — это симптом, сигнализирующий о скором начале припадка. По его виду можно определить локализацию очагового поражения коры головного мозга пострадавшего.
При моторной ауре пациент начинает совершать резкие неожиданные движения, это сигнализирует о том, что пораженный участок расположен в одной из лобных долей головного мозга. Когда ухудшается зрение или слух больного — нарушение происходит в затылочной или височной доле.
Само по себе возникновение ауры является парциальным припадком.
Височная форма нарушения
Височная парциальная эпилепсия проявляется в таких приступах:
- простых;
- сложных;
- вторичных генерализованных;
- их комбинации.
Очень часто при височной форме наблюдаются сложные парциальные приступы с автоматизмами и расстроенным сознанием.
Очень часто перед приступами в случае височной формы больной ощущает ауру:
- обонятельную;
- вкусовую;
- зрительную;
- соматосенсорную;
- вегетативно-висцеральную;
- слуховую;
- психическую.
Виды височной эпилепсии:
- Палеокортикальная. Больной может застыть с полностью неподвижным лицом, его глаза остаются широко раскрыты, направлены в одну точку. Появляется ощущение, что он просто «таращится» на что-то. Может выключаться сознание, но при этом сохраняться двигательная активность. Например, больной может перебирать свои пуговицы на одежде. Часто больной может просто падать без появления судорог (синкопы височные).
- Латеральная. Во время припадков нарушается речь, зрение, слух, появляются слуховые и зрительные галлюцинации.
Больных с затылочной формой эпилепсии мучают зрительные галлюцинации, нарушение поля зрения, дискомфорт в глазных яблоках, искривления (девиации) шеи, у них появляется частое моргание.
Лечение припадков
Медикаментозное
Основными препаратами при лечении эпилепсии являются противосудорожные средства. Их назначает только врач. Он подбирает дозировку и частоту приема.
Если во время лекарственной терапии прекратились судороги, это не значит, что человек выздоровел. Болезнь остается, просто уходит негативная симптоматика.
Для лечения заболевания используют следующие препараты.
Противосудорожные препараты:
- Ламотриджин;
- Карбамазепин;
- Депакин;
- Трилептал;
- Вальпораты;
- Седалит.
Лекарства убирают судороги, предотвращают появление приступов, стабилизируют настроение.
Транквилизаторы:
- Клонозепам;
- Феназепам;
- Лорафен.
Средства успокаивают, расслабляют мускулатуру, обладают противотревожным эффектом.
Нейролептики:
- Аминазин;
- Труксал;
- Галоперидол.
Препараты подавляют нервную систему, способны снижать судорожную реакцию.
Ноотропы:
- Пирацетам;
- Фезам;
- Пикамелон;
- Мексидол.
Благотворно влияют на обмен веществ в головном мозге, восстанавливают его правильное функционирование, улучшают кровообращение, способствуют повышению интеллекта.
Хирургическая операция
Если лекарственная терапия не дает положительных результатов, возможно назначение хирургической операции.
Существует несколько методов хирургического лечения:
- Удаление образования. Метод используют, если причиной стала опухоль или гематома. После их удаления человек выздоравливает.
- Лобэктомия. Во время операции проводят удаление той части головного мозга, которая вызывает патологические очаги. Чаще всего операцию применяют при иссечении височной доли.
- Каллезотомия. Проводят рассечение двух половин мозга. Операция показана больным с тяжелой формой заболевания.
- Стимулятор блуждающего нерва. Под кожу подшивают миниатюрное устройство, которое посылает в блуждающий нерв импульсы, приводя в спокойное состояние очаги возбуждения.
Что такое криптогенная фокальная эпилепсия
Криптогенной эпилепсией называется одно из самых сложных хронических заболеваний нервной системы. Данная форма патологии диагностируется у каждого второго обратившегося с симптомами пациента. В свою очередь она подразделяется на отдельные подвиды:
- парциальная;
- височная;
- генерализованная;
- фокальная.
Недуг опасен тем, что практически не поддается терапии, поэтому он нуждается в длительном, а в большинстве случаев пожизненном лечении.
Эпилепсией является хроническая неврологическая болезнь, которая характеризуется высокой предрасположенностью организма пострадавшего к появлению эпилептических приступов, относится к наиболее распространенным патологиям центральной нервной системы.
В зависимости от этиологии выделяют три отдельные формы эпилепсии:
- симптоматическую;
- идиопатическую;
- криптогенную.
Последней является недуг с неустановленной этиологией, когда причина возникновения и развития заболевания неизвестна. Врач может поставить диагноз только после того, как исключены другие формы эпилепсии.
Заболевание возникает из-за какой-либо предрасположенности клеток головного мозга к образованию пароксизмального разряда. Данный разряд нарушает правильное формирование нейронов, что и приводит к следующим клиническим проявлениям:
- потере сознания;
- судорогам;
- мышечным спазмам;
- нарушениям чувствительности;
- нарушениям в работе вегетативной системы.
При патологии выявляются очаговые изменения, локализация которых меняется. Очаг повышенной активности может возникать в височной, затылочной, теменной или лобной зоне. В более редком случае разряд может образовываться в обоих полушариях головного мозга одновременно.
В последние годы врачи отмечают прирост уровня заболеваемости эпилепсией. Точные причины этой болезни пока не установлены. Известно, что припадками страдают около 4-10 человек на 1000 населения. Фармакорезистентная криптогенная эпилепсия считается одной из наиболее тяжелых форм заболевания. Для данного вида затруднительно подобрать лечение в связи с резистентностью к препаратам.
Квалифицированная команда врачей Юсуповской больницы берется за сложные случаи. Диагностика эпилепсии в нашей клинике проводится с использованием современного медицинского оборудования. Для обследования применяются европейские установки КТ, МРТ и ЭЭГ. Они позволяют определить расположение патологического очага с высокой точностью. Анализ крови и степени резистентности организма к препаратам производится в условиях современной лаборатории.
Терапия криптогенной эпилепсии тщательно разрабатывается опытными неврологами и эпилептологами. При этом используется индивидуальный подход. Препараты подбираются с учетом степени резистентности к медикаментам и других сопутствующих состояний. Назначаемые лекарственные средства отвечают последним европейским стандартам по лечению эпилепсии.
Первая помощь
Если у человека начался приступ, необходимо выполнять следующие действия:
- Аккуратно его уложить.
- Голову слегка приподнять.
- Если у человека открыт рот, вставить платок или что-нибудь тугое, чтобы он не прикусил язык.
- Голову слегка повернуть, чтобы человек не подавился слюной или рвотными массами.
После окончания приступа помогите человеку встать и придерживайте его, пока он полностью не придет в норму. Обычно сразу после приступа происходит полная нормализация состояния.
Прогноз и профилактика
Парциальная эпилепсия трудно поддается лечению. Чаще всего больному показана пожизненная лекарственная терапия.
Во время стабилизации состояния, врач в целях профилактики может назначать курс приема противосудорожных препаратов. Для этой болезни характерны рецидивы даже при комплексной лекарственной терапии.
Поэтому важно:
- регулярно проводить обследование;
- пить назначенные лекарственные препараты;
- отказаться от вредных привычек;
- избегать мест с мигающими спецэффектами;
- ограничить физические нагрузки;
- избегать стрессов;
- ограничить употребление жидкости;
- следить за рационом питания.
Парциальная эпилепсия — серьезное заболевание, к которому нельзя относиться с пренебрежением. При первых признаках болезни важно своевременно обратиться к врачу для подбора адекватной лекарственной терапии. Заниматься самолечением категорически запрещено.
Прогноз криптогенной фокальной эпилепсии
Прогноз криптогенной формы заболевания зависит одновременно от множества факторов:
- проводимой терапии;
- типа и частоты приступов;
- продолжительности заболевания.
Если пациент получает адекватное лечение, прогноз благоприятный. В противном случае длительные и частые припадки могут привести к возникновению эпилептической энцефалопатии. В особо тяжелых ситуациях приступ может завершиться повреждением головы во время падения, асфиксией.
Чтобы предотвратить повторные приступы, необходимо тщательно соблюдать план лечения, полностью исключить употребление спиртных напитков, переутомление, стрессовые ситуации и недосыпания.
Криптогенная эпилепсия – это наиболее распространенная форма болезни, которая встречается примерно у каждого второго пациента. Характерной особенностью криптогенной формы является то, что невозможно установить причину развития заболевания. Неустановленная этиология создает определенные трудности в подборе лечения, основу терапии таких пациентов составляют противосудорожные препараты.