Абсцесс головного мозга — это очаговое скопление гноя в веществе головного мозга инфекционной природы. То есть гной в голове образуется при воздействии инфекционных факторов.
Важно то, что абсцесс головного мозга всегда является вторичным. То есть сначала идет, например, простуда (как вариант отит), а затем воспалительный процесс распространяется в ткани головного мозга. Инфекция всегда старается захватить дополнительные пространства для размножения колонии.
Скопление гноя в голове может постепенно расширяться и давить на близлежащие области мозговой ткани. Это приносит минимум головные боли.
Отметим, что в некоторых случаях процесс образования гноя в голове плохо диагностируется, источники бактериемии могут не обнаруживаться. Это характерно, например, для метастатических абсцессов.
Что такое абсцесс головного мозга
Абсцесс головного мозга – это локальное ограниченное скопление гноя в тканях головного мозга. Формирование абсцесса головного мозга (АГМ) происходит в результате инкапсулирования гнойного процесса глиальными клетками и фибробластами.
На данный момент в развитых странах АГМ регистрируется редко (1-2% случаев). В странах с низким уровнем экономического развития и неразвитой системой здравоохранения частота абсцессов головного мозга достигает 8%.
Справочно. Летальность от абсцесса мозга даже в развитых странах достигает 25%.
Чаще всего АГМ развивается у мужчин 40 -50 лет, а также у детей из неблагополучных семей.
В группу риска по развитию абсцесса головного мозга входят пациенты с ВИЧ и иммунодефицитами другой этиологии, лица после трансплантации органов (из-за терапии иммуносупрессантами), пациенты после химиотерапии и лучевой терапии.
Согласно классификации МКБ 10 абсцесс головного мозга кодируют как:
- G06.1 — для внутричерепных абсцессов и гранулем;
- G06.3 — для экстрадуральных и субдуральных неуточненных абсцессов головного мозга.
Диагностика заболевания
Для правильной постановки диагноза врач проводит опрос и осмотр пациента. Назначается исследование лабораторными средствами. В анализе крови выявляют повышенное содержание лейкоцитов, увеличение СОЭ.
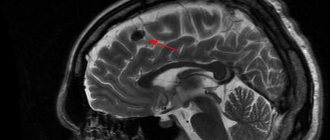
Подробно изучают симптомы патологии, проводят исследование мозга с помощью МРТ (магнитно-резонансной терапии), компьютерной томографии, эхоэнцефалоскопии, краниограммы. Может понадобиться люмбальная пункция – забор жидкости спинного мозга.
Важным диагностическим признаком для выявления начальных стадий поражения головного мозга является симптом Кернига.
МРТ и КТ позволяют оценить степень поражения мозговых тканей, придаточных пазух носа, среднего уха. Диагностика такими средствами дает возможность выявить очаг локализации воспаления, смещение структур из-за сдавливания абсцессом, отек, наличие жидкости из спинного мозга в полости черепа.
МРТ проводят в различных плоскостях, это позволяет получить более четкую картину патологии и отличить ее от раковых опухолей, что может вызывать затруднения при изучении снимков КТ. МРТ позволяет обнаружить изменения тканей, даже когда появляются лишь первые симптомы заболевания, а также определить вскрытие абсцесса.
Люмбальная пункция спинного мозга при абсцессе очень опасна и может привести к летальному исходу пациента, поэтому в диагностических целях чаще всего используют МРТ и КТ. При извлечении жидкости из спинного мозга может произойти ущемление миндалин мозжечка.
Слишком поздно проведенная МРТ и несвоевременно начатое лечение абсцесса головного мозга повышают вероятность неблагоприятного исхода. Не исключены тяжелые последствия гнойного заболевания, осложнения могут стать причиной инвалидности пациента.
Абсцесс головного мозга — причины
Справочно. Причиной развития абсцесса головного мозга является инфекция (бактериальная, грибковая или паразитарная).
Выделяют следующие пути проникновения инфекции в головной мозг:
- контактные,
- гематогенные,
- посттравматические,
- ятрогенные,
- криптогенные.
Особенности причин
Справочно. Чаще всего встречается контактный путь проникновения инфекции из полости среднего уха, сосцевидного отростка, придаточных пазух носа, ротовой полости. Около 70% всех АГМ — это отогенные абсцессы головного мозга, связанные с нелеченными острыми или хроническими отитами.
У новорожденных и ослабленных детей также часто встречается риногенный абсцесс головного мозга (инфекция проникает в мозг из придаточных носовых пазух).
Также абсцесс головного мозга может развиваться на фоне нелеченной одонтогенной инфекции (нагноение прикорневых кист корня зуба, гнойный периостит).
При гематогенном заносе инфекции абсцесс головного мозга развивается на фоне:
- абсцесса легкого;
- тяжелых пневмоний (чаще всего сопровождающихся эмпиемой плевры);
- гнойных инфекций кожи и подкожно-жировой клетчатки (особую опасность представляют фурункулы лица, расположенные в «треугольнике смерти» — носогубном треугольнике);
- гнойных бронхоэктазов;
- гнойного остеомиелита;
- инфекций органов малого таза;
- внутрибрюшных инфекций;
- бактериальных эндокардитов;
- менингитов.
Посттравматические абсцессы головного мозга развиваются на фоне проникновения в головной мозг инфекций в результате черепно-мозговых травм.
Ятрогенные АГМ связаны с гнойными осложнениями после оперативных вмешательств.
Справочно. При развитии криптогенного абсцесса причина АГМ неизвестна.
Риногенные заболевания слезных органов
Часто больные с острым или хроническим насморком, аллергической ринопатией, с заболеваниями околоносовых пазух предъявляют жалобы на слезотечение, зуд в глазах или, напротив, на сухость слизистой оболочки глаз. Эти жалобы обусловлены вовлечением в риногенный патологический процесс слезных органов.
Дакриоцистит
Дакриоцистит (dacryocystitis
) протекает в двух формах: хронической и острой (катаральной и флегмонозной). Хронический дакриоцистит проявляется упорным слезотечением и наличием гноя в слезном мешке. Одновременно с указанными симптомами часто отмечаются блефарит и конъюнктивит. В области слезного мешка припухлость. При надавливании на него из слезных точек выделяется гной. Слизистая оболочка век, полулунная складка и слезное мясцо гиперемированы и отечны. Слезно-носовой канал непроходим. При длительно текущем хроническом дакриоцистите может наступить значительное растяжение слезного мешка, достигающего размеров вишни, лесного или даже грецкого ореха.
Острый дакриоцистит представляет собой в большинстве случаев осложнение хронического воспаления слезного мешка и проявляется в форме абсцесса или флегмоны — гнойном воспалении клетчатки, окружающей слезный мешок. Лишь в редких случаях острый дакриоцистит развивается первично.
Лечение
хронического дакриоцистита хирургическое. Существуют два вида оперативного доступа: эндоназальный и наружный. Ринологи применяют эндоназальный способ Веста (West J. М., 1910). Целью операции является создание широкого соустья между слезным мешком и полостью носа.
Оториноларингология. В.И. Бабияк, М.И. Говорун, Я.А. Накатис, А.Н. Пащинин
Опубликовал Константин Моканов
Факторы риска развития абсцесса головного мозга
К факторам риска, увеличивающим риск развития АГМ, относятся:
- наличие ВИЧ инфекции (особенно, на стадии СПИДа);
- врожденные пороки сердца (тетрада Фалло, наличие транспозиции крупных магистральных сосудов);
- хронические или часто рецидивирующие отиты;
- нелеченные гаймориты, фронтиты и другие типы синуситов;
- нелеченные инфекции в ротовой полости;
- хронический алкоголизм или употребление наркотических средств;
- иммунодефицитные состояния, не связанные с ВИЧ;
- состояния после трансплантации органов, лучевой терапии или химиотерапии;
- общее тяжелое состояние (шок, острая кровопотеря, ожоги), выраженное истощение и значительный дефицит массы тела.
Диагностика
Для того чтобы провести точную диагностику места расположения абсцесса мозга и мозжечка, проводят компьютерную и магнитно-резонансную томографию головного мозга. При проведении компьютерной томографии выявляется тонкая, гладкая стенка абсцесса, которая имеет правильные контуры. Магнитно-резонансная томография позволяет также определить капсулу абсцесса. Если нет возможности провести вышеперечисленные виды исследования, можно провести пневмоэнцефалографию или радиоизотопную сцинтиграфию головного мозга.
Абсцесс мозга и мозжечка следует отличать от гнойного менингита, негнойного локальногоэнцефалита, серозного лептоменингита (арахноидита), гнойного лабиринтита. При менингите наблюдается высокая температура и тахикардия (увеличение частоты сердечных сокращений), а при абсцессе температура тела субфебрильная и отмечается выраженная брадикардия. Больные менингитом возбуждены, а при абсцессе сонливы и заторможены, на глазном дне имеется характерный «застойный сосок». Различить менингит и абсцесс можно при исследовании спинномозговой жидкости: при менингите будет высокий плеоцитоз, а при абсцессе наблюдается умеренный плеоцитоз и увеличение количества белка. При арахноидите отсутствуют изменения в спинномозговой жидкости. В отличие от энцефалита при абсцессе мозга симптомы интоксикации отсутствуют.
Возбудители абсцесса головного мозга
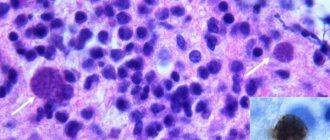
Основными возбудителями АГМ являются бактерии: анаэробный, аэробный и микроаэрофильный стрептококк, золотистые стафилококки, грамотрицательные бактерии (протей, эшерихия коли, клебсиеллы, псевдомонады, энтеробактер), анаэробные бактерии (бактероиды, превотеллы).
У иммунодефицитных и ослабленных больных часто высевают листерии, сальмонеллы, нокардии, гемофильную палочку, стрептококк пневмония, микобактерии туберкулеза, цитробактер, актиномицеты.
Справочно. Примерно у 14-28% пациентов абсцесс головного мозга вызван смешанной бактериальной флорой.
Из грибковых возбудителей абсцесса головного мозга выделяют: грибы рода Кандида, аспергиллы, мукоровые грибы, зигомицеты, криптококки, гистоплазмы.
Возможные осложнения
Лечение абсцесса головного мозга имеет благоприятный исход в большинстве случаев. Летальный исход наступает в 10%. Но даже если очаг был удачно удален, могут возникать симптомы поражения мозговых тканей из-за следующих осложнений:
- остеомиелит костей черепа;
- гидроцефалия (скопление жидкости спинного мозга в черепной коробке);
- эпилепсия.
Насколько тяжелыми будут последствия заболевания у взрослых и детей, зависит от локализации очага, стадии, на которой было проведено лечение и успеха терапии. Гидроцефалия – это скопление жидкости спинного мозга в черепной коробке. Патология вызывает отек тканей, пациент часто запрокидывает голову, глазные яблоки смещаются книзу.
Осложнения и тяжелые последствия могут возникнуть при самовольном лечении народными средствами. Может развиться паралич части тела пациента. Обычно это происходит на стороне противоположной очагу поражения. Если последствия воспаления были особенно тяжелыми, больным назначается группа инвалидности.
Абсцесс головного мозга — классификация
АГМ принято разделять по стадиям. Также существует отдельная классификация посттравматических абсцессов головного мозга.
По стадиям в абсцессе головного мозга выделяют:
- Ранний церебрит (первые 1-3 дня болезни, проявляющиеся инфильтрацией ткани мозга нейтрофилами, плазмацитами и моноцитами; могут появляться единичные очаги некроза; на данной стадии очаг не имеет четких границ);
- Поздний церебрит (4-9 сутки болезни; сопровождается уменьшением зоны некротического центра и увеличением зоны перифокального отека; также характеризуется активной выработкой ретикулина – соединительной ткани, состоящей из коллагена 3-го типа);
- Раннее формирование капсулы (с 10-го по 13 день — сопровождается уменьшением объема некротического очага и увеличением количества фибробластов и макрофагальных клеток в очаге; также начинается активное формирование зрелого коллагена в капсуле абсцесса);
- Позднее формирование капсулы (с 14-го дня болезни — характеризуется дальнейшим уменьшением объема некротического очага и увеличением количества фибробластов; также отмечается уменьшение отека и окончательное формирование капсулы; к концу третьей недели окончательно формируется глиоз – рубец на нервной ткани).
Посттравматические абсцессы головного мозга классифицируют по стадиям, а также по дополнительной классификации с указанием:
- локализации очага (мозжечок, затылочная, теменная, височная, лобная доля, также указывается латерализация – слева, справа, с обеих сторон);
- причины (травма, хирургическое вмешательство);
- времени возникновения (ранние АГМ – до 3 месяцев после травмы и поздние – после травмы прошло более 3-х месяцев);
- количество абсцессов головного мозга (одиночный или множественный очаг);
- тип (однокамерные, двухкамерные или многокамерные абсцессы);
- темп течения (острый, подостый, хронический);
- клинической фазы (компенсация, субкомпенсация, умеренная или грубая декомпенсация, терминальная фаза);
- по объему (малые – менее 20 мл, средне – от 21 до 40 мл, большие – от 41 до 60, гигантские – от 60 мл).
Дополнительно абсцессы головного мозга могут быть классифицированы по типу КТ или МРТ характеристик: гиподенсивные, гиперденсивные, гетероденсивные, изоденсивные.
Причины
Абсцесс головного мозга является инфекционным заболеванием, к основным причинам его возникновения относятся:
- Гнойные процессы в полости носа (синусит, гайморит). В данном случае возникает непосредственный контакт гнойного очага и полости черепа. Такие абсцессы называют риногенными.
- Воспалительные заболевания зубного происхождения (кисты зуба, осложнения кариеса). Также имеется непосредственный контакт полости черепа и гнойного очага, это одонтогенные образования.
- Инфекционные процессы в наружном, среднем или внутреннем ухе (отит, лабиринтит). Гнойник зачастую прорывается непосредственно в полость черепа (отогенные абсцессы).
- Гнойные процессы, которые находятся на значительном удалении от головного мозга. В этом случае гематогенным или лимфогенным путем возбудитель проходит через гематоэнцефалический барьер и попадает в мозг. Очаги инфекции могут располагаться в различных областях (внутрибрюшная инфекция или инфекция малого таза, пневмония, фурункулы, остеомиелит). В этом случае имеется ряд уникальных особенностей у возникшего в мозге образования: локализация на границе серого и белого вещества мозга или в бассейне средней мозговой артерии; слабовыраженная капсула; множественные очаги. Такие абсцессы носят название метастатических.
- Посттравматические абсцессы, которые возникают как осложнение черепно-мозговой травмы. По времени возникновения могут делиться на ранние (до 3 месяцев после ЧМТ) и поздние (после 3 месяцев). Чаще такие абсцессы бывают многокамерными.
Предрасполагающими факторами являются:
- иммунодефицитные состояния;
- длительно персистирующие непролеченные инфекции.
Во всех случаях рассматриваемая патология выступает как осложнение инфекционных процессов в организме, т. е. вторична. В случае появления абсцесса как самостоятельного заболевания (идиопатическая форма) показан курс диагностических мероприятий для исключения онкологических процессов.
Возбудители
Далеко не все патогенные организмы способны проходить через гематоэнцефалический барьер и попадать в полость мозга. Основные возбудители, способные проникнуть через гематоэнцефалический барьер и вызвать образование очага в головном мозге, представлены в таблице.
| Вид | Представители |
| Бактерии | Стрептококки аэробные и анаэробные, золотистый стафилококк, протей, клебсиелла, энтеробактерии, листерия. |
| Грибы | Candida albicans, Histoplasma capsulatum, аспергиллы. |
| Простейшие. | Toxoplasma gondii |
Абсцесс головного мозга — последствия
Справочно. Более чем в 50% случаев абсцесс мозга приводит к инвалидности различной степени тяжести. К наиболее распространенным осложнениям относят потерю слуха или зрения, развитие внутричерепной эмпиемы, параличи, снижение интеллекта, развитие остеомиелита.
В случае, если гной прорывает в мозговые желудочки, уровень летальности стопроцентный.
При своевременном обращении в больницу выздоравливает около 80% пациентов.
Где лучше пройти лечение?
Предпочтительнее оперироваться за границей, в клиниках, безупречно оснащенных передовыми кадрами (нейрохирургами, анестезиологами, реабилитологами и пр.), высокотехнологичным оборудованием для диагностики и хирургии. Это позволит вам рассчитывать на минимизацию вероятности развития интра- и послеоперационных последствий: остеомиелита черепных костей, эпилепсии, гидроцефалии, мозговой гематомы, парализации тела и т. д.
Центральный Военный Госпиталь г.Прага.
Отличная нейрохирургическая база, что подтверждают мировые эксперты и отзывы пациентов, находится в Чехии. Чешские медучреждения признаны передовыми по оказанию оперативной помощи больным с разными поражениями нервной системы, включая операции по поводу абсцессов головного мозга любой локализации и тяжести.
В Чехии все услуги хирургии – это продуманные инновационные тактики, которые предполагают безопасный доступ, комфортное и безболезненное перенесение манипуляций, быструю реабилитацию и восстановление качества жизни до уровня здорового человека. Стоят здесь процедуры на мозге головы в 2 раза меньше, чем в Германии или Израиле, и это при не менее качественном исполнении лечебного процесса.
Абсцесс головного мозга — симптомы
В зависимости от размеров очага абсцесса, симптомы могут варьировать от бессимптомного течения до фульминантного течения с лавинообразной декомпенсацией и летальным исходом.
Справочно. Ведущими симптомами являются головные боли, тошнота и рвота, связанные со сдавлением абсцессом тканей мозга и повышением внутричерепного давления.
Также вначале заболевания отмечается лихорадка. Но на стадии инкапсуляции абсцесса температура и лихорадочная симптоматика исчезают.
Клиническая картина часто напоминает симптомы острого менингита:
- интенсивные головные боли;
- головокружение;
- свето- и шумобоязнь;
- повышение температуры тела и появление лихорадочной симптоматики (озноб, слабость, суставные и мышечные боли, тошнота, снижение аппетита);
- тремор конечностей или судороги.
Цены
| Заболевание | Ориентировочная цена, $ |
| Цены на обследование и лечение гепатита С | 3 170 — 95 360 |
| Цены на лечение вирусного гепатита С и В | 5 380 — 7 580 |
| Заболевание | Ориентировочная цена, $ |
| Цены на диагностику мигрени | 7 060 — 8 260 |
| Цены на диагностику детской эпилепсии | 3 100 — 4 900 |
| Цены на шунтирование мозга при гидроцефалии | 33 180 |
| Цены на лечение болезни Паркинсона | 58 600 |
| Цены на лечение мигрени | 9 680 |
| Цены на диагностику бокового амиотрофического склероза | 6 550 |
| Цены на диагностику эпилепсии | 3 520 |
| Цены на реабилитацию после инсульта | 78 300 — 82 170 |
| Цены на лечение детской эпилепсии | 3 750 — 5 450 |
| Цены на лечение рассеянного склероза | 4 990 — 17 300 |
| Заболевание | Ориентировочная цена, $ |
| Цены на детскую нейрохирургию | 30 000 |
| Цены на краниотомию | 43 490 — 44 090 |
Диагностика абсцесса мозга
В первую очередь, при подозрении на АГМ выполняется обследование на системные инфекции. В обязательном порядке проводится общий анализ мочи и крови, а также рентгенография органов грудной клетки.
До начала антибактериальной терапии также следует провести серологические исследования и посевы с последующим определением возбудителя и его чувствительности к применяемым препаратам.
Справочно. Люмбальная пункция при подозрении на АГМ не проводится, так как является опасной для пациента и может спровоцировать развитие стволового-дислокационного синдрома.
Важнейшим этапом в диагностике АГМ является проведение нейровизуализации с помощью КТ или МРТ.
Дифференциальную диагностику проводят с опухолями головного мозга, инсультами и энцефалитом.
Риногенные офтальмологические осложнения
Возникновению риногенных офтальмологических осложнений способствуют тесные анатомические связи носа и его придаточных пазух с орбитой и ее содержимым. Проникновению инфекции из решетчатого лабиринта в глазницу способствуют отверстия и щели, имеющиеся также в стенках других пазух, граничащих с орбитой.
Верхняя стенка клиновидной пазухи может непосредственно контактировать с каналами зрительных нервов и зрительного перекреста, что нередко даже при вялотекущих хронических сфеноидитах приводит к вовлечению в токсико-инфекционный процесс паутинной оболочки, окружающей зрительные нервы, и самих нервов, вызывая такие формы заболевания, как ретробульбарный неврит
зрительного нерва и
оптико-хиазмальный арахноидит
.
При возникновении пиогенных глазничных осложнений
следует учитывать одонтогенный фактор, поскольку возможно распространение инфекции из пораженных зубов в орбиту через верхнюю стенку верхнечелюстной пазухи, в которую инфекция попадает из лунок 1-2 моляров.
Главными путями распространения инфекции из лицевой области и передних околоносовых пазух являются артериальные и особенно венозные связи этих областей с органами глазницы. Немаловажное значение в распространении инфекции в направлении глазницы имеет сосудистая лимфатическая система
, глазничная часть которой начинается в клетчатке глазницы и связана с лимфатической системой носа через лимфатические сосуды решетчатого лабиринта и слезно-носового канала. Близкое соседство задней стенки верхнечелюстной пазухи с
основно-небным узлом
и его ветвями, с
крыловидным сплетением, верхнечелюстной артерией
и ее ветвями создает условия к переходу воспалительного процесса из этой пазухи на задние ячейки решетчатого лабиринта, основную пазуху и через вены крыловидного сплетения на вены глазницы и пещеристый синус.
Флегмона орбиты
Флегмона орбиты — острое гнойное воспаление с инфильтрацией, некрозом и гнойным расплавлением орбитальной клетчатки.
Заболевание отличается общим тяжелым состоянием больного, высокой температурой тела, брадикардией и септическим характером клинического течения (потрясающий озноб, резкая потливость, головная боль, рвота и оглушенность сознания). Резкая болезненность при надавливании на глазное яблоко. Веки плотные, напряженные, кожа над ними гиперемирована, признаки тромбоза венозной сети век и лица. Глазная щель сомкнута, глаз резко выпячен вперед, неподвижен из-за воспалительной инфильтрации экстраокулярных мышц, клетчатки орбиты и двигательных нервов. Слизистая оболочка глаза гиперемирована, резко отечна, ущемлена между сомкнутыми веками (хемоз).
Оптико-хиазмальный арахноидит
Наиболее частая причина его возникновения — вялотекущий воспалительный процесс в клиновидных пазухах. Способствующим фактором являются аномалии соотношения этих пазух и каналов зрительного нерва.
Диагноз
в начальной стадии оптико-хиазмального арахноидита затруднителен. Подозрение на его наличие должна вызвать жалоба больного, страдающего какой-либо формой воспалительного процесса околоносовых пазух, на снижение остроты зрения. Дифференциальную диагностику оптико-хиазмального арахноидита проводят с опухолями хиазмально-селлярной области и гипофиза, при которых самым частым симптомом, как и при оптико-хиазмальном арахноидите, является битемпоральная гемианопсия.
Лечение
при оптико-хиазмальном арахноидите определяется его этиологией, локализацией первичного очага инфекции, стадией заболевания, глубиной патоморфологических изменений как в самой структуре зрительного нерва, так и в окружающих зрительный перекрест тканях, общим состоянием организма, его специфической (иммунной) и неспецифической резистентностью. При риногенном оптико-хиазмальном арахноидите лечение проводится совместно с офтальмологом. Участие ЛОР-специалиста заключается в санации околоносовых пазух.
Лечение абсцесса головного мозга
Справочно. Основой медикаментозной терапии является проведение антибактериальной терапии. При грибковых абсцессах назначают противогрибковые препараты.
До получения результатов посева на флору назначают эмпирическую терапию антибиотиками широкого спектра действия.
Чаще всего назначают сочетание метранидазола с цефалоспоринами 3-го поколения (особенно при наличии у пациента среднего отита или мастоидита).
Пациентам с синуситами назначают комбинацию метрондазол + цефалоспорин 3-го поколения + ванкомицин. Эту же схему назначают пациентам с неуточненным источником инфекции.
При наличии одонтогенного источника АГМ назначают пенициллин с метронидазолом.
При черепно-мозговых травмах используют комбинацию ванкомицина с цефалоспоринами третьего или четвертого поколения.
Ванкомицин с гентамицином назначают пациентам с бактериальным эндокардитом, а цефалоспорины третьего поколения – больным с врожденными пороками сердца.
При наличии у пациента абсцесса легкого, бронхоэктаз или эмпиемы плевры применяют пенициллин с метронидазолом и сульфаниламидным антибиотиком.
Для лечения грибкового абсцесса мозга применяют вориконазол, амфотерицин В, флуконазол, интраконазол.
При выраженном отеке и повышении внутричерепного давления дополнительно назначают глюкокортикостероиды.
Хирургическое лечение абсцесса мозга
Справочно. Хирургическое лечение проводят для устранения внутричерепной гипертензии, снижения сдавливания тканей мозга абсцессом и получения гноя для бак.посева.
На данный момент используют две тактики хирургического лечения абсцесса головного мозга:
- открытое удаления с капсулой;
- пункционная-аспирационная методика с ультразвуковым наведением.
Выбор методик зависит от объема, локализации, количества абсцессов, наличия капсулы, тяжести состояния больного.
Гнойный менингоэнцефалит: лечение
В терапии гнойного менингоэнцефалита применяют комплексный подход. Больной непременно должен находиться в условиях отделения реанимации или интенсивной терапии. Медикаментозная терапия включает: этиотропное, симптоматическое и патогенетическое лечение.
Этиотропное лечение осуществляется соответственно этиологии:
- Антибиотиками;
- Противовирусными фармакологическими препаратами. В случае заражением вирусом герпеса назначают в терапию ганцикловир, арбовирусной — рибавирин. Антивирусная терапия сочетается с введением препаратов интерферона;
- Противогрибковыми средствами;
- Антипаразитарными препаратами.
Основу патогенетического лечения составляет борьба с церебральным отёком: мочегонные препараты, глюкокортикостероиды. Сохранение жизнедеятельности нейронов осуществляется нейропротекторными, нейрометаболическими средствами. Симптоматическая терапия направлена на купирование основных проявлений заболевания, включает поддержание жизненно важных систем организма (сердечно-сосудистые препараты, оксигенотерапию, ИВЛ), противосудорожные средства, жаропонижающие и психотропные препараты. В период регресса заболевания пациенту назначают реабилитационную терапию, направленную на максимальное восстановление нарушенных нервных функций (массаж, ЛФК, физиотерапия, акупунктура).
Юсуповская больница – это передовая клиника, с современной диагностической базой и полным штабом высококвалифицированных специалистов в различных областях медицины. Клиника постоянно сотрудничает с европейскими госпиталями, обмениваясь драгоценным опытом, для улучшения качества лечения пациента. Для записи на прием звоните по телефону.
Тромбоз кавернозного синуса: симптомы и лечение
Тромбоз кавернозного синуса подразумевает образование тромба и возникновение окклюзии просвета синуса, при этом происходит воспаление его сосудистой стенки. Клинически это состояние проявляется общемозговой и менингеальной симптоматикой, а также местными симптомами: отечностью век и конъюнктивы, хемозом конъюнктивы, экзофтальмом, параличами глазных мышц и птозом глазных яблок. Лечение тромбоза кавернозного синуса заключается в экстренной санации воспалительного очага в околоносовых пазухах и массивной антибактериальной терапии в сочетании с антикоагулянтами по соответствующей схеме.
Причины возникновения риногенных внутричерепных осложнений
Проникновение инфекционного агента из носовой полости и околоносовых пазух в череп происходит несколькими путями: контактным, лимфогенным, гематогенным и периневральным. Выделяют несколько основных причин возникновения риногенных внутричерепных осложнений:
- анатомические особенности строения носа: структуры носа и околоносовые пазухи находятся в непосредственной близости к содержимому черепной коробки;
- сосудисто-нервные связи: вены носовой полости имеют анастомозы с пещеристым синусом и венозными сплетениями твердой мозговой оболочки;
- лимфатические связи: лимфатическая сеть носовой полости имеет сообщения с субарахноидальным пространством головного мозга.