Симптомы
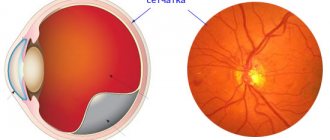
Симптомы всех форм острых менингитов весьма сходные независимо от этиологии. Диагноз менингита устанавливают на основании сочетания трех синдромов: • общеинфекционного; • оболочечного (менингеального); • воспалительных изменений цереброспинальной жидкости. Наличие одного из них не позволяет достоверно диагностировать менингит. Например, оболочечные симптомы могут быть обусловлены раздражением оболочек без их воспаления (менингизм). Увеличение количества клеток в цереброспинальной жидкости может быть связано с реакцией оболочек на опухоль или излившуюся кровь. Диагноз уточняют на основании визуального исследования цереброспинальной жидкости, а также бактериологических, вирусологических и других методов диагностики инфекционных заболеваний с учетом эпидемиологической обстановки и особенностей клинической картины. Из общеинфекционных симптомов характерны озноб, жар, обычно повышение температуры, воспалительные изменения в периферической крови (лейкоцитоз, увеличение СОЭ и ), иногда кожные высыпания. Частота сердечных сокращений в ранней стадии может быть замедлена, однако по мере прогрессирования болезни появляется тахикардия. Дыхание учащается, нарушается его ритм. К менингеальному синдрому относятся головная боль, тошнота, рвота, общая гиперестезия кожи, светобоязнь, менингеальная поза, ригидность шейных мышц, симптомы Кернига, Брудзинского, скуловой симптом Бехтерева и Начальным симптомом является головная боль, которая нарастает в своей интенсивности. Она вызвана раздражением болевых рецепторов мозговых оболочек и их сосудов вследствие воспалительного процесса, действия токсина и раздражения барорецепторов в результате повышения внутричерепного давления. Головная боль интенсивная и имеет распирающий, разрывающий характер. Она может быть диффузной или локализоваться больше в лобной и затылочной областях, иррадиировать в шею и вдоль позвоночника, иногда распространяется и на конечности. Уже в ранней стадии могут наблюдаться тошнота и рвота, не связанные с приемом пищи, возникающие на фоне усиления головной боли. У детей часто, и реже у взрослых, развиваются судороги. Возможны психомоторное возбуждение, бред и галлюцинации, однако при прогрессировании заболевания развивается сонливость и сопор, которые затем могут перейти в кому. Менингеальные симптомы проявляются рефлекторным напряжением мышц вследствие раздражения мозговых оболочек. Наиболее часто выявляются ригидность мышц затылка и симптом Кернига. При тяжелом течении менингита голова запрокинута кзади, живот втянут, передняя брюшная стенка напряжена, ноги приведены к животу, обнаруживается опистотонус (менингеальная поза больного). Нередко наблюдаются тризм, скуловой симптом Бехтерева (локальная болезненность при поколачивании по скуловой дуге), болезненность глазных яблок при надавливании и движениях глазами, гиперестезия кожи, повышенная чувствительность к шуму, громкому разговору, запахам, симптом Брудзинского (верхний и нижний). Больные предпочитают неподвижно лежать с закрытыми глазами в затемненной комнате. У грудных детей наблюдаются напряжение и выпячивание родничка, симптом «подвешивания» Лесажа. На глазном дне могут выявляться венозная гиперемия, отек диска зрительного нерва. При тяжелом течении заболевания зрачки обычно расширены, иногда отмечаются косоглазие и диплопия. Затруднения глотания, парезы и параличи конечностей с мышечной гипотонией, знаком Бабинского, дискоординация движений и тремор указывают на поражение не только оболочек, но и вещества мозга, что наблюдается в конечной стадии болезни. Контроль над сфинктерами тазовых органов нарушается поздно, однако выраженные психические расстройства могут способствовать развитию задержки или недержания мочи. Люмбальную пункцию следует выполнять всем больным с признаками раздражения мозговых оболочек. При менингитах ликворное давление чаще повышено. Низкое давление бывает при обструкции ликворных путей обычно в области основания черепа. В старческом возрасте менингиты обычно протекают атипично: головные боли незначительны или отсутствуют, симптомов Кернига и Брудзинского может не быть; часто наблюдаются дрожание конечностей и головы, психомоторное возбуждение или апатия, сонливость.
Менингит G02
Менингит при других инфекционных и паразитарных болезнях формируется при:
сибирской язве (A22.8+);- гонококковый (A54.8+);
- лептоспирозный (A27.-+);
- листериозе (A32.1+);
- болезни Лайма (A69.2+);
- менингококковый (A39.0+);
- нейросифилисе (A52.1+);
- сальмонеллезе (A02.2+);
- сифилисе:
- врожденном (A50.4+);
- вторичном (A51.4+).
- туберкулезе (A17);
- тифоидной лихорадке (A01.0+).
Исключены: менингоэнцефалит и менингомиелит при бактериальных болезнях, классифицированных в других рубриках (G05.0*).
G02.0
Менингит при вирусных болезнях. Исключены: менингоэнцефалит и менингомиелит при инфекционных и паразитарных болезнях, классифицированных в других рубриках (G05-G05.2*).
G02.1
Менингит при микозах. Входит:
- кандидозный (В37.5+);
- при кокцидиоидомикозе (В38.4+);
- криптококковый (В45.1+).
G02.8
МКБ-10 менингита при других уточненных инфекционных и паразитарных болезнях, классифицированных в других рубриках.
Важно! Менингит при других уточненных инфекционных и паразитарных болезнях — нарушение здоровья, относящееся к группе воспалительные болезни центральной нервной системы.
Воспаление, обусловленное:
- африканским трипаносомозом (В56.-+);
- болезнью Шагаса (В57.4+).
Лечение
Характерной особенностью гнойных менингитов является возбудитель бактериальной природы. Это могут быть фактически любые бактерии попавшие в мягкие ткани головного мозга. Общим для них является принцип массированной антибиотикотерапии, препаратами широкого спектра действия, пока не определён конкретный тип возбудителя и его чувствительность к антибиотикам. Применение препаратов, уничтожающих популяцию бактерий, позволяет устранить саму причину возникновения заболевания и, соответственно, приводит к выздоровлению. При определении типа возбудителя проводится специфическая антибиотикотерапия наиболее эффективным в отношении данной бактерии препаратом.
Код по МКБ-10
Серозный менингит чаще провоцируют вирусы. Однако воспаление может начаться из-за бактериального или грибкового поражения мозговых оболочек. Из-за того, что серозный менингит может быть вызван различными патогенными факторами, он не имеет точной классификации по МКБ-10 и относится к категории «другой вирусный менингит».
Болезнь значится под кодом А87.8, где А87 – это классификация вирусных поражений мозга, а цифра 8 означает вирусное воспаление головного мозга, спровоцированное действием других вирусов, не учтенных в классификаторе.
Если воспаление вызвано бактериальным поражением, оно классифицируется как G00.8. Такая маркировка описывает гнойный менингит (класс G00), спровоцированный другими бактериями (на это указывает цифра 8 в коде).
Профилактика
К профилактическим мерам относятся мероприятия, направленные на укрепление иммунитета (витаминизированное питание, пребывание на свежем воздухе, закаливание, занятия физкультурой), своевременное лечение инфекций, ликвидация хронических инфекционных очагов в организме. Предотвратить посттравматический менингоэнцефалит позволяет корректная обработка ран, ликвидация ликвореи, профилактический приём антибиотиков. Предупредить поствакцинальный менингоэнцефалит можно путём тщательного отбора вакцинируемого контингента.
Прогноз
Своевременно начатая этиотропная терапия повышает шансы на выздоровление, однако исход болезни зависит от этиологии, формы течения, возраста пациента, состояния его иммунной системы. Самый высокий процент летальности имеет молниеносный менингоэнцефалит. У большинства выживших пациентов наблюдаются резидуальные явления: парезы, нарушения речи, хроническая интракраниальная гипертензия, эпилепсия, психоорганический синдром. У детей младшего возраста менингоэнцефалит провоцирует задержку психического развития.
Диагностика
Менингоэнцефалит диагностируется на основании клинических проявлений, среди которых сильная головная боль, повышение температуры тела, рвота, нарушения сознания и прочие. Кроме того, осуществляется проверка ряда симптомов, в том числе:
- Кернига – больной не может разогнуть ногу в колене, если она согнута в тазобедренном суставе; Брудзинского – при наклоне головы лежащего человека к грудине (верхний симптом) или надавливании на низ живота (средний симптом), его ноги сгибаются; Германа – при сгибании шеи больного он вытягивает большие пальцы стоп; Мондонези – при надавливании на глазные яблоки возникает сильная боль.
Помимо общих симптомов, менингоэнцефалит у детей первого года проявляется стойким выбуханием большого родничка. В процессе диагностики у новорожденных проводят пробу Лессажа: ребенка берут за подмышечные впадины, поддерживая его головку, и приподнимают. При наличии патологии его ножки фиксируются в согнутом состоянии.
Ключевым диагностическим моментом является люмбальная пункция – забор жидкости из спинного мозга, проводимый с помощью прокола тканей в области поясницы. Внешний вид и состав образца, исследуемый с помощью метода ПЦР, дают возможность определить наличие патологии и ее природу. На менингоэнцефалит указывает повышенное количество белка, высокое давление, снижение глюкозы, клеточные примести и так далее.
Кроме того, проводятся МРТ или КТ мозга, а также комплексное обследование пациента с целью выявления первичных очагов инфекции: рентген легких, мазок из носоглотки, посев мочи.
Лечение менингоэнцефалита проводится в стационарных условиях в инфекционной больнице. Больному показан постельный режим, полноценное питание и тщательный уход. Тактика лечении определяется формой заболевания.
Гнойный бактериальный менингоэнцефалит требует назначения антибиотиков. В зависимости от выявленной чувствительности микрофлоры назначаются пенициллины, цефалоспорины, карбапенемы или другие препараты. Лекарства вводятся внутривенно в течение 7-10 дней. При амебной форме заболевания используются антибиотики и противогрибковые лекарства.
Вирусный менингоэнцефалит лечится с помощью гамма-глобулинов и индукторов интерферона, вводимых внутримышечно либо внутривенно. Срок терапии – 10-14 дней. В тяжелых случаях таких, как герпетический менингоэнцефалит у детей, могут назначаться рибонуклеаза и кортикостероиды.
Независимо от этиологии заболевания применяются:
- дезинтоксикационные растворы (реополиглюкин), вводимые внутривенно, которые нормализуют состав крови и ускоряют вывод токсинов; антигистаминные препараты (димедрол, тавегил, супрастин); ноотропные и нейропротекторные вещества для восстановления работы ЦНС; витамины и антиоксиданты для укрепления иммунитета; препараты, улучшающие микроциркуляцию крови; седативные средства; противосудорожные лекарства; антихолинэстеразные препараты и так далее.
Поскольку в большинстве случаев после менингоэнцефалита у взрослых и детей наблюдаются негативные последствия, пациенты нуждаются в реабилитационных мероприятиях, к которым относятся физиотерапия и санитарно-курортное лечение.
Прогноз при менингоэнцефалите неблагоприятный: высок процент летальных исходов и тяжелых осложнений. Течение заболевания определяется распространенностью патологического процесса, своевременностью терапии и возрастом пациента. Дети и пожилые люди переносят недуг очень тяжело. Самый неблагоприятный прогноз менингоэнцефалита у недоношенных детей – 80% смертности при сочетании с другими врожденными пороками.
Частые последствия менингоэнцефалита у взрослых и детей:
- парезы; тугоухость; внутричерепная гипертензия; ухудшение зрения; снижение интеллекта; задержка развития; эпилептические припадки; кома и так далее.
В некоторых случаях заболевание проходит без последствий. Но пациенту, перенесшему его необходимо наблюдаться у невролога.
Классификация
Классификация предполагает выделение форм патологии в зависимости от вида инфекционного агента, спровоцировавшего воспалительный процесс в ткани мозга. Бактериальный менингоэнцефалит развивается на фоне инфицирования бактериями, чаще пневмококками, менингококками, листериями, стафилококками, стрептококками. Энцефалитный менингит возникает как следствие проникновения в мозговое вещество грибков, вирусов, простейших микроорганизмов (токсоплазмы, амебы).
Инфекционные агенты попадают в мозговые структуры чаще с током крови. Выделяют смешанные инфекции, отличающиеся совокупным участием в патогенезе нескольких видов возбудителей, к примеру, бактерий и вирусов, бактерий и бактерий, вирусов и вирусов. В этих случаях диагностика затрудняется, клиническая картина разворачивается нетипично в сравнении с классическими формами – моноинфекциями.
В соответствии с классификацией выделяют первичные и вторичные формы. Первичная форма развивается как самостоятельное заболевание. Примером может служить туберкулезный или менингококковый менингоэнцефалит. Вторичные формы возникают как следствие первичного воспалительного заболевания или процесса, протекающего в других органах.
Этиологически недифференцированную форму диагностируют на основании клинической картины и по результатам анализа цереброспинальной жидкости, в которой обнаруживаются инфекционные агенты и другие характерные изменения. В зависимости от характера течения выделяют формы – хроническую, острую, подострую, молниеносную (гипертоксическую).