Кровоизлияние в мозг – это выход крови в вещество мозга из-за разрыва сосуда или через высокопроницаемую сосудистую стенку. В современном высокотехнологичном мире выхаживают младенцев с весом даже менее 0,5 кг, но это великий труд и не всегда эти дети могут далее быть похожими на других. Кровоизлияние в мозг может иметь неблагоприятный исход, привести к инвалидности и смерти ребенка – поражение центральной нервной системы занимает второе место в структуре смертности новорожденных детей.
Кровоизлияние в мозг часто возникает у недоношенных малышей из-за недостаточно развитых сосудов и их хрупкости
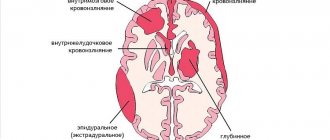
Выделяют следующие внутричерепные кровоизлияния:
- субдуральные;
- эпидуральные;
- субарахноидальные;
- пери- и интравентрикулярные (около- и внутрижелудочковые);
- паренхиматозные;
- мозжечковые.
У недоношенных детей чаще встречаются субарахноидальные, внутри- и околожелудочковые кровоизлияния в мозг.
Статистика
Точная частота встречаемости данной патологии не установлена – у недоношенных детей клиника неспецифична, затруднена постановка диагноза из-за малосимптомной или даже бессимптомной клиники. Свой отпечаток накладывает небольшой клинический опыт докторов. Ориентировочно: 80% случаев – дети, рожденные на 32 неделе развития и ранее с весом менее 1500 г; а вот малыши, родившиеся на 34–35 неделе внутриутробного развития занимают менее 2%. Частота кровоизлияния в мозг у детей с весом менее 1000 г – почти 50%. Больше подвержены данной патологии мальчики.
Чем ниже масса тела недоношенного новорожденного, тем выше риск кровоизлияния в головной мозг
Риск разрыва сосудов уменьшается на 4 сутки после родов и становится незначительным через неделю.
Диагностика, лечение
Врачи скорой помощи введут больному специальный препарат, устраняющий отек мозга, постараются блокировать кровоизлияние, чтобы сосуд перестал кровоточить, восстановят артериальное давление и доставят его в реанимацию. При кровоизлиянии в головной мозг очень важно, чтобы медицинские работники были опытными профессионалами.
Диагностика
Когда больной будет доставлен в медицинское учреждение, врачи проведут тщательную диагностику для точного определения локализации кровоизлияния и его интенсивности. При этом пациент остается в реанимационном отделении даже после принятия всех необходимых мер, т.к. первые недели важно наблюдение для исключения осложнений и внезапного ухудшения самочувствия с последующим летальным исходом.
Код внутричерепного кровоизлияния по МКБ – I61.
Врачи применяют несколько методов диагностики поочередно, стараясь получить максимально быстрый результат исследований. Используются следующие методы:
- Компьютерная и магниторезонансная томографии (КТ, МРТ) – помогают определить место кровоизлияния и размеры гематомы, проникновение крови в желудочки, смещение частей головного мозга, наличие сосудистых мальформаций;
- Эхоэнцефалография – позволяет обнаружить сгусток крови и смещение срединных структур мозга в сторону, отдаленную от кровоизлияния;
- Ангиография – показывает наличие аневризма, васкулита, новообразований, а также отображает места без присутствия кровеносных сосудов;
- Люмбальная пункция – помогает определить наличие кровяных клеток в ликворе;
- Офтальмоскопия – определяет наличие признаков поражения сетчатки глаза, присутствие в ней крови, сужение или смещение вен.
После проведения всех необходимых исследований лечащий врач принимает решение о дальнейших действиях.
Если пострадавшего привезли в больницу с жалобами на не сильные симптомы, напоминающие приближающееся или уже произошедшее кровоизлияние, врач должен провести опрос, проверить рефлексы и назначить незамедлительное проведение ЭКГ и другие методы диагностики. После этого ставится диагноз.
Важно провести все проверки в течение первых 6 часов после кровоизлияния, иначе шанс на сохранение жизни значительно снижается.
Лечение
Сразу после получения результатов исследований врачу становится понятно, как именно действовать дальше. Все зависит от степени кровоизлияния и наличия каких-либо осложнений. В особых случаях может быть назначена срочная операция.
Хирургическое вмешательство
Оперативное вмешательство требуется в тех случаях, когда у больного имеются крупные полушарные гематомы, попала кровь в желудочки мозга или произошел разрыв аневризмы от повышения внутричерепного давления. Провести операцию нужно в течение трех дней. Чем быстрее это произойдет, тем лучше для состояния пациента. Поэтому чаще всего ее проводят практически сразу же.
При аккуратных действиях хирургов шансы на выздоровление у больного будут довольно большими. Но после этого потребуется длительное лечение, а также постоянный уход.
Классическое лечение
Вне зависимости от того, была ли проведена операция, больному назначается срочная терапия. Ее рекомендуется начинать в первые 3 часа после обнаружения проблемы. Пациенту назначают большой спектр медицинских препаратов разных фармакологических групп. Они позволяют снизить риск развития осложнений и укрепить общее состояние.
Врач выбирает терапию, направленную на поддержание жизненно важных функций:
- Стимуляция органов дыхания. Применяют оксигенотерапию, удаляют присутствующую в дыхательных путях слизь, проводят интубацию трахеи, подключают аппарат искусственной вентиляции легких. Дополнительно при отеке легких могут назначать ингаляцию кислорода с добавлением паров этилового спирта.
- Снижение температуры тела. Для этого требуется принимать жаропонижающие лекарственные средства. Чаще всего назначают Магний сульфат или Парацетамол.
- Нормализация водно-электролитного и солевого баланса вместе с биохимическим равновесием, а также осмолярности крови у тех, кто находится в коме. Назначается инфузионная терапия (капельница), мочегонные препараты.
- Снижение отека мозга, поддержание его нормального состояния. Применяют кортикостероиды, осмотические диуретики, седативные препараты. Самые популярные: Маннитол и раствор Альбумина. Также зачастую требуется дренирование спинномозговой жидкости.
- Стабилизация давления, коррекция работы сердца. Пациент принимает бета-адреноблокаторы, блокаторы кальциевых каналов, ингибиторы АПФ, диуретики, кортикостероиды, кардиотонические препараты. Практически всегда назначают инфузионную терапию с приемом Лабеталола, Эналаприла (для гипертоников) или Допамина (для гипотоников).
- Укрепление стенок сосудов. Медицинские препараты назначаются индивидуально, оказывают сильный эффект на всю систему сосудов.
- Исключение инфекционного заражения. Профилактика подразумевает прием уросептиков и антибиотиков. Назначается индивидуально при необходимости.
- Симптоматическая терапия. Препараты, действие которых направлено против тошноты, рвоты, судорожного синдрома, излишнего возбуждения. Чаще всего применяют Тиопентал, Диазепам, Церукал, Фентанил.
- Пирацетам. Выбирает лечащий врач.
- Антиоксидантное воздействие. Выписывают Эмоксипин, Милдронат и другие лекарства, а также витамин E.
Пациент находится в больнице около месяца. После этого следует длительный период восстановления.
Механизмы развития
Внутрижелудочковое кровоизлияние в мозг у незрелых детей обычно находится в области хвостатого ядра и таламуса, поскольку в этой зоне расположен герминальный матрикс. Кровоснабжение этого участка имеет некоторые особенности – хорошо развитая сеть сосудов, имеющих хрупкую стенку. В результате, даже временное повышение артериального или внутримозгового давления приводит к переполнению вен этого участка, а затем разрыву сосудов – внутрижелудочковое или околожелудочковое кровоизлияние.
С другой стороны, при пониженном артериальном давлении, которое является результатом выраженного снижения кислорода в крови, развивается ишемия тканей мозга, что может провоцировать геморрагическое пропитывание.
Нет данных о том, какой механизм встречается чаще, однако становится ясно, что основная проблема – это хрупкие сосуды, которые очень чувствительны к перепадам давления. И чем менее зрелый ребенок, тем более ранимы у него сосуды.
Симптомы
Клиническая картина кровоизлияний не всегда появляется сразу после рождения малыша, первые дни жизни проблема может никак себя не проявлять. При этом признаки зависят от локализации и степени поражения сосудов.
В общей картине симптомы будут следующие:
- гипервозбудимость младенца резко сменяется на угнетенность;
- напряженный и набухший родничок;
- усиливается плач и крик у новорожденного;
- частый пульс;
- частые срыгивания;
- отсутствие аппетита;
- усиленное газообразование;
- остановка дыхательных движений;
- одышка, удушье;
- анемия;
- увеличенное содержание кетоновых тел в крови и билирубина, что провоцирует интоксикацию организма;
- мышечная слабость;
- умеренное запрокидывание головки;
- одно или двухсторонний паралич глазодвигательных мышц;
- начало развития почечной и сердечно-сосудистой недостаточности;
- добавление вторичной инфекции, как результат появление сепсиса, пневмонии или менингита.
В отдельных случаях клиническая картина будет меняться, она зависит от формы кровоизлияния и степени распространения. Точный диагноз можно поставить только после проведенной нейросонографии.
Клиническая картина при различных формах внутричерепных кровоизлияний:
- ВЖК. При 1-й и 2-й степени признаки могут не проявляться, ситуация может не усугубиться неврологическими нарушениями. Если диагностируется ВЖК 3-й или 4-й степени, отмечаются явные признаки отечности родничка, судороги, нарушение дыхательной функции, сбои сердечно-сосудистой системы. В процессе развития проблемы (за счет увеличения объема жидкости и сдавливания нервных центров) появляется вялость, подавляется рефлекторная функция, увеличивается размер головы. Прорыв крови со стенок желудочков в ткань мозга ведет к паренхиматозному кровоизлиянию.
- Субдуральное и эпидуральное кровоизлияние. Кровь скапливается между костной тканью черепа и твердой мозговой оболочкой, образуется мешок со скопившейся жидкостью, впоследствии преобразующийся в гематому. Проблема возникает по причине механического сдавливания головы во время родоразрешения. Симптоматика имеет 2 фазы. При первой появляются судороги, падает рефлекторная способность, возможен обморок. На второй фазе появляется мнимое просветление.
- Субарахноидальное кровоизлияние. Клиническая картина волнообразная. В первые 2-3 суток у ребенка нет видимых признаков. Затем появляется угнетенность или возбуждение. Возникающие судороги могут сменяться мнимым благополучием. Прогноз для жизни зависит от степени поражения и своевременности лечения.
При постановке диагноза и назначении лечения врач ориентируется на результаты КТ, МРТ, УЗИ, рентгена и нейросонографии. Только после этого можно говорить о дальнейших прогнозах.
Причины
Перечень факторов, увеличивающих риск кровоизлияния в мозг:
- Основная причина кровоизлияния в мозг у недоношенного ребенка – это кислородная недостаточность, возникшая во время беременности или родов.
- Очень маленький вес при рождении – менее 1500 г.
- Повышенное или пониженное артериальное давление.
- Синдром дыхательных расстройств, пневмоторакс.
- Электролитные нарушения крови.
- Сердечная недостаточность.
- Патологический ацидоз.
- Пониженная температура тела.
- У недоношенных детей, перенесших недостаточность кислорода на фоне асфиксии, мозг не способен автоматически регулировать кровообращение, как это происходит у взрослых и доношенных малышей.
- Пораженные стенки сосудов головного мозга в результате внутриутробной вирусной или микоплазменной инфекции.
- Нерациональный уход и врачебные манипуляции: жесткий режим искусственного аппаратного дыхания;
- большое количество гиперосмолярных препаратов;
- высокие дозы вводимого кислорода;
- проведение болезненных процедур без обезболивания;
- одновременное назначение многих лекарственных препаратов, оказывающих влияние на тромбоцитарное звено свертывания крови;
- родовая травма.
Вероятность родового травматизма при недоношенной беременности увеличивается из-за того, что родовые пути не подготовлены к выходу ребенка, усложняют ситуацию стремительные или, наоборот, длительно протекающие роды, наложение в родах вакуума, щипцов.
При регулярном курении матери плод испытывает хронический дефицит питательных веществ и кислорода
Тяжелых последствий у недоношенного ребенка можно ожидать, если его мать страдает от алкоголизма, наркомании, курит, у нее насчитывается большое количество предшествующих беременностей, если роды были не в роддоме и малыша приходилось перевозить в больницу.
Кровоизлияние в мозг у родившихся детей, до истечения нормального срока беременности, наблюдается при сочетании 3 и более факторов риска.
Виды и степени
Патологию у младенца характеризуют относительно принятых параметров. ВОЗ установило 3 степени нарушений, в России принято дифференцировать 4 степени. При первой желудочки мозга не травмируются, кровоизлияние локализуется в стенках. При второй кровь проникает в полости, при третьей — распространяется из желудочков на окружающие ткани. При четвертой степени поражаются все желудочки и мозговое вещество.
Важная информация: Что делать если кровит (кровоточит) пупок у новорожденного и почему немного выделяется кровь из пупочной ранки младенца
Эпидуральные
Этот тип патологии вызывают стремительные роды, переношенная беременность с ожиданием самостоятельной родовой деятельности, недоразвитие костей черепа во внутриутробном периоде. Сосуды повреждаются между твердой оболочкой мозга и черепом. Признаки возникают в течение 72 часов после рождения.
Субдуральные
В 95% случаях появляются при самостоятельных родах, если голова младенца не соответствует размерам материнского таза. Обнаруживаются сразу по отсутствию необходимых рефлексов или появлению судорог. При подобном повреждении головного мозга у новорожденных кровь скапливается между мягкими и твердыми оболочками головного мозга.
Субарахноидальное
Вероятность появления увеличивается при наложении акушерских инструментов или ошибке персонала. Кровь накапливается в тканях, оболочках и под мембранами головного мозга.
Паренхимное и внутрижелудочковое
Появляется при патологическом течении беременности, внутриутробном инфицировании, при недоношенности. Кровь может скапливаться в обоих желудочках одновременно или только в одном, а также в соединительной ткани.
Разновидности
Выделяют 3 степени тяжести:
- Легкая степень — мозг не имеет серьезных нарушений. Но легкие степени тяжести могут плавно перетекать в более тяжелые.
- Средняя степень осложняется сопором, мышечной гипотонией, гидроцефалией.
- Тяжелая степень считается сильным кровоизлиянием со всеми возможными последствиями.
Стадии заболевания:
- Острый период — 1-ая неделя.
- Подострый или ранний восстановительный – первые 3–6 месяцев.
- Поздний восстановительный период – может растянуться от 4 месяцев до 2 лет.
Последствия
После перенесенного кровоизлияния в мозг последствия могут быть самыми разными и варьируются в зависимости от сложности перенесенного заболевания. Самые тяжелые последствия у больных, которые долго находились в состоянии комы.
Ранее мы уже рассмтаривали вопрос о последствиях и лечении инсульта правой стороны.
Последствия:
- В первый год велика вероятность повторного кровоизлияния, поэтому нужно быть предельно осторожным и соблюдать рекомендации врача.
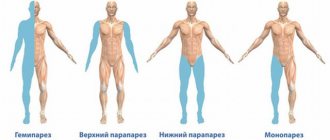
- Паралич мышц лица, языка.
- Потеря чувствительности половины тела.
- Выпадение половины поля зрения.
- Расстройства речевого аппарата.
- Нарушения психики.
Важен первый год после болезни, именно от этого периода восстановления зависит благоприятность прогнозов. Через 3 года после перенесенного кровоизлияния происходят необратимые процессы угасания невосстановленных функций организма.
Внутреннее кровоизлияние в мозг — серьезный диагноз, требующий быстрого реагирования и комплексного лечения. Несмотря на длительный период реабилитации, в целом прогнозы на жизнь после перенесения кровоизлияния позитивные.
14.09.2016
Признаки заболевания
Недоношенный новорожденный на аппарате ИВЛ
У недоношенных детей иногда трудно выявить заболевание, ведь нервная система еще незрелая, и на первый план выходят общие симптомы недоношенного организма: дыхательные расстройства, внутриутробные инфекции, нарушения обмена веществ. Симптомы и их сочетания могут существенно меняться в зависимости от возраста ребенка, объема и локализации очага нарушения кровообращения.
Основные симптомы острого периода:
- На первый план выступают признаки дыхательных расстройств, отсутствие самостоятельного дыхания.
- Признаки общего подавления функций важнейших органов и систем: гипотонус мышц; из-за мышечной слабости ребенок мало двигается, либо не двигается вовсе; сниженные рефлексы; крик ребенка слабый либо отсутствует; отсутствуют сосательный и глотательный рефлексы; имеется склонность к пониженной температуре тела, срыгиваниям, рвоте, приступам остановки дыхания и замедления частоты сердцебиений.
- Повышенная возбудимость: мышцы находятся в гипертонусе либо дистоничны; может наблюдаться оживление рефлексов; быстрое и ритмичное дрожание конечностей и тела; медленные тонические судороги лица, конечностей, тела.
- Симптомы очагового поражения: грубое сходящиеся косоглазие; непроизвольны колебательные движения глаз; симптом «заходящего солнца».
- Симптомы гидроцефалии и внутричерепной гипертензии – набухают роднички, расходятся кости черепа.
Симптомы и признаки
Выявить патологию можно сразу же после рождения, в течение нескольких часов или даже дней. Диагноз ставится по характерным симптомам у детей, лабораторным и аппаратным обследованиям.
Признаки мозговых кровоизлияний зависят от вида кровоизлияния:
- При эпидуральном — дыхание тяжелое, пульс редкий, зрачок со стороны поврежденной стороны расширен.
- Субдуральное вызывает мышечную слабость, безусловные рефлексы отсутствуют, у младенцев возникают судороги, повторяющиеся циклично. Остановить без использования фармацевтических препаратов затруднительно.
- Субарахноидальное сопровождается гиперактивностью, повышенной возбудимостью, нарушением засыпания, частым монотонным плачем. Возможно косоглазие.
- Желудочковое и межжелудочковое может привести к апноэ — остановке дыхания.
Общие симптомы, по которым у младенцев можно заподозрить наличие патологии, — это частое срыгивание фонтаном, слабость или гипервозбудимость, отставание в развитии, головные боли, на которые указывает стон на одной ноте и попытки дотянуться руками до лба. Должны насторожить периодические задержки дыхания, оцепенение с нарастанием бледности кожного покрова, резкое снижение температуры, отсутствие сосательного рефлекса, нарушение аппетита. На скопление крови в мозговых тканях указывают парез конечностей и ригидность мышц затылка.
Важная информация: Побочные эффекты после приема Эскапела и исключает ли кровотечение беременность
Диагностику новорожденному проводят в роддоме. Для оценки состояния делают общий и специфические анализы крови — обязательно коагулограмму, пункцию — для проведения анализа ликвора и церебральной жидкости на наличие фрагментов крови. Могут потребоваться рентген черепа, нейросонография, МРТ или КТ. Если патология выявляется позже, на нее указывают изменения поведения, в этом случае возможно амбулаторное проведение обследований.
Осложнения
Внутричерепные гематомы в некоторых случаях могут стать в дальнейшем причиной развития ДЦП
Если гематома не была диагностирована, то у ребенка может нарастать отек головного мозга, произойдет дислокация мозговых структур, что приведет к гибели пациента. Тяжелым отдаленным осложнением могут быть множественные кисты полушарий, которые сообщаются с желудочками, расширение желудочков, гидроцефалия, грубый неврологический дефицит, ДЦП.
Все перечисленные осложнения носят серьезный характер, ведь далее они могут негативно отразиться на нервно-психическом и физическом развитии ребенка, привести к тяжелой инвалидности.
Диагностика
Всем новорожденным в роддоме при подозрении на травму головного мозга проводится нейросонография – ультразвуковое исследование головного и спинного мозга. Возможно проведение КТ головного мозга.
Проведение нейросонографии
Лечение
Основа лечения – поддерживающая симптоматическая терапия. Дети должны находиться в охранительном режиме, напоминающим таковой у взрослых при инсульте: следует устранить резкие звуки и интенсивный свет, осмотры малышей должны быть щадящими, обрабатывать остаток пуповины и менять памперс нужно очень мягко и нежно, чтобы как можно минимальнее беспокоить малыша. Ребенок должен находиться в специальном кювете с подогревом, в этот период недопустимы ни переохлаждения, ни перегрев.
Очень важное условие – ребенок не должен голодать.
Для это малышам устанавливают зонд, даже если ребенок почти доношенный и мог бы есть сам, рекомендуется кормление через бутылочку, высасывание молока из груди для такого малыша является сильной нагрузкой. Дополнительно могут подключаться капельницы с парентеральным питанием.
Ребенок должен находиться под постоянным контролем важнейших жизненных функций: контролируется давление, пульс, дыхание, температура, мочеиспускание, масса тела, показатели артериальной крови.
Симптоматическое лечение внутричерепной гематомы
Лекарства назначаются последовательно, в зависимости от основных симптомов, тяжести заболевания, характера сопутствующих нарушений:
- При повышенной кровоточивости, склонности к геморрагиям назначается Этамзилат, Дицинон, Викасол (вит. К, Менадион).
- Для устранения судорог – Диазепам, Фенобарбитал, Сибазон.
- При отеке мозга и повышенном внутричерепном давлении – Лазикс, Диакарб, Маннитол, Фуросемид, Дексон.
- Для восстановления флоры кишечника препараты на основе лакто- и бифидобактерий – Бифидумбактерин, Лактобактерин.
- При дыхательных нарушениях – Амброксол, в трахею вводится сурфактант (Куросурф).
- Для стимуляции работы мозга может быть назначен Пирацетам.
- Для лечения бактериального воспаления антибиотики.
Симптоматика кровоизлияния в мозг
Распознать кровоизлияние в мозг довольно сложно из-за обширной картины симптомов. Но очень важно как можно быстрее диагностировать болезнь, от этого полностью зависит жизнь пострадавшего и ее дальнейшая полноценность.
Первые 6 часов решающие, если за это время больного транспортируют в лечебное учреждение и предпримут меры, то прогнозы благоприятны.
Признаки:
- Резкое онемение лица или конечности (без видимой причины).
- Дезориентация. Человек не понимает, где он находится, плохо говорит.
- Раздвоение изображения в глазах.
- Рвотные позывы, тошнота.
- Судороги.
- Парез глаз, мидриаз (расширение зрачка), сглаженность мимических мышц, опущение угла рта.
- Человек не может улыбнутся, если его попросить это осуществить.
- Больной не может поднять вверх обе конечности.
- Язык искривлен. При попытке сказать предложение — речь невнятная.
Клиника зависит от области и площади поражения мозга. В большинстве случаев страдают отделы, отвечающие за речь и движение. При наличии хотя бы одного из перечисленных признаков человека необходимо определить в медучреждение для подтверждения диагноза и терапии.
Симптоматика отличается в разные периоды возникновения поражения:
- Острый период. Наличие общемозговых признаков, повышенного внутричерепного давления. Возможен некроз, отек мозга — что неминуемо ведет к гибели.
- Восстановительный период. 2-4 неделя после разрыва сосудов, запускаются процессы по удалению крови и восстановлению структуры. Длительность этого периода индивидуальна — несколько месяцев.
- Период остаточных явлений. Это условное название, ведь восстанавливается организм всю жизнь. При надлежащем лечении и щадящем образе жизни удается реабилитировать жизненно важные функции и даже работоспособность.