Суть проблемы
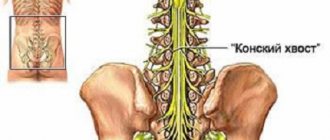
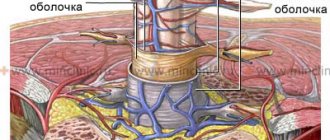
При некоторых заболеваниях в клетках и межклеточном пространстве спинномозгового канала появляется избыток жидкости — это и есть отек спинного мозга.
Явление сопровождается сдавливанием нервных волокон, что приводит к таким симптомам:
- Боли ниже отечного участка позвоночника;
- Тугоподвижность мышц или паралич (зрачок может не реагировать на свет);
- Отказ кроветворной и иммуногенерирующей функций;
- Дисфункция органов большого и малого таза;
- Непроизвольные дефекация и мочеиспускание либо, наоборот, их задержка;
- Нарушение дыхания и кровообращения;
- Повышение внутричерепного давления (сопровождается головной болью и тошнотой).
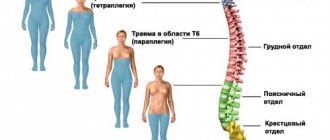
Чем ближе к мозгу располагается поврежденный позвонок, тем серьезнее будут последствия отека.
Явление вызывается несколькими причинами и в зависимости от этого различают несколько разновидностей отеков спинного мозга.
Проявления и симптомы отека мозга
Нужно отметить, что обычно клиническая картина при таком процессе практически всегда одинакова независимо от патогенеза. Она обычно состоит из трех групп симптомов — стволовых, очаговых и синдрома внутричерепной гипертензии.
Стволовая симптоматика может проявлять себя нарушениями кровообращения, дыхания, наблюдается угнетение реакции зрачков. Симптомы данного типа являются жизнеугрожающими.
Но в первую очередь проявляется именно синдром внутричерепной гипертензии, который развивается из-за быстрого увеличения количества жидкости в плоскости черепа, которая является закрытым пространством, а значит происходит повышение давления жидкости на мозг, что проявляется характерной головной болью, которая, по ощущениям, «распирает» череп изнутри. Такая боль сопровождается тошнотой и рвотой, которая возникает в моменты наибольшей интенсивности болевых ощущений, понижается уровень сознания. Если внутричерепная гипертензия существует достаточно долго, то она становится хорошо заметной на рентгенограммах — отмечается остеопороз спинки турецкого седла, усиление пальцевых вдавлений и т. д.
Очаговая симптоматика проявляется в тех случаях, когда отек локализуется в отдельных областях мозга, из-за чего нарушается их работа и выпадает предоставленные им функции.
Трабекулярный отек позвонков
Трабекулы — это костный каркас, имеющийся в различных тканях организма. Присутствует данный элемент и в губчатой костной ткани внутри позвонков. Эта ткань необходима для смягчения ударных нагрузок на позвоночник при падениях и прыжках.
Трабекулярный отек развивается так:
- Губчатая костная ткань по той или иной причине повреждается;
- Повреждения в губчатой ткани приводят к повреждению пронизывающих ее кровеносных сосудов. Травма стенки капилляра сопровождается асептическим (безмикробным) воспалением и истечением крови в губчатую костную ткань;
- На происходящее организм отвечает выделением в позвонок тканевой жидкости с защитными белками и лейкоцитами. Они ликвидируют поврежденную губчатую ткань и вместо нее формируют рубец из ткани соединительной;
- Формирование рубца приводит к отеку спинного мозга.
Вызывается трабекулярный отек следующими причинами:
- Остеохондроз: возрастные изменения приводят к преобладанию процессов разрушения в хрящевой ткани над процессами регенерации. Межпозвоночный диск истончается, рубцуется и затем рубец превращается в костную мозоль. В результате хрящ частично утрачивает способность выполнять амортизирующую функцию, что приводит к возрастанию нагрузки на губчатую костную ткань позвонка. Та местами разрушается и далее имеет место уже описанный выше механизм, завершающийся отеком костного мозга. Характерная особенность отека при остеохондрозе состоит в его поверхностном расположении;
- Травма: повреждение губчатой ткани происходит и при компрессионном переломе позвоночника. Он состоит в раздавливании позвонка с последующим разрушением губчатой ткани и кровоизлиянием в нее. Травматический отек отличается от других выраженными симптомами: боль, сильное воспаление в месте ушиба и прилегающих тканях (организм замещает свернувшуюся кровь и поврежденные участки кости рубцовой тканью), повышение температуры. Перелом может быть невидимым и тогда его выявляют именно по отеку костного мозга.
При легких травмах (контузиях) имеет место контузионный отек.
Вазогенный отек
Эта разновидность отека обусловлена просачиванием крови сквозь стенки сосудов, когда проницаемость последних нарушается.
Частой причиной вазогенного отека костного мозга позвоночника является инфекционный воспалительный процесс в организме. Происходит следующее:
- Отдельные микробы в мизерном количестве разносятся кровью по различным тканям, в том числе и в губчатую ткань позвонков;
- Занятая основным очагом иммунная система поначалу оставляет их без внимания, что дает возможность микробам начать размножение;
- На это иммунитет уже реагирует: начинается воспаление, в ходе которого лейкоциты разрушают враждебные клетки;
- Образующиеся при этом чужеродные вещества создают прорехи в стенках сосудов и жидкая составляющая крови с большим количеством белков поступает в губчатую ткань. Вслед за ней сюда в большом объеме просачивается жидкость — происходит отек костного мозга.
Причины
Точные причины образования опухолей в организме человека неизвестны, но существует ряд факторов, которые могут спровоцировать развитие заболевания.
К ним относят:
- воздействие больших доз ионизирующего излучения;
- вредные привычки (злоупотребление алкоголем, табакокурение);
- наследственная предрасположенность — если у близких родственников были зафиксированы опухоли спинного мозга, то это резко повышает риск развития данной патологии у их потомков;
- работа на вредном производстве;
- возраст — чем старше становится человек, тем выше риск развития опухоли.
Перифокальный отек
Данное явление состоит в раздвигании клеток накапливающейся жидкостью. Ее источниками становятся поврежденные глиальные клетки. Но жидкость – не единая причина возникновения отека: в белое вещество мозга может поступать и большое количество белков плазмы, которые способны образовывать связи с глиальными элементами мозга. Это явление приводит к дальнейшему росту объема жидкости.
Опухоли развиваются в зоне очагов поражения размерами до 10 мм.
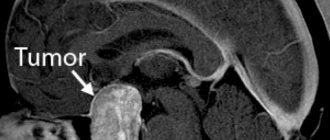
Опухоли спинного мозга
В клинике спинномозговых новообразований различают 3 синдрома: корешковый, броунсекаровский (поперечник спинного мозга поражен наполовину) и полное поперечное поражение. С течение времени любая опухоль спинного мозга, независимо от ее местонахождения, приводит к поражению его поперечника. Однако развитие симптоматики по мере роста интра- и экстрамедуллярной опухоли заметно отличается. Рост экстрамедуллярных образований сопровождается постепенной сменой стадий корешкового синдрома, броунсекаровского синдрома и тотального поражения поперечника. При этом поражение спинного мозга на начальных этапах обусловлено развитием компрессионной миелопатии, а уже потом — прорастанием опухоли. Интрамедуллярные опухоли начинаются с появления на уровне образования диссоциированных сенсорных нарушений по сегментарному типу. Затем постепенно происходит полное поражение спинального поперечника. Корешковый симптомокомплекс возникает на поздних стадиях, когда опухоль распространяется за пределы спинного мозга.
Корешковый синдром характеризуется интенсивной болью корешкового типа, усиливающейся при кашле, чихании, наклоне головы, физической работе, натуживании. Обычно нарастание боли в горизонтальном положении и ее ослабление при сидении. Поэтому пациентам зачастую приходится спать полусидя. Со временем к болевому синдрому присоединяется сегментарное выпадение всех видов сенсорного восприятия и расстройство рефлексов в зоне иннервации корешка. При перкуссии остистых отростков на уровне спинномозговой опухоли возникает боль, иррадиирующая в нижние части тела. Дебют заболевания с корешкового синдрома наиболее типичен для экстрамедуллярной опухоли спинного мозга, особенно для невриномы. Подобная манифестация заболевания нередко приводит к ошибкам в первичной диагностике, поскольку корешковый синдром опухолевого генеза клинически не всегда удается дифференцировать от радикулита, обусловленного воспалительными изменениями корешка при инфекционных болезнях и патологии позвоночного столба (остеохондрозе, межпозвоночной грыже, спиндилоартрозе, сколиозе и т. п.).
Синдром Броун-Секара представляет собой сочетание гомолатерального центрального пареза ниже места поражения спинного мозга и диссоциированных сенсорных расстройств по проводниковому типу. Последние включают выпадение глубоких видов — вибрационной, мышечно-суставной — чувствительности на стороне опухоли и снижение болевого и температурного восприятия на противоположной стороне. При этом, кроме проводниковых сенсорных нарушений на стороне поражения, отмечаются сегментарные расстройства поверхностного восприятия.
Тотальное поражение спинального поперечника клинически проявляется двусторонними проводниковым выпадениями как глубокой, так и поверхностной чувствительности и двусторонними парезами ниже уровня, на котором расположена опухоль спинного мозга. Отмечается расстройство тазовых функций, угрожающее развитием уросепсиса. Вегетативно-трофические нарушения приводят к возникновению пролежней.
Реактивный отек
Появляется как следствие хирургического или любого другого вмешательства. После исправления деформации опорно-двигательного аппарата (редрессации) к отеку присоединяется болевой синдром. В таких случаях пациенту назначаются физпроцедуры в течение 3-10 дней.
Если пациента мучают сильные боли, ему назначают анальгетики.
При отсутствии болевых ощущений ему рекомендуют выполнять ряд специальных упражнений, связанных с чередованием положений. Положительный результат дает контролируемая нагрузка.
Асептический отек
Этот тип отека костного мозга поначалу развивается в шейке или голове бедренной кости. Его наличие определяется визуально:
- Больное место краснеет;
- В нем повышается температура;
- Явно видна припухлость;
- Имеют место болевые ощущения.
Мелкие кровеносные сосуды в пораженной зоне выделяют в ткань экссудат серозного или фибринозного типа, либо их комбинации.
Также отек может иметь различную локализацию. Наряду с обычным выделяют субхондральный отек, затрагивающий субхондральную (подхрящевую) пластину. Выявляется такой отек при помощи анализа мочи на С-терминальные перекрестно-связанные телопептиды коллагена II типа.
Диагностика
Отек спинного мозга выявляют такими методами:
- Обзорная рентгенография: демонстрирует значительные повреждения в костях. Информативность зависит от правильности выбора проекции, то есть положения пациента относительно излучателя. Но в любом случае мелкие трещины не выявляются. Также нельзя увидеть сам отек, поскольку состояние мягких тканей рентгенография визуализирует плохо;
- Компьютерная томография: данный метод также основан на применении рентгеновского излучения, но он более эффективен: обнаруживаются все повреждения вплоть до самых мелких. Врач получает не снимок, а 3D-изображение позвоночника, полученное в результате послойного сканирования. Но мягкие ткани все равно почти не просматриваются;
- Магнитно-резонансная томография (МРТ): принципиально иной метод диагностики, состоящий в следующем: исследуемый участок тела подвергается воздействию мощного магнитного поля, приводящего атомы водорода в возбужденное состояние, и затем анализируется излучение, генерируемое атомами при возвращении в состояние нормальное. Из-за высокого разрешения (выявляются дефекты размером до 0,5 мм) и способности визуализировать мягкие ткани МРТ превосходит все остальные методы по информативности. Врач четко видит локализацию отека и его размеры.
Особенно эффективна МРТ при вазогенном отеке, поскольку вместе с кровью сквозь стенки капилляров просачиваются и применяемые при данном методе контрастные вещества.
Недостаток МРТ состоит в невозможности применения при наличии у пациента в теле металлических элементов: кардиостимулятора, пластин, штифтов, протезов, пломб и пр.
Лечение отека мозга
Устранение обсуждаемой проблемы — одна из самых сложных задач для любого, даже самого квалифицированного врача. Ситуация усложняется тем, то в данном случае «на кону» стоит жизнь пациента и неправильные действия могут привести к его смерти.
Один из способов лечения, понижение давления в спинном мозге
Основная задача врача в острый период болезни заключается в восстановлении нормального уровня ЦПД (церебрального перфузионного давления), поскольку именно от него зависит поступление необходимых веществ к нейронам и достаточность кровоснабжения. При обсуждаемой проблеме мы имеем повышенное внутричерепное давление, что снижает ЦПД со всеми вытекающими последствиями. Для устранения высокого внутричерепного давления предпринимаются такие меры:
- поддерживают оксигенацию;
- устраняют и предупреждают появление ноцицептивных и болевых реакций
- устраняют судороги и двигательное возбуждение;
- поддерживают нормальную температуру тела;
- назначают диуретики;
- проводят умеренную гипервентиляцию;
- устраняют причины, которые нарушают отток из полости черепа.
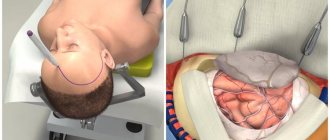
Все описанные меры вписываются в концепцию «консервативного» лечения, но в данной ситуации оно не всегда оказывается эффективным. В таком случае необходимо проведение операции. Обычно проводится трепанация черепа, основная задача которой — понижение внутричерепного давления. Такая декомпрессионная операция предполагает удаление костного лоскута. При этом следует понимать, отек спинного или головного мозга — проблема очень серьезная, лечение которой достаточно сложное, поскольку в этой ситуации врачу приходится принимать решения достаточно быстро, не допуская при этом ошибок.
Операция как крайний метод лечения отека