Содержание:
- 1 Опухоли гипофиза
- 2 Адипозогенитальная дистрофия (синдром Пехкаранца—Бабинского—Фрелиха)
- 3 Гигантизм
- 4 Несахарный диабет
- 5 Гипергидропексический синдром (синдром Пархона)
- 6 Синдром Лоренса—Муна—Барде—Бидля
- 7 Гипоталамо-гипофизарная кахексия (синдром Симмондса) и послеродовой гипопитуаризм (синдром Шиена)
- 8 Синдром персистирующей лактации и аменореи (Чиари—Фромеля)
- 9 Болезнь и синдром Иценко—Кушинга
- 10 Нарушения регуляции внутриглазного давления при гипоталамо-гипофизарных поражениях
Описание
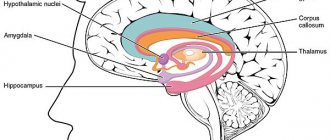
Гипоталамус и гипофиз
находятся в тесной анатомической и функциональной связи, поэтому их рассматривают как единую систему. Рекомендуют даже выделять
гипоталамо-адреногипофизарную систему
. В гипоталамусе вырабатываются рилизинг-гормоны, стимулирующие или тормозящие гормоны адреногипофиза. В нейрогипофизе осуществляется накопление и выделение в кровь вазопрессина и окситоцина — гормонов, которые синтезируются в супраоптических и паравентрикулярных ядрах гипоталамуса. Эти гормоны называют нейрогормонами, а супраоптические, паравентрикулярные ядра гипоталамуса и нейрогипофиз рекомендуют называть гипоталамо-нейрогипофизарной железой внутренней секреции [Баранов В. Г. и др., 1977].
Так как многие гипоталамо-гипофизарные заболевания, при которых наблюдаются глазные симптомы, обусловлены опухолями гипофиза, рассмотрим данный вопрос в начале этой главы.
Функции
Если говорить кратко, физиология гипоталамо-гипофизарной системы связана с поддержанием гомеостаза (саморегуляция, обеспечение нормальной работы организма с учетом изменения условий внешней среды). Гипоталамо-гипофизарная нейросекреторная система координирует деятельность периферических желез, что приводит к формированию адекватных поведенческих и вегетативных реакций, соответствующих текущей ситуации.
Гипоталамус – связующий элемент между эндокринной системой и вегетативным отделом нервной системы. На этом участке мозгового вещества локализованы нервные волокна, по которым поступают импульсы от сенсорных рецепторов – обонятельных, вкусовых, висцеральных (расположенных в области внутренних органов). Продукция нейрогормонов происходит преимущественно в передней доле и срединной (медиальной) области гипоталамического отдела.
Нейроны гипоталамической зоны продуцируют нейрогормоны пептидного типа, которые транспортируются в задний отдел гипофиза посредством синаптических связей между аксонами. В задний отдел транспортируются вазопрессин и окситоцин. Нейрогормоны регулируют сердечно-сосудистую деятельность (сердечный ритм, показатели артериального давления), функцию дыхания и работу желудочно-кишечного тракта (перистальтика, секреция желудочного сока).
В регуляции автономного отдела ЦНС участвует продолговатый мозг. Отдельные участки гипоталамуса в рамках взаимодействия с лимбической системой регулируют такие функции, как поведенческие реакции, циркадные ритмы (режим сна-бодрствования) и физиологические потребности (ощущение голода, жажды). Другие функции:
- Поддержание метаболических процессов (белковый, липидный, углеводный, водно-солевой обмен) на оптимальном уровне.
- Регуляция процесса выработки энергии.
- Координация температурного баланса организма.
- Управление работой пищеварительного тракта.
- Управление выделительными функциями.
Например, стрессовые воздействия провоцируют усиление активности медиального (расположенного ближе к срединной плоскости) участка гипоталамического комплекса, что в свою очередь приводит к ускоренной выработке кортизола в корковых отделах надпочечников. В результате повышается концентрация рилизинг-фактора кортиколиберина.
Каскадная реакция продолжается ускоренной продукцией адренокортикотропного гормона передними структурами гипофиза, что приводит к развитию гиперкортицизма. В гипоталамусе присутствуют мелкоклеточные нейроны, которые регулируют активность переднего участка гипофиза при помощи стимулирующих и ингибирующих (подавляющих активность) веществ (либерины, статины). Влияющие факторы поступают в аденогипофиз через гипоталамо-гипофизарные воротные структуры.
Обратная связь с периферическими эндокринными отделами организована посредством рецепторов, расположенных на мембранах нервных клеток, образующих гипоталамус. Рецепторы реагируют на гормоны периферических желез эндокринной системы. В результате процесс нейросекреции тесно взаимосвязан с концентрацией веществ, вырабатываемых эндокринными железами периферического типа.
Получая информацию о концентрации гормонов, продуцируемых эндокринной периферией, гипоталамус и гипофиз корректируют нарушения в случае ее гипофункции или гиперфункции. Коррекция гормонального баланса осуществляется посредством выделения в портальные пути гипофиза нейрогормонов стимулирующего или ингибирующего действия.
Гипофизарная система продуцирует тропные гормональные вещества, которые стимулируют или подавляют функциональную активность периферических эндокринных желез. Гипофиз находится в зоне турецкого седла у основания черепной коробки. Вырост твердой оболочки мозга сверху отделяет мозговую железу от других структур.
Функции переднего сегмента гипофиза, который занимает 80% железы, связаны с интеграцией информации, поступающей от периферического эндокринного комплекса и гипоталамического отдела, и с последующей координацией работы эндокринной периферии.
↑ Опухоли гипофиза
Основной формой патологии гипофиза являются опухоли
. Это преимущественно аденомы передней или железистой доли (аденогипофиза). Различают три группы аденом: эозинофильные, базофильные и хромофобные. Эндокринные нарушения при аденомах дают возможность отличить поражения хиазмы, обусловленные этими опухолями, от поражений ее другого происхождения.
Эндокринные расстройства
при опухолях гипофиза весьма многообразны, но наблюдаются не всегда, иногда они отсутствуют при
хромофобных аденомах
. Аденому гипофиза без эндокринных расстройств выделяют в особую клиническую форму и называют ее «офтальмической формой». Ведущим ее проявлением, кроме разрушения турецкого седла, являются глазные симптомы [Трон Е. Ж., 1966].
Опухоли гипофиза в той или иной степени разрушают турецкое седло
, что выявляется при рентгенологическом исследовании черепа; правда, при очень небольших по размеру опухолях, рентгенологически они не выявляются.
В связи с избыточной продукцией соматотропного гормона передней долей гипофиза развивается клиническая картина акромегалии
. Наиболее ранним проявлением акромегалии являются половые расстройства, головные боли.
В связи с непропорциональным разрастанием костей
форма черепа, преимущественно лицевого, сильно изменяется, особенно заметно увеличена нижняя челюсть. Разрастаются хрящи и мягкие ткани, ушные раковины; нос становится толстым, увеличивается язык, утолщаются губы, появляется отек век. Сильно увеличиваются кисти рук, стопы и др.
В связи с расстройством различных эндокринных функций гипофиза нарушаются функции и других эндокринных желез
(сахарный диабет, заболевания щитовидной железы, несахарный диабет).
Очень часто наблюдаются глазные симптомы в сочетании с эндокринными
расстройствами при таких опухолях, как краниофарингиомы. Краниофарингиома обычно расположена супраселлярно (иногда интерселлярно) и представляет собой кисту с кристаллами холестерина, имеет склонность к обызвествлению. Опухоль сдавливает III желудочек или блокирует монроево отверстие, вследствие чего повышается внутричерепное давление. Рост краниофарингиомы сопровождается давлением на турецкое седло, хиазму и гипоталамическую область.
Из эндокринных расстройств следует отметить понижение функции гипофиза и гипоталамуса
; это проявляется у детей отставанием роста, недоразвитием половых органов, вторичных половых признаков, отложением жира на груди, животе, сонливостью развитием несахарного диабета. В молодом возрасте отмечается расстройство половой функции.
Своевременная диагностика названных опухолей и соответствующее лечение (лучевая терапия, хирургическое удаление) имеют первостепенное значение для предотвращения слепоты
, а нередко и для сохранения жизни больного, поэтому роль офтальмолога в обследовании таких больных трудно переоценить.
Гипоталамо-гипофизарная система и ее роль в регуляции деятельности желез внутренней секреции
Система крови у детей и подростков
2. Гипоталамо-гипофизарная система и ее роль в регуляции деятельности желез внутренней секреции
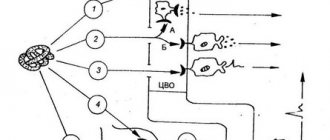
Гипофиз находится у основания мозга под гипоталамусом. Масса железы колеблется в пределах 0,35–0,65 г. Гипоталамус связан с гипофизом общей системой кровоснабжения. Он регулирует работу гипофиза, а последний прямо или косвенно влияет на работу всех эндокринных желез. Следовательно, связка гипоталамус-гипофиз обеспечивает координацию работы двух систем регуляции – нервной и гуморальной. Благодаря работе этих двух систем в гипоталамус поступает информация со всех отделов организма: сигналы от экстеро- и интерорецепторов идут в центральную нервную систему через гипоталамус и передаются эндокринным органам.
Гипофиз состоит из трех долей – передней, средней и задней. Передняя доля гипофиза вырабатывает несколько гормонов, которые регулируют и координируют работу других эндокринных желез. Два гормона оказывают сильнейшее воздействие на половую систему. Один (окситоцин) усиливает сексуальные функции, а другой (пролактин) способствует росту молочных желез и образованию молока у женщин, но подавляет сексуальную активность. Наиболее известным гормоном передней доли гипофиза является соматропин (СТГ). Он оказывает мощное воздействие на обмен белков, жиров и углеводов, и стимулирует рост тела. При избытке гормона роста (СТГ) в детстве человек вырастает до 250–260 см. если соматропина вырабатывается больше нормы (гиперфункция) у взрослого человека, то разрастаются хрящевые и мягкие ткани лица и конечностей (акромегалия). При гипофункции происходит резкое замедление роста, что приводит к сохранению пропорций детского тела, недоразвитию вторичных половых признаков (гипофизарный карлик). Взрослые карлики не превышают в росте 5–6 летних детей. Средняя доля гипофиза вырабатывает гормон, регулирующий образование пигментов кожи. Задняя доля гормонов вообще не вырабатывает. Здесь накапливаются, хранятся и по мере необходимости выделяются в кровь гормоны, которые синтезируют ядра гипоталамуса. Наиболее известным из этих гормонов является вазопрессин, который регулирует процесс образования мочи. При геперфункции процесс подавляется и выделяется всего 200–250 мл мочи в сутки, но при этом возникают отеки (синдром Пархана). При недостатке гормона (гипофункции) резко увеличивается диурез до 10–40 литров в сутки, но так как моча не содержит глюкозы, заболевание называют несахарным диабетом.
Нейросенсорные клетки гипоталамуса превращают афферентные стимулы в гуморальные факторы с физиологической активностью, которые стимулируют синтез и высвобождение гормонов гипофиза. Гормоны, тормозящие эти процессы, называются ингибирующими гормонами или статинами.
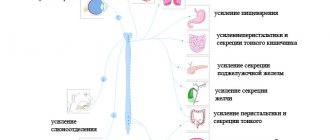
Гипоталамические рилизинг-гормоны влияют на функцию клеток гипофиза, которые вырабатывают ряд гормонов. Последние в свою очередь влияют на синтез и секрецию гормонов периферических эндокринных желез, а те уже на органы или ткани. Все уровни этой системы взаимодействий тесно связаны между собой системой обратной связи.
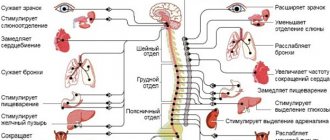
Важную роль в регуляции функции эндокринных желез играют медиаторы симпатических и парасимпатических нервных волокон.
Однако имеются железы внутренней секреции, которые регулируются иным путем за счет влияния уровня гормонов-антагонистов, а также в результате изменения концентрации тех метаболитов (веществ), уровень которых регулируется этими гормонами. Существует часть гормонов, выработанных в гипоталамусе, гормоны гипофиза, которые непосредственно влияют на органы и ткани.
3. Особенности взаимоотношения населения и среды в условии современного НТР. Проблема здоровья детей
Научно-техническая революция открыла перед человечеством огромные возможности преобразования природной среды и использования природных ресурсов. Однако по мере активизации вмешательств человека в природную среду становится все более очевидным ущерб, наносимый природе и достигающий порой такого уровня, который может угрожать здоровью и благополучию самого человека.
Проблемами взаимодействия человека и среды его обитания занимаются очень многие специалисты разных научных дисциплин, начиная с философских и кончая техническими. Каждая дисциплина видит в этом взаимодействии свой аспект, определяемый ее предметом исследования. Однако в связи с комплексным характером взаимодействия человека и окружающей среды назрела необходимость появления единой дисциплины, которая использовала бы накопленные различными науками знания по этой проблеме и на их основе выработала свои подходы и методы исследования.
В современных условиях интенсивного научно-технического прогресса, характеризующегося глобальными изменениями окружающей природной среды и появлением многих новых физических и химических факторов, загрязняющих природную среду, такой интегрирующей дисциплиной стала экология человека. Ее цель в поддержании и сохранении здоровых биогеоценозов.
В настоящее время хозяйственная деятельность человека все чаще становится основным источником загрязнения биосферы. В природную среду во все больших количествах попадают газообразные, жидкие и твердые отходы производств. Различные химические вещества, находящиеся в отходах, попадая в почву, воздух или воду, переходят по экологическим звеньям из одной цепи в другую, попадая, в конце концов, в организм человека.
Реакции организма на загрязнения зависят от индивидуальных особенностей: возраста, пола, состояния здоровья. Как правило, более уязвимы дети, пожилые и престарелые, больные люди. Медики установили прямую связь между ростом числа людей, болеющих аллергией, бронхиальной астмой, раком, и ухудшением экологической обстановки в данном регионе. Достоверно установлено, что такие отходы производства, как хром, никель, бериллий, асбест, многие ядохимикаты, являются канцерогенами, то есть вызывающие раковые заболевания. Еще в прошлом веке рак у детей был почти неизвестен, а сейчас он встречается все чаще и чаще. В результате загрязнения появляются новые, неизвестные ранее болезни. Причины их бывает очень трудно установить.
Высокоактивные в биологическом отношении химические соединения могут вызвать эффект отдаленного влияния на здоровье человека: хронические воспалительные заболевания различных органов, изменение нервной системы, действие на внутриутробное развитие плода, приводящее к различным отклонениям у новорожденных.
Кроме химических загрязнителей, в природной среде встречаются и биологические, вызывающие у человека различные заболевания. Это болезнетворные микроорганизмы, вирусы, гельминты, простейшие. Они могут находиться в атмосфере, воде, почве, в теле других живых организмов, в том числе и в самом человеке.
Литература
1. Агаджанян Н.А., Телль Л.З., Циркин В.И., Чеснокова С.А. Физиология человека. – М.: Медицинская книга, Н. Новгород: Изд-во НГМА, 2003. – 528 с.
2. Мельниченко Е.В. Возрастная физиология. Хрестоматия для теоретического изучения курса «Возрастная физиология». Часть 1. г. Симферополь, 2003 г.
3. Никифоров Р.А., Попова Г.Н. Биология. Человек. РИЦ «Атлас», 1995 г.
4. НТР, здоровье, здравоохранение/ Под ред. А.Ф. Сергенко, О.А. Александрова. – М.: Медицина, 1984. – 248 с.
5. Федокович Н.И. Анатомия и физиология человека: Учебное пособие. Изд. 5-е. – Ростов н/Д: Изд-во: «Феликс», 2004. – 416 с.
Система крови у детей и подростков
Информация о работе «Система крови у детей и подростков»
Раздел: Медицина, здоровье Количество знаков с пробелами: 20125 Количество таблиц: 0 Количество изображений: 0
Похожие работы
Особенности организма и адаптации к физическим нагрузкам детей среднего и старшего школьного возраста
88437
5
8
… и старшего школьного возраста происходят значительные изменения в росте, в функционировании всех органов и систем. 3. Физиологические особенности адаптации детей среднего и старшего школьного возраста к физическим нагрузкам Период среднего и старшего школьного возраста имеет свои специфические механизмы и закономерности адаптации нагрузкам, связанные с возрастными особенностями развития …
Адаптация детей и подростков к физическим нагрузкам в условиях Севера
84604
12
11
… теристиками имеются индивидуальные особенности развития. Они варьируют и зависят от состояния здоровья, условий жизни, степени развития нервной системы.Глава II. Материалы исследования 2.1. Задачи исследования 1. Изучить методологические основы адаптации детей и подростков к физическим нагрузкам. 2. Определить адаптацию учащихся к физической нагрузке. 3. Оценить состояние здоровья и …
Исследование влияния туризма на уровень развития общей выносливости детей среднего школьного возраста
63676
18
4
… в сочетании с равномерной работой. Это позволяет осваивать большие объемы нагрузки при достаточно интенсивном уровне воздействия[26, с. 115]. глава 2. исследование влияния туризма на уровень развития общей выносливости детей среднего школьного возраст 2.1 Организация исследования На первом этапе исследования были изучены литературные источники по данной теме. В основном это касалось …
Лечение и реабилитация больных детей и подростков с девиантными и делинквентными формами поведения в условиях психиатрического стационара
11890
1
0
… заведениях в отсутствии лиц противоположного пола. Это поведение наблюдается у подростков с недостаточно сформированной избирательностью полового влечения. Динамика нарастания делинквентного и девиантного поведения у детей и подростков психиатрического стационара ГУЗ «ОПНБ № 5». 2005 год 2006 год 2007 год Количество поступивших город село город село город село 98 22 122 …
↑ Адипозогенитальная дистрофия (синдром Пехкаранца—Бабинского—Фрелиха)
Адипозогенитальная дистрофия
возникает в связи с опухолью (чаще хромофобная аденома или краниофарингиома), водянкой III желудочка, тромбозом сосудов, кровоизлияниями, родовой травмой. Данное заболевание может развиться также вследствие поражения гипоталамуса при различных острых (грипп, брюшной тиф и т. д.) и хронических (туберкулез, сифилис) инфекционных заболеваниях и внутриутробной инфекции (токсоплазмоз).
Больные с этим заболеванием жалуются
на быструю утомляемость, сонливость, понижение работоспособности, прибавку массы тела и др. Болезнь проявляется в ожирении и гипогенитализме. У мальчиков наблюдается отложение жира по женскому типу отсутствие вторичных половых признаков, недоразвитие половых органов, крипторхизм. У девочек в возрасте 14—15 лет отсутствуют менструации, отмечается недоразвитие матки и ее придатков.
Глазные симптомы при адипозогенитальной дистрофии обусловлены названными выше патологическими процессами, в зависимости от локализации которых и возникают характерные изменения. При опухоли III желудочка наиболее частым глазным симптомом являются застойные диски зрительных нервов
. Застойные диски могут сочетаться с симптомами поражения хиазмы, связанными с давлением на нее дна расширенного III желудочка.
Из нарушений глазодвигательного аппарата
при опухолях III желудочка встречаются параличи и парезы наружных глазных мышц, параличи и парезы взора, нистагм.
Гипоталамо-гипофизарная недостаточность
Эта патология характеризуется снижением уровня гормонов гипоталамуса, приводящее к гипоменструальному и гиперменструальному (реже) синдрому, – скудные или обильные менструации.
У женщин с гипоталамо-гипофизарной недостаточностью матка уменьшена, шейка матки имеет коническую форму, трубы удлиненные, тонкие, извитые, влагалище узкое. Такое патологическое состояние называют половым инфантилизмом. Такие анатомические особенности половых органов играют определенную роль в происхождении бесплодия, но основное значение имеет отсутствие овуляции.
Лечение эндокринного бесплодия проводится в зависимости от характера и локализации патологического процесса.
При гипоталамо-гипофизарной недостаточности и явлениях инфантилизма используется гормонотерапия. Лечение должно проводиться строго по назначению врача-гинеколога под регулярным контролем количества половых гормонов (эстрогена) в крови и моче.
↑ Гигантизм
Гипофизарный гигантизм и акромегалия
рассматриваются как возрастные варианты одной и той же патологии. Исходя из этого представления, заболевание, начавшееся до полового созревания проявляется как гигантизм, а в зрелом возрасте как акромегалия.
Гигантизм
— редкое заболевание, чаще встречающееся у мужчин; оно проявляется обычно в период полового созревания и обусловлено
повышенным выделением гормона роста
в связи с гиперплазией эозинофильных клеток передней доли гипофиза, эозинофильной аденомой или злокачественной опухолью. Гипофизарный гигантизм характеризуется высоким ростом (для мужчин выше 200 см, для женщин выше 190 см). Длина конечностей преобладает над длиной туловища, размеры черепа не соответствуют росту (относительно малы). Часто отмечается нарушение функции половых желез. Нередко наблюдается увеличение щитовидной железы с явлениями гипертиреоза, иногда с экзофтальмом. Так как в детском возрасте эозинофильная аденома невелика, обычно не наблюдается расстройств со стороны органа зрения; изменения, характерные для нее, развиваются в более позднем периоде.
Гипоталамо-гипофизарно-яичниковая регуляторная система
Гормональные регуляторные системы в женском организме
3. Гипоталамо-гипофизарно-яичниковая регуляторная система
Менструальный цикл в целом, с характерными циклическими изменениями в яичниках и эндометрии находится под контролем тесно взаимосвязанной эндокринологической сети, связывающей гипоталамус, гипофиз и яичники. Регуляция в этой системе идет по механизму обратной связи.
Люлиберин, секретируемый nucleus arcuatus в области медиобазального гипоталамуса, транспортируется по аксоном нейронов в капиллярную сеть системы воротной вены в гипофизарной ножке и, таким образом, с током крови достигает гонадотропных клеток передней доли гипофиза. Люлиберин взаимодействует со специфическими поверхностными рецепторами. Это стимулирует синтез и накопление ФСГ и ЛГ во внутриклеточных секреторных гранулах, равно как и их освобождение.
Освобождение люлиберина, так же как и последующее высвобождение ЛГ и ФСГ происходит в виде импульсов и регулируется нейротрансмиттерами. Норадренолин, например, стимулирует секрецию люлиберина, в то время как дофамин, кортиколиберин, окситоцин, вазопрессин, серотонин и эндогенные опиоиды обладают ингибиторным эффектом.
Индивидуальная частота и амплитуда импульсных выбросов люлиберина и ФСГ/ЛГ являются одной из функций менструального цикла. В течение фолликулярной фазы, например, импульсная частота освобождения ЛГ находится в диапазоне 60–120 в минуту. В течение лютеиновой фазы данная частота прогрессивно замедляется. Наибольшие интервалы между секреторными импульсами ЛГ наблюдаются незадолго до лютеиновой регрессии. Существует связь между концентрацией прогестерона в сыворотке крови и замедлением частоты секреторных импульсов ЛГ. С началом падения уровня прогестерона, примерно с 23 дня цикла, т.е. одновременно с началом лизиса желтого тела, частота импульсов секреции ЛГ прогрессивно растет.
Еще раз: люлиберин контролирует синтез и освобождение ФСГ и ЛГ. Циклические вариации соотношения ФСГ/ЛГ являются следствием различий чувствительности гипофиза к люлиберину, это определяется половыми стероидами и фолликулярным ингибином.
Гонадотропины ФСГ и ЛГ являются гормонами второго порядка. В органе-мишени, яичниках, их активность проявляется двояко: стимуляция роста фолликулов и стимуляция секреции половых стероидов. Механизмом «короткой» обратной связи ФСГ и ЛГ контролируют свою собственную секрецию. Яичниковые половые стероиды, в свою очередь, оказывают модулирующий эффект на гормональную систему гипоталамус-гипофиз-яичники посредством длинной связи. Таким образом, они вносят вклад в синхронизацию гормональных профилей на протяжении менструального цикла.
Эстрогены и прогестерон имеют двойную функцию: они могут выступать и как ингибиторы и как стимуляторы. Например, в конце фолликулярной фазы эстрадиол стимулирует синтез, везикулярное накопление и освобождение ЛГ, по всей видимости, усиливает освобождение ЛГ и ФСГ, вызванное эстрадиолом. Позже, во второй половине цикла, после созревания желтого тела, прогестерон начинает оказывать ингибиторное воздействие.
Молекулярно-биологические аспекты стероид-опосредованной обратной связи являются областью, полной неразрешенных проблем. После того, как в гипоталамусе были обнаружены рецепторы половых стероидов, появилась концепция, в соответствии с которой в основе данного механизма лежит регуляция синтеза нейротрансмиттеров, которые косвенно воздействуют на освобождение люлиберина. Более того, предполагается, что половые стероиды активируют люлиберин-разрушающие пептидазы.
Помимо этого, половые стероиды и фолликулярный ингибин воздействует на гипофизарно-яичниковую систему, селективно ингибируя секрецию ФСГ.
Необходимы дальнейшие исследования с целью выяснения модулирующего влияния СССГ и КСГ, связывающих половые стероиды, на регуляторную связь, существующую между гипоталамусом, гипофизом и яичниками. То же относится к метаболической способности печени и накопительным и метаболическим свойствам периферических органов-мишеней половых стероидов.
4. Овариальный цикл и регуляция биосинтеза половых стероидов в яичниках
Из 7 миллионов оогоний, примордиально присутствующих в женском организме, примерно 300–400 за период половой зрелости женщины, развиваются от стадии примордиального фолликула до полностью зрелой яйцеклетки. Примордиальный фолликул состоит из ооцита и максимум 10 гранулезных клеток с общим размером 0,1 мм. Нижеследующие стадии развития фолликула называются: стадия первичного, вторичного и третичного фолликула. Третичный фолликул в преовуляторную стадию содержит примерно 50–60 миллионов гранулезных клеток, заполненную жидкостью фолликулярную полость, называемую антрум, а также слой клеток оболочки, охватывающей гранулезные клетки.
Созревшая и готовая к овуляции яйцеклетка имеет диаметр примерно 20 мм.
В течение овариального цикла, как правило, только один примордиальный фолликул развивается до стадии полного созревания. По мнению многих исследователей, главной причиной подобного состояния вещей является регуляторная роль гормонального фона. Большинство неселективно развивающихся примордиальных фолликулов претерпевают атрезию. Селективный стимул, определяющий какой именно фолликул должен достигнуть зрелости, по всей видимости, берет свое начало в лютеиновой фазе предыдущего менструального цикла в форме гормонального сигнала. Подъем концентрации ФСГ, наблюдаемый в конце цикла одновременно с падением уровня прогестерона, вероятно, является ключевым инструментом выбора очередного примордиального фолликула и сенсибилизации его к дальнейшим гормональным импульсам.
Секреция эстрадиола повышается с началом созревания фолликула. Вслед за этим запускается нижеследующие механизмы: эстрадиол совместно с ФСГ индуцирует рецепторы, расположенные на поверхности гранулезных клеток. Результатом этого становится рост связывающей способности, что ведет к повышению чувствительности фолликулярного аппарата к ФСГ, вызывая тем самым дополнительный рост. Далее ФСГ активирует ароматазу, присутствующую в гранулезных клетках, тем самым запуская процесс превращения андрогенов в эстрадиол. На этой стадии эволюции созревающий фолликул, содержащий фолликулярную жидкость, богат ФСГ и эстрадиолом. Концентрация гормонов в фолликулярной жидкости является необходимым и достаточным для полноценного роста фолликула и его созревания, несмотря на то, что уровень эстрадиола, нарастающий вплоть до конца фолликулярной фазы, вызывает прогрессивную блокаду гипофизарной секреции ФСГ. Остальные фолликулы, достигшие только ранней стадии эволюции, лишаются ФСГ-стимуляции и погибают.
От начала до середины фолликулярной фазы гранулезные клетки практически лишены специфических рецепторов к ЛГ. Таким образом, эффект ЛГ на этой стадии менструального цикла ограничивается воздействием только на клетки внутренней оболочки стенки фолликула. Под действием ЛГ из эфиров холестерина образуются андрогены, которые транспортируются в гранулезные клетки в качестве предшественников эстрадиола.
Под действием ФСГ, к концу первой половины цикла, происходит усиленная индукция рецепторов ЛГ, расположенных на поверхности гранулезных клеток.
Решающее значение для процесса нормального созревания фолликула имеет пропорция стимулированных ЛГ андрогенов и стимулированного ФСГ эстрадиола. Избыточное количество андрогенов ведет к атрезии, и только сбалансированное доминорование эстрогенной стимуляции позволяет фолликулу полностью созреть.
Массированный выброс ЛГ, основанный на преовуляторном пике, вызывает лютеинизацию гранулезных клеток и переводит биосинтез стероидов на продукцию прогестерона. Одновременно, примерно 28–36 часов спустя массированного выброса ЛГ, инициируется овуляция. В дополнение к синтезу прогестерона, желтое тело также секретирует эстрадиол и андрогены.
Продолжительность синтеза прогестерона, равно как и его высвобождение на протяжении лютеиновой фазы, находятся в прямой зависимости от количества рецепторов к ЛГ, максимальное число которых наблюдается на 22 и 24 дни цикла. После начала менструального кровотечения ЛГ-рецепторы в желтом теле не определяются. В регуляторный механизм также вовлекается и ингибитор связывания ЛГ; присутствующий в клетках желтого тела и фолликулярной жидкости.
Не вызывает сомнений, что полноценное функционирование желтого тела может иметь место только в случае оптимальной гормональной стимуляции преовуляторного доминантного фолликула. Концентрация рецепторов к ЛГ является наиболее важным показателем нормального развития желтого тела, однако, поскольку индукция рецепторов ЛГ опосредуется ФСГ, транзиторное подавление ФСГ в течение фолликулярной фазы цикла может автоматически привести к снижению уровней эстрадиола и прогестерона, равно как и к редукции клеточной массы желтого тела. Применительно к клинической практике, главным выводом из вышесказанного может стать то, что лечение недостаточности желтого тела должно проводиться в течение фолликулярной фазы цикла, нежели чем заместительно в течение лютеиновой фазы.
Овуляция, представляющая собою выброс cumulus oophorus, провоцируется сочетанием повышения внутрифолликулярного давления, простагландин-опосредованной активации коллагеназ с последующей частичной деструкцией фиброзных структур стенки фолликула, а также сократительными стимулами.
Гормональные регуляторные системы в женском организме
Информация о работе «Гормональные регуляторные системы в женском организме»
Раздел: Медицина, здоровье Количество знаков с пробелами: 14118 Количество таблиц: 0 Количество изображений: 14
Похожие работы
Физиология эндокринной системы
68349
0
0
… , названные общим адаптационным синдромом (Г.Селье). В развитии адаптационного синдрома основную роль играет гипофизарно-надпочечниковая система. Поджелудочная железа Поджелудочная железа относится к железам со смешанной функцией. Эндокринная функция осуществляется за счет продукции гормонов панкреатическими островками (островками Лангерганса). Островки расположены преимущественно в хвостовой …
Состояние иммунной системы у подростков
68852
0
0
… приспособительных реакций у подростков очень важно как в аспекте изучения межсистемных связей в организме, так и в чисто прикладных целях. Это определяется необходимостью прогнозировать состояние иммунной реактивности подростка, выбора оптимальных условий для вакцинации, адекватной терапии заболеваний. В последние годы большое внимание уделяется циркадному, инфрадианному и годичному биоритмам. …
Особенности организма и адаптации к физическим нагрузкам детей среднего и старшего школьного возраста
88437
5
8
… и старшего школьного возраста происходят значительные изменения в росте, в функционировании всех органов и систем. 3. Физиологические особенности адаптации детей среднего и старшего школьного возраста к физическим нагрузкам Период среднего и старшего школьного возраста имеет свои специфические механизмы и закономерности адаптации нагрузкам, связанные с возрастными особенностями развития …
Эндокринная система животных и человека
27269
1
0
… в животноводстве в целях увеличения поголовья скота и повышения его продуктивности, а также ветеринарии и медицине для лечения различных заболеваний эндокринной системы. подробно рассмотреть проблему йоддефицитных заболеваний человека и животных в России, в частности в Оренбургской области, причины и пути решения проблемы, основные подходы к прогнозированию, диагностике и лечению йоддефицитных …
↑ Несахарный диабет
Различают гипоталамическую и почечную формы
несахарного диабета. Гипоталамический несахарный диабет вызывается недостатком продукции антидиуретического гормона. Он может быть самостоятельным заболеванием или одним из проявлений некоторых эндокринных и неэндокринных заболеваний; чаще возникает в возрасте от 18 до 25 лет.
Почечный несахарный диабет
наблюдается только у лиц мужского пола. Заболевание генетически детерминировано, наследуется по рецессивному, связанному с полом типу.
Несахарный диабет наиболее часто вызывается нейротропными вирусными инфекциями
(грипп и др.)» может быть связан и с другими острыми и хроническими заболеваниями (коклюш, скарлатина, брюшной тиф, возвратный тиф, сепсис, туберкулез, сифилис), а также с черепно-мозговой травмой, опухолями гипофиза и гипоталамуса. Это заболевание может сочетаться и с другой эндокринной патологией (адипозогенитальная дистрофия, акромегалия и гигантизм, гипофизарный нанизм, синдром Симмондса, болезнь Иценко—Кушинга).
Недостаток антидиуретического гормона
может быть абсолютным, при повреждении супраоптического и паравентрикулярного ядра гипоталамуса, а также и гипоталамо-гипофизарного тракта, по волокнам которого нейросекрет поступает в заднюю долю гипофиза, и относительным, обусловленным избыточностью его разрушения на периферии.
Несахарный диабет также может развиться при врожденной патологии рецепторов канальцев почек
.
Недостаток антидиуретического гормона вызывает уменьшение реабсорбции воды
канальцами почек и повышенный диурез. Наступает обезвоживание организма, что сопровождается раздражением соответствующего центра гипоталамуса, в результате чего появляется сильная жажда.
Несахарный диабет наиболее часто возникает внезапно, реже развивается постепенно. Больные предъявляют жалобы
на постоянную жажду и частое обильное выделение мочи, понижение аппетита, головную боль, слабость и др.
Может наступить расширение желудка из-за приема большого количества жидкости, а также опущение его; иногда развивается гастрит, колит.
У женщин в ряде случаев отмечается нарушение менструального цикла вплоть до аменореи, наклонность к самопроизвольным абортам. У мужчин отмечаются снижение либидо п импотенция. У детей наблюдается задержка роста и полового развития, ночное недержание мочи.
Изменения органа зрения
при несахарном диабете в основном наблюдаются в тех случаях, когда это заболевание развивается в результате поражения гипоталамо-гипофизарной области опухолью, воспалительным процессом. Если имеет место сдавление опухолью или другим образованием области перекреста зрительных нервов, то развивается
хиазмальный синдром
, а если повышение внутричерепного давления, то возникает
застойный диск зрительного нерва
. Возможно повышение внутриглазного давления.
При несахарном диабете описаны и другие изменения органа зрения
. Иногда наблюдаются жалобы на «сухость» глаз, быструю утомляемость при чтении. Отмечено значительное понижение чувствительности роговой оболочки, вялость зрачковых реакций.
↑ Гипергидропексический синдром (синдром Пархона)
Данное заболевание, встречающееся преимущественно у мужчин, обусловлено избыточной продукцией антидиуретического гормона
, при этом в организме периодически задерживается жидкость, возникает водная интоксикация, олигурия с высокой относительной плотностью мочи (1,020—1,030).
Больные с гипергидропектическим синдромом жалуются
на головную боль, уменьшенное количество выделяемой мочи. У больных отмечается сухая и бледная кожа тела, равномерное ожирение, часто возникают отеки на различных участках тела. У женщин может развиться аменорея, у мужчин отмечается понижение половой функции, импотенция.
Считают, что в возникновении синдрома Пархона
имеют известное значение психические травмы, токсико-инфекционные воздействия и аллергические факторы.
Из глазных симптомов отмечают
сужение артерий сетчатой оболочки, что связывают с вазопрессорным действием ангидиуретического гормона. Однако общее артериальное давление у больных с данным синдромом не повышено, что имеет определенное диагностическое значение.
↑ Синдром Лоренса—Муна—Барде—Бидля
Это заболевание, как и адипозогенитальная дистрофия, связано с поражением гипоталамо-гипофизарной системы
.
Клинические проявления
синдрома Лоренса—Муна—Барде—Бидля имеют большое сходство с таковыми при адипозо-генитальной дистрофии: ожирение, гипоплазия половых органов, снижение половой функции, слабое развитие вторичных половых признаков.
Кроме указанных симптомов, отмечаются нарушение
процесса роста, деформация черепа, полидактилия, умственная отсталость. Характерна мышечная слабость, сонливость, повышенный аппетит и жажда.
Существенное место в клинике заболевания занимают глазные симптомы
: косоглазие, нистагм, близорукость, пигментная дистрофия сетчатой оболочки.
Больные с пигментной дистрофией сетчатой оболочки
жалуются на понижение зрения и затруднение ориентировки в сумерках. При офтальмоскопическом исследовании глазного дна на его периферия определяются характерные пигментные очажки, по форме напоминающие костные тельца (рис. 42).
Рис. 42.
Пигментная дистрофия сетчатки.
Постепенно количество их увеличивается, они распространяются к центру, сосуды сетчатой оболочки суживаются. Другие участки глазного дна обесцвечиваются, иногда настолько сильно, что просвечивает собственно сосудистая оболочка. Диск зрительного нерва становится желтовато-белым, атрофичным.
Центральное зрение
длительное время остается высоким. Поле зрения концентрически суживается, причем на крайней периферии (в пределах 10°) оно сохраняется. По мере прогрессирования процесса наблюдается дальнейшее сужение поля зрения, вплоть до трубчатого. В далеко зашедшей стадии иногда наблюдаются осложнения:
катаракта, глаукома
. Могут возникнуть и изменения в области желтого пятна.
Гипоталамо-гипофизарная дисфункция
Причинами дисфункции гипоталамо-гипофизарной системы могут быть физический или психический стресс, инфекционные заболевания (менингит, энцефалит), заболевания носоглотки (тонзиллит, гайморит), травмы, недосыпание,недостаточное содержание витаминов в организме женщины,голодание. В результате чего нарушается выработка гормонов.
Гипоталамо-гипофизарной дисфункцией страдают больные с расстройствами менструального цикла: недостаточность лютеиновой фазы, ановуляторные циклы (отсутствие овуляции) или аменорея. Отмечается повышенная секреция эстрогенов и высокий уровень пролактина и гонадотропина в крови (гормонов, синтезирующихся в гипоталамусе). Недостаточное количество ФСГ приводит к отсутствию роста фолликулов, ановуляции, и как следствие, к бесплодию.
К этой же группе можно отнести женщин с повышенным уровнем выработки яичниками андрогенов (гормонов, отвечающих за мужские половые признаки). Постоянно высокий уровень андрогенов приводит к подавлению овуляции и может вызвать гирсутизм (повышенное оволосение), угревую сыпь (акне), ановуляцию, отсутствие менструаций.
У женщин с гипоталамо-гипофизарной дисфункцией лечение зависит от уровня гормонов в крови. При наличии высокого уровня пролактина в крови перед назначением гормональной терапии проводится курс лечения, направленного на снижение выработки пролактина. На фоне проводимой гормональной терапии женщине проводят также стимуляцию овуляции определенными препаратами, что зачастую дает возможность зачать ребенка.
↑ Гипоталамо-гипофизарная кахексия (синдром Симмондса) и послеродовой гипопитуаризм (синдром Шиена)
Гипоталамо-гипофизарная кахексия
(синдром Симмондса) развивается в результате деструктивных изменений в передней доле гипофиза и в гипоталамусе. Это приводит к недостаточности аденогипофиза и прогрессирующему истощению. Заболевание наиболее часто поражает женщин в возрасте 30—40 лет и обусловлено поражением гипоталамо-гипофизарной области опухолями, а также острым или хроническим инфекционным заболеванием (грипп, тифы, туберкулез, сифилис и др.), а также травмой черепа, сопровождающейся кровоизлиянием в переднюю долю гипофиза. Сипдром Симмондса может возникнуть и после операцпп — гииофиз-эктомии.
В связи с указанными поражениями выпадает функция тройных гормонов аденогипофиза и как следствие снижается функция периферических желез внутренней секреции, главным образом щитовидной железы, половых желез и корковой части надпочечников.
Больные предъявляют жалобы
на слабость, потерю аппетита, головную боль, сонливость, зябкость, запоры, чередующиеся с поносами, понижение либидо, нарушение менструального цикла.
Характерны признаки
преждевременного старения, резкое истощение, слабая выраженность подкожного жирового слоя, бледность и атрофия кожи, выпадение волос, атрофия нижней челюсти, кариес зубов и их выпадение. Отмечаются брадикардия, гипотония, атония и птоз кишечника, нарушение функции печени. Возникают выраженные изменения в нервно-психической сфере: вялость, депрессия, потеря памяти и др. По мере прогрессирования процесса развиваются симптомы, наблюдающиеся при шизофрении.
При синдроме Симмондса встречаются различные симптомы и со стороны органа зрения
. Больные иногда предъявляют жалобы на понижение зрения, быструю утомляемость при чтении. В ряде случаев отмечается выпадение волос в области бровей, ресницу отек век, сужение глазных щелей, атрофия подкожной и глазничной клетчатки, мышц, западение глазных яблок. Иногда наблюдаются отек конъюнктивы век и глазного яблока, понижение чувствительности роговой оболочки, вялые зрачковые реакции, развитие катаракты.
Изменения органа зрения обусловлены
в основном поражением аденогипофиза опухолью или другими патологическими процессами. Наиболее часто бывает хиазмальный синдром (битемпоральная гемианопсия или битемпоральное сужение поля зрения), позднее развивается первичная атрофия диска зрительного нерва. Если рост опухоли сопровождается повышением внутричерепного давления, может развиться застойный диск зрительного нерва. Естественно, что все указанные изменения сопровождаются снижением зрения.
Послеродовой гипопитуаризм
(синдром Шиена) по своей клинической картине имеет сходство с синдромом Симмондса, но выражен в меньшей степени. Заболевание развивается медленно, имеет хроническое течение; резкого истощения не наблюдается. Часто отмечаются симптомы недостаточности щитовидной железы, сопровождающиеся ее пастозностыо, иногда отек лица, нижних конечностей.
Изменения психики при синдроме Шиена выражены слабо и связаны с гипотиреозом
.
Считают, что послеродовой гипопитуаризм
обусловлен спазмом сосудов аденогипофиза, наступающим при родовых кровотечениях.
Изменения органа зрения
при синдроме Шиена аналогичны таковым при синдроме Симмондса, но бывают выражены в меньшей степени.
Диагностика гипоталамо — гипофизарной дисфункции
Для диагностики нарушений в гипоталамо-гипофизарной-яичниковой системе необходим весь спектр клинико-лабораторных, биохимических исследований крови, исследований на гормоны, рентгенологический снимок черепа (области турецкого седла, где находится гипофиз). Информативным является измерение базальной температуры. В период овуляции отмечается увеличение ректальной температуры в среднем на 1 °С. При недостаточности лютеиновой фазы отмечается укорочение второй фазы цикла, разница температуры в обе фазы цикла составляет менее 0,6 °С.
Проводится ультразвуковое сканирование роста фолликулов и толщины эндометрия в течение всего менструального цикла.
Проводится биопсия эндометрия за 2–3 дня до начала менструации, позволяющая определить функциональные возможности эндометрия, лапароскопия.
Информативным методом исследования гипофиза является компьютерная томография (КТ). Рентгеновское КТ-исследование головы позволяет выявить изменения плотности гипофиза, дифференцировать микро- и макроаденомы, «пустое» седло и кисты от нормальной ткани гипофиза.
Для диагностики новообразований гипоталамо-гипофизарной области применяется МРТ-исследование. Нормальный гипофиз на МРТ имеет очертания эллипса. МРТ позволяет различить стебель гипофиза, малейшие изменения структуры гипофиза, отдельные кисты, кистозную опухоль, кровоизлияния, кистозное перерождение гипофиза. Преимущество МРТ — исследования в отсутствии рентгеновского облучения, что дает возможность многократно проводить обследования больного в динамике.
↑ Синдром персистирующей лактации и аменореи (Чиари—Фромеля)
Синдром Чиари—Фромеля
возникает у женщин и девушек в результате поражения гипоталамуса с последующим развитием эндокринных расстройств. Часто причиной заболевания является хромофобная аденома гипофиза, опухоль гипоталамуса. В связи с этим пролактин-рилизинг — ингибирующий фактор перестает оказывать тормозящее влияние на продукцию пролактина, что ведет к непрекращающейся лактации.
Больные с данным синдромом жалуются
на головную боль, нарушение менструального цикла, выделение молока из молочных желез, причем это не связано с беременностью и кормлением ребенка. В одних случаях отмечается истощение, в других, наоборот, избыточное отложение жира. Наблюдается гипертрихоз.
Глазные симптомы обусловлены в основном опухолью гипофиз
а, которая оказывает давление на перекрест зрительных нервов. Это вызывает битемпоральное сужение поля зрения, битемпоральную гемианопсию. В дальнейшем развивается нисходящая атрофия зрительных нервов.
Изменения органа зрения
наблюдаются не во всех случаях, у ряда больных процесс не прогрессирует в течение длительного времени и синдром Чиари—Фромеля проявляется только персистирующей лактацией и нарушением менструального цикла, аменореей.
Заболевания гипоталамо-гипофизарной системы
Как уже стало понятно, патология работы данной системы связана с нарушениями нормальной деятельности одного из ее отделов – гипоталамуса, передней и задней части гипофиза.
Любое изменение гормонального баланса в организме приводит к серьезным последствиям в организме. Особенно когда ошибки допускает «композитор» или «дирижер».
Кроме гормональных сбоев, причинами патологий в системе гипоталамус-гипофиз могут быть онкологические новообразования и травмы, которые затрагивают данные области. Все заболевания, так или иначе связанные с этой регуляторной системой перечислить невозможно. Мы остановимся на самых значительных патологиях и дадим их краткую характеристику.
↑ Болезнь и синдром Иценко—Кушинга
В 1932 г. Н. Cushing детально описал клиническую картину заболевания, связанного с наличием базофильной аденомы гипофиза
. Но еще в 1924 г. Н. М. Иценко сообщил о сходной картине заболевания, при котором установлены изменения в межуточном мозге. В связи с этим было предложено называть описанное этими авторами патологическое состояние болезнью Иценко—Кушинга.
Исходя из современных представлений о единой системе гипоталамус—гипофиз-кора надпочечников, многие авторы называют болезнью Иценко—Кушинга патологический процесс, при котором первично поражаются гипоталамус
и другие отделы центральной нервной системы, регулирующей функцию гипоталамуса, гипофиз (аденома гипофиза), а синдром Иценко—Кушинга — патологический процесс, при котором первично поражаются надпочечники [Гпнчерман Е. 3., 1971; Васкжова Е. А. и др., 1975, и др.].
Синдром Иценко—Кушинга может быть также обусловлен эктопированными опухолями
, продуцирующими АКТГ-подобные вещества, и гиперкортицизмом, связанным с лечением кортикостероидами различных заболеваний.
Гиперкортицизм
является основным проявлением как болезни Иценко—Кушинга, так и синдрома Иценко—Кушинга. В клинических проявлениях болезни Иценко—Кушинга и синдрома Иценко—Кушинга много общих симптомов.
Болезнь и синдром Иценко—Кушинга у женщин наблюдается в 5 раз чаще, чем у мужчин. Заболеванию подвержены лица в возрасте от 20 до 40 лет. Уже в раннем периоде больные жалуются
на слабость, что, вероятно, связано с усиленным катаболизмом, обусловленным повышенной продукцией кортизола, а также с гипокалиемией. Довольно часты жалобы на головную боль, боль в области сердца, учащенное сердцебиение, нередки — на боли в области позвоночника, ребер. Женщин беспокоят нарушения менструального цикла, бесплодие, мужчин — ослабление полового влечения и половой функции.
Жалобы на изменение внешнего вида
(ожирение, окраска кожи) предъявляются при уже развившемся процессе. Принято считать, что гиперкортицизмом обусловлены такие проявления заболевания, как остеопороз, стероидный диабет, гипокалиемия, атрофия мышц, характерное ожирение, матронизм, трофические изменения кожи. Головную боль, головокружение, зрительные расстройства и расстройства слуха, сонливость, бессонницу, нарушение вестибулярных функций, ночное чувство голода, психическую депрессию рассматривают как гипоталамические и общемозговые симптомы.
Естественно, что это деление условно, например артериальная гипертония может иметь центральное происхождение и может быть связана с гиперкортицизмом, а также со вторичным нарушением функции почек.
При болезни и синдроме Иценко—Кушинга больные имеют характерный вид
: лицо становится круглым, лунообразным. Наблюдается ожирение шеи, надключичных областей, грудных желез, живота, спины (в области верхних грудных позвонков). Признаков ожирения конечностей не отмечается. Кожа лица становится багрово-цианотичной, появляется мраморный рисунок на коже плеч, голеней, бедер, весьма характерны стрии. Часто возникают угри, фурункулы. У женщин наблюдается избыточное оволосение.
Часто отмечается атрофия мышечной ткани
, вызванная нарушением белкового обмена (обусловленным катаболическим действием глюкокортикоидов, торможением сиптеза белка). Очень часто наблюдается остеопороз, нередко приводящий к переломам костей. Остеопороз, возникающий, как правило, в позднем периоде заболевания, обусловлен катаболическим действием глюкокортикоидов на костную ткань.
Наиболее ранним и частым признаком болезни и синдрома Иценко—Кушинга является артериальная гипертония
(рис. 43).
Рис. 43.
Гипертонические изменения глазного дна у больного с синдромом Иценко — Кушинга.
Артериальное давление
может достигать высокого уровня (систолическое 250 мм рт. ст., диастолическое 150 мм рт. ст.). Чем тяжелее форма заболевания, тем выраженнее артериальная гипертония. При этом могут развиться явления сердечно-сосудистой недостаточности.
Отмечаются также свойственные артериальной гипертонии изменения функции почек
. В патогенезе гипертонического синдрома наряду с нарушением центральных механизмов регуляции сосудистого тонуса имеет значение гиперсекреция минералокортикоидных гормонов — альдостерона, кортикостерона. Нарушения обмена электролитов, приводящие к гипокалиемии и гипернатриемии, могут способствовать появлению отеков.
Одним из ранних признаков болезни и синдрома Иценко—Кушинга является расстройство функций половых желез
. У женщин это проявляется в нарушении менструального цикла, вплоть до аменореи, нарушении детородной функции, гипертрихозе, гирсутизме.
При болезни и синдроме Иценко—Кушинга нередко нарушается толерантность к глюкоз
е и развивается скрытый или явный диабет. Особенностями течения легкой или средней тяжести сахарного диабета при этих заболеваниях являются редкостью кетоацидоза, частая глюкозурия при невысокой гликемии (несоответствие между уровнем гликемии и глюкозурии)
При болезни Иценко—Кушинга примерно у 10% больных наблюдается гиперпигментация кожи
на шее, локтях, животе, обусловленная повышенной секрецией адренокортикотропного и меланоцитостимулирующего гормонов. При синдроме Иценко—Кушинга гиперпигментация кожи отсутствует.
Таким образом, болезнь Иценко—Кушинга можно отнести к нейроэндокринным формам
гипоталамического синдрома, к ним же можно отнести и так называемый юношеский гнперкортицизм. Последний отличается от типичной болезни Иценко—Кушинга тем, что у лиц юношеского возраста с этим поражением рост более высокий, чем у их сверстников, что обусловлено избыточной продукцией соматотропного гормона наряду с адренокортикотропным гормоном.
Кроме типичной формы болезни Иценко—Кушинга, наблюдается так называемая стертая форма болезни
, когда на фоне кушингоидного изменения внешности больного отсутствуют характерные для болезни Иценко—Кушинга симптомы: остеопороз, артериальная гипертония, явное нарушение углеводного обмена [Васюкова Е. А. и др., 1975].
Синдром Иценко—Кушинга
, вызванный опухолями вненадпочечниковой локализации (бронхи, поджелудочная железа, средостение и др.) отмечается быстрым прогрессированием и значительной выраженностью всех симптомов заболевания.
В настоящее время значительно усовершенствованы методы диагностики
болезни Иценко—Кушинга и синдрома Иценко—Кушинга, что обеспечивает возможность дифференциальной диагностики между ними. К этим методам относятся определение скорости секреции и исследование содержания кортикостероидов в крови и моче. При болезни Иценко—Кушинга в значительной мере повышается секреция кортизола при относительно незначительном повышении секреции других кортикостероидов; при доброкачественных опухолях коры надпочечников продукция кортикостероидов и содержание их в крови и моче мало отличаются от соответствующих показателей при болезни Иценко—Кушинга, а при злокачественных опухолях коры надпочечников отмечается значительное увеличение секреции 11-дезоксикортизола и кортикостерона.
Известное значение для дифференциальной диагностики болезни Иценко—Кушинга и синдрома Иценко—Кушинга имеют функциональные тесты. Большое распространение получили пробы с метапирином и дексаметаэоном
.
В диагностике болезни и синдрома Иценко—Кушинга рентгенологическое исследование
играет незначительную роль. Базофильные аденомы гипофиза, которые могут вызвать болезнь Иценко—Кушинга, имеют небольшие размеры и рентгенологически не выявляются (в силу этого отсутствуют и глазные симптомы, свойственные опухолям гипофиза). Опухоли коры надпочечников, вызывающие синдром Иценко—Кушинга, рентгенологически выявляются лишь тогда, когда они достигают больших размеров, а в большинстве случаев они не определяются.
При болезни и синдроме Иценко—Кушинга возникают различные глазные симптомы
. В связи с артериальной гипертонией наиболее часто выявляется ангиопатия сетчатой оболочки, которая исчезает при нормализации артериального давления; реже развивается гипертонический ангиосклероз сетчатой оболочки и еще реже гипертоническая ретинопатия. Преимущественное возникновение небольших изменений сетчатой оболочки (ангиопатия), по- видимому, обусловлено тем, что и болезнь, и синдром Иценко— Кушинга развиваются в молодом возрасте, когда внутриглазная сосудистая система обладает высокой устойчивостью к повреждающим факторам [Марголис М. Г., 1973].
При болезни и синдроме Иценко—Кушинга определяются также нарушения регуляции внутриглазного давления
, обычно по типу транзиторной симптоматической гипертензии. Повышение офтальмотонуса может быть и стойким, с развитием симптомов глаукомы. Имеются исследования, свидетельствующие о том, что первичная глаукома может быть следствием гиперкортшщзма.
При болезни Иценко—Кушинга иногда может развиться экзофтальм
, что связывадот с повышенной гормональной функцией передней доли гипофиза, из которой выделен специальный экзофтальмический фактор.
При болезни Иценко—Кушинга могут быть симптомы, вызванные поражением базально-диэнцефальных отделов мозга
: чувство выпирания глазных яблок, боль в области надбровных дуг и за глазными яблоками. При воспалительных процессах на основании мозга могут развиться изменения в зрительных нервах; иногда возникают птоз верхнего века, анизокорпя, паралич взора вверх, что, по-видимому, обусловлено поражением четверохолмия и ядер глазодвигательных нервов [Гинчерман Е. 3., и др., 1969].