Головной мозг — самый сложный орган человеческого тела, его строению и функционированию посвящены сотни научных трудов.
Работа всех без исключения органов контролируется мозгом. Ни одно действие (сознательное или бессознательное) не происходит без его участия.
Чтобы выполнять такой большой объем работы, головной мозг должен представлять собой хорошо отлаженный механизм, в котором каждая деталь на своем месте и выполняет конкретную функцию.
Помимо всем известных больших полушарий, головной мозг включает: мозжечок, гипофиз, гипоталамус, мозолистое тело и продолговатый мозг. Ниже речь пойдет о мозолистом теле и его месте в работе нервной системы.
Что такое мозолистое тело
Мозолистое тело головного мозга (МТ), или большая комиссура, как его называют врачи, представляет собой десятки миллионов нервных окончаний. Это плотная белесая субстанция, покрытая тонким слоем серого вещества.
МТ, наравне с двумя другими спайками, является связующим звеном между полушариями человеческого мозга. Оно обеспечивает взаимосвязь и передачу информации между отдельными сегментами.
Анатомия мозолистого тела
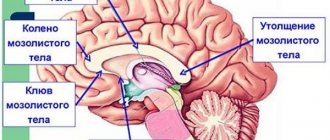
Комиссура продолговатая, шириной 2 — 4 сантиметра, ее длина зависит от возраста и гендерной принадлежности, но не превышает 10 сантиметров. Состоит из нескольких отделов.
Валик мозолистого тела — утолщение в задней части. Средний отдел — ствол. Основная часть, составляет 2/3 всей длины спайки.
Передний — колено, которое оканчивается тонким клювом.
Строение МТ таково, что оно лежит в глубине продольной борозды и соединяет только полушария, не затрагивая остальные отделы головного мозга.
Функции органа
Долгое время с момента обнаружения ученые не могли понять, какие конкретно функции выполняет мозолистое тело. Изначально предполагалось, что в нем кроется очаг эпилептиформной активности.
Пациентам с эпилепсией хирурги рассекали его, чтобы убрать приступы. Припадки проходили, но поведение людей менялось. Так, пациент с рассеченным мозолистым телом правой рукой обнимал жену, а левой отталкивал ее от себя.
И только эксперименты на животных, а впоследствии с участием добровольца внесли ясность:
- Очевидная функция — соединение правого и левого полушария физически, поскольку мозолистое тело располагается в глубине продольной щели между полушариями. Нервные волокна соединяют как симметричные отделы разных полушарий, так и несимметричные, а также разные отделы одного полушария.
- Информационная связь между полушариями. Волокна нейронов (белое вещество) веером расходятся во всех направлениях, передавая информацию, полученную разными долями полушарий.
- Координация работы полушарий. МТ обеспечивает не только обмен полученной информацией между левым полушарием и правым, оно также отвечает за анализ этой информации и адекватную реакцию.
Синдромы поражения мозолистого тела.
Мозолистое тело объединяет передние (лобные), средние (височные, теменные) и задние (затылочные) отделы больших полушарий и соответственно подразделяется на передние, средние и задние отделы.
С 60-х годов XX века, после того как в ряде стран с целью лечения эпилепсии стала применяться операция по перерезанию комиссур. После такой операции
возникает целый комплекс новых, ранее неизвестных симптомов, которые были обозначены как синдром «расщепленного мозга». Причина — ухудшение или прекращение нормального взаимодействия больших полушарий, что можно расценивать в качестве самостоятельного фактора (или факторов).
Синдром «расщепленного мозга», согласно описаниям, состоит из целого ряда симптомов. Эти симптомы различны на разных стадиях послеоперационного состояния.
1. На первой стадии (непосредственно после операции) у больных наблюдаются выраженные нарушения памяти, иногда спутанность сознания, но позже эти симптомы исчезают (или существенно уменьшаются и становятся почти незаметными при общем наблюдении за больными) и на первый план выступают другие. К ним относятся четко выраженные нарушения координационных движений, в которых участвуют обе конечности (например, печатание на машинке, езда на велосипеде и др.). В то же время эти движения не нарушаются, если больной выполняет их одной рукой.
2. речевые симптомы: затруднения в назывании предметов, предъявляющихся в левые половины полей зрения (когда зрительная информация попадает в правое полушарие). Опыты показали, что больные при этом узнают показанные предметы (могут выбрать их из тех, которые изображены на картинках), но не могут их назвать. Этот симптом был назван «аномией». Больные не могут прочесть слово, предъявленное в правое полушарие, хотя как будто понимают его общий смысл, так как выбирают нужный предмет (или предметы этой же категории).
3. Особую группу симптомов составляют нарушения, названные «дископией—дизграфией»: больные с «рассеченным мозгом» не могут писать и рисовать правой и левой рукой, как это делает здоровый человек (хотя лучше — ведущей рукой): одной рукой они могут только рисовать, а другой — только писать.
Все эти симптомы можно объяснить нарушением механизмов взаимодействия больших полушарий в зрительной и моторной системах. Одновременно у данной категории больных отмечается лучшее узнавание предметов на ощупь левой рукой, чем правой. К сожалению, подробный нейропсихологический анализ больных с полностью «расщепленным мозгом» не проводился, в связи с чем полная картина этого синдрома
неизвестна.
Исследование, которое проводилось на больных, перенесших частичную перерезку мозолистого тела (вследствие операции по поводу аневризмы в передних, средних или задних его отделах), показало, что можно выделить три самостоятельных варианта синдрома «расщепленного мозга», связанных с местом перерезки. При этом нарушения межполушарного взаимодействия выступали лишь в одной модальности и их характер зависел от локализации повреждения волокон мозолистого тела.
1 вариант: при перерезке передних отделов мозолистого тела нарушения взаимодействия полушарий проявлялись преимущественно в моторной сфере;
2 вариант: при перерезке средних отделов нарушения взаимодействия проявлялись преимущественно в тактильной сфере;
3 вариант: при перерезке задних отделов нарушения взаимодействия проявлялись преимущественно в зрительной системе.
Проявлением нарушения межполушарного взаимодействия в средне-задних отделах мозолистого тела была тактильная аномия в виде нарушения называний предметов при их ощупывании (с закрытыми глазами) левой рукой. При зрительном восприятии тех же предметов и ощупывании их правой рукой их называние было сохранным.
Нарушение межполушарного взаимодействия в тактильной сфере выражалось также в виде трудностей переноса поз с одной руки на другую. В то же время больные лучше опознавали предметы на ощупь левой рукой, чем правой. Нарушение взаимодействия слуховых систем выявлялось методом дихотического прослушивания и выступало в форме снижения продуктивности воспроизведения речевых стимулов с левого уха (по сравнению с нормальными данными), а иногда полной невозможности воспроизведения слов, предъявленных левому уху. Этот симптом наблюдался при повреждении и передних, и средних, и задних отделов мозолистого тела (у правшей).
Нарушение взаимодействия зрительных систем левого и правого полушарий у этой категории больных обнаруживалось в случае предъявления стимулов в левую половину зрительного поля с помощью тахистоскопической методики.Показано, что в условиях
клинического нейропсихологического эксперимента зрительная аномия проявляется при сочетании повреждения задних отделов мозолистого тела и путей, передающих зрительную информацию от правых половин сетчаток обоих глаз (т. е. при правосторонней гомонимной гемианопсии). У этих больных вследствие выпадения правых половин поля зрения и повреждения задних отделов мозолистого тела зрительная информация не поступает в левое полушарие и вербальная оценка стимулов становится невозможной. При повреждении задних отделов мозолистого тела у больных также наблюдаются явления «дископии—дизграфии»: они могут писать только правой рукой, а рисовать только левой, хотя до операции выполняли оба задания обеими руками. Это показывает, что левое (ведущее) полушарие продолжает у этих больных управлять правой рукой, но его управление левой является неполным. Правое полушарие полностью управляет движениями левой руки при ограниченных возможностях управления правой
.
Мозолистое тело у мужчин и у женщин
Ученые пока не пришли к единогласному мнению по поводу взаимосвязи размера мозолистого тела и выполняемых им функций.Сначала американские ученые утверждали, что у женщин МТ шире, чем у мужчин, и это якобы объясняет особенности женской интуиции.
Несколько лет спустя французские ученые опровергли эту теорию и заявили, что мужское мозолистое тело в соотношении с размером головного мозга больше, чем у женщин, да и сам мозг крупнее.
Но одну закономерность им удалось вывести: различная плотность нейронных волокон между сегментами полушарий, отвечающих за речь, является отличительной особенностью слабой половины человечества.
У женщин в работу включены сразу оба полушария, в то время как мозг мужчин задействует одно полушарие в большей степени, чем второе.
История изучения
Первые операции на мозолистом теле врачи делали с целью излечения от эпилепсии. Связь между полушариями нарушалась, и пациенты реально излечивались от эпилептических припадков. С течением времени ученые стали замечать некоторые побочные эффекты у этих больных – менялись их способности, нарушались поведенческие реакции. Экспериментальным путем было выявлено, что, перенеся такую операцию, «правша», например, не мог рисовать правой рукой и писать левой. Были и другие отклонения, например между сознательным поведением и бессознательными реакциями. Один мужчина, перенесший такую операцию, говорил, что любит свою супругу, но при этом правой рукой ее обнимал, а левой отталкивал.
Мозолистое тело прекратили рассекать для излечения от эпилепсии. Для ученых открылся целый пласт деятельности по изучению функций каждого полушария головного мозга. В последние десятилетия активно обсуждается половой диморфизм (различия) в размерах мозолистого тела у мужчин и женщин, а также у людей в целом. Предполагается зависимость его влияния на различия в поведении и способностях.
Пороки развития мозолистого тела и их последствия
Первый триместр — самый важный этап беременности. Именно в этот период закладываются все основные органы, и именно в это время они наиболее уязвимы. Нервная трубка формируется ближе к концу триместра, на 12-13 неделе.
Будущей маме делают УЗИ, и на нем видно, есть ли у новорожденного какие-либо нарушения строения мозга, в том числе и мозолистого тела, ведь они приведут к отставанию в умственном развитии.
Поэтому очень важно следить за здоровьем, вовремя проходить все обследования и принимать витаминные комплексы в период беременности.
Основные пороки развития мозолистого тела:
- Дисгенезия
- Агенезия
- Гипоплазия
Все эти пороки влекут за собой ряд нарушений в работе других органов. Но самое важное — они являются причиной умственной отсталости.
Родители детей с этими пороками говорят о довольно благоприятных прогнозах, если нет сопутствующих заболеваний ЦНС.
Такие дети, конечно, обречены пожизненно принимать медикаменты: ноотропы — улучшающие питание тканей головного мозга, нейролептики — корректирующие поведение, гормональные и противосудорожные препараты.
Наблюдают таких детей неврологи, нейрохирурги. Реабилитацию проводят психологи, дефектологи, логопеды, нейропсихологи, психиатры.
Те 30% вероятности благоприятного исхода, которые врачи дают при подобных пороках, зависят от тяжелого каждодневного труда родителей. Надо заниматься как физическим, так и речевым, психомоторным, психическим развитием.
Не всегда ребенок будет хотеть заниматься. Он может быстро уставать, становиться капризным, рассеянным, даже агрессивным.
Агенезия
Агенезия мозолистого тела у плода — полное или же частичное отсутствие главной комиссуральной спайки между полушариями. Может быть как самостоятельным заболеванием, так и частью других врожденных пороков, например, синдрома Айкарди.
Причины отсутствия мозолистого тела:
- Генетическая аномалия. Хромосомная мутация может быть наследственной (не обязательно в ближайших поколениях, вполне возможно, что прецедент был в 5-6 колене или ранее). Точный диагноз может поставить генетик после обследования.
- Внутриутробная инфекция. Три десятилетия назад появился термин TORCH, который объединяет самые распространенные инфекции, опасные для плода — токсоплазмоз, микоплазмоз, сифилис, краснуха, цитомегаловирус и герпес. К сожалению, они приводят к серьезным порокам развития, выкидышу и смерти новорожденных.
Частичная агенезия мозолистого тела не так опасна. Функции недостающих участков берут на себя соседние сегменты, а также передняя и задняя спайки. Тем не менее она также требует постоянного контроля состояния малыша и медикаментозного лечения.
Обычно отклонение видно на ультразвуковом исследовании, но порой недуг остается незамеченным. В первые несколько месяцев жизни проблема становится очевидной.
Симптомы агенезии мозолистого тела:
- Нарушены функции зрения и слуха. Малыш плохо слышит или же совсем не воспринимает звуки, не фокусирует взгляд на предмете. Это заметно уже в 1,5-2 месяца.
- Размер головы, а соответственно, и головного мозга, меньше нормы. На плановой консультации врач-невролог измеряет сантиметром окружность головы ребенка.
- Нарушения строения костей лицевой части черепа — особенно ярко проявляются в области глаз и носа.
- Различные формы эпилепсии — судороги, замирания, потеря сознания.
- Задержка умственного, психомоторного и речевого развития.
Эти симптомы родители могут заметить сами и обратиться к врачу. Есть несколько признаков, которые можно обнаружить только с помощью обследований:
- опухоли, новообразования, кисты — как на месте мозолистого тела, так и в других органах, чаще всего в желудке и кишечнике;
- спайки и характерные пятна на глазном дне;
- нарушения на электроэнцефалограмме могут появляться только при функциональных пробах, хотя иногда ЭЭГ у таких детей представляет вариант нормы.
Гипоплазия и дисплазия
Представляет собой нарушения в развитии тканей как отдельного участка мозолистого тела, так и всего органа. Вызывается теми же причинами, что и агенезия — хромосомные аномалии, внутриутробные инфекции и неправильный образ жизни будущей мамы.
Курение, употребление алкоголя и наркотиков ведут к неправильному формированию нервной трубки плода.
Дисгенезия МТ не представляет опасности для жизни, но проблемы неизбежны. В первую очередь у таких детей возникают проблемы с устной и письменной речью, восприятием световых сигналов и реакцией на внешние раздражители.
Гипоплазия мозолистого тела головного мозга представляет собой общую недоразвитость МТ. Гипоплазия, как и другие аномалии развития мозолистого тела, может быть самостоятельным заболеванием или бывает сопряжена с другими пороками развития.
Основные признаки:
- непропорциональный череп. Как правило, это бросается в глаза, но отклонения порой могут быть и незначительными;
- структура извилин изменена — они становятся плоскими;
- мышечная дистония. Движения ребенка неуверенные, груднички плохо держат головку, не опираются на ручки. Если в первые месяцы жизни заболевание просмотрели, то в более старшем возрасте отмечается неловкость и неуклюжесть. Дети часто падают, роняют предметы;
- нарушения в работе нервной системы. Порой очень трудно предсказать реакцию больного малыша на тот или иной раздражитель;
- задержка развития. Малыш позже других начинает ходить, с трудом осваивает речь.
Обычно аномалии строения мозга видны на УЗИ во время беременности. Но плохое качество аппаратуры, низкая квалификация врача, специфическое положение плода во время исследования могут затруднить постановку диагноза на ранних этапах.
До двух лет дети с гипоплазией мозолистого тела могут развиваться наравне со сверстниками, и лишь после этого возраста начинают проявляться симптомы.
Выделяют несколько способов определения как гипоплазии, как и дисплазии:
- Магнитно-резонансная томография — позволяет увидеть органические поражения головного мозга и всех его отделов.
- Электроэнцефалограмма — показывает, как пациент реагирует на те или иные раздражители, фиксирует эпиактивность.
- Нейросонография — УЗИ головного мозга через родничок. Возможна только в первые 1,5 года, затем соединительная ткань заменяется костной.
Внутримозговые опухоли полушарий мозга
Лечение опухолей головного мозга, как и всех онкологических заболеваний, комплексное и довольно дорогостоящее мероприятие. Все мероприятия, проводимые в ходе курса лечения, можно разбить на следующие группы. Симптоматическая терапия Все мероприятия, относящиеся к этой группе, не влияют на саму причину заболевания, а лишь только смягчают его течение, позволяя сохранить жизнь больному или улучшить его качество жизни. • Глюкокортикостероиды (преднизолон) — снимают отёк ткани головного мозга и снижают общемозговую симптоматику. • Противорвотные препараты (метоклопрамид) — снимают рвоту, возникающую в результате нарастания общемозговой симптоматики или после комбинированной химио-лучевой терапии. • Седативные препараты — в зависимости от уровня психомоторного возбуждения и тяжести психических нарушений. • Нестероидные противовоспалительные средства (НПВС — например, кетонал) — купируют болевой синдром. • Наркотические анальгетики (морфин, омнопон) — купируют болевой синдром, психомоторное возбуждение, рвоту центрального генеза.
Хирургическое лечение Хирургическое лечение опухолей головного и спинного мозга является основным, наиболее эффективным методом, однако удаление опухоли из ткани мозга представляет значительную трудность.
Показанием к хирургическому вмешательству является сам по себе диагноз опухоли мозга. Отказ от операции определяется только учетом противопоказаний. Абсолютным противопоказанием является, прежде всего, такая степень тяжести общего состояния больного, при которой любое хирургическое вмешательство является недопустимым. Кроме того, противопоказанием к вмешательству, направленному на удаление опухоли, является локализация в таких отделах мозга, как ствол, подкорковые узлы, мозолистое тело. При такой локализации опухолей возможны хирургические вмешательства, направленные лишь на снижение внутричерепного давления. Общим принципом, которого придерживаются большинство нейрохирургов в настоящее время, является отказ от паллиативных операций типа декомпрессивных трепанаций и стремление к максимальному полному удалению опухоли, а при злокачественных опухолях, особенно глиобластомах, удаление опухоли сочетается с резекцией прилежащих к опухоли функционалы но малозначимых отделов мозга. Иногда широкая резекция передних или задних отделов полушария сочетается лишь частичным удалением глиобластомы.
При злокачественных опухолях мозга даже самого широкого объема хирургическое вмешательство является элементом комплекса лечебных мероприятий. В такой комплекс входит лучевая терапия, химиотерапия или их сочетание Особенностью химиотерапии опухолей мозга по сравнению химиотерапией опухолей других органов является то, что по опухолях мозга можно применять не только препараты, проникающие через гематотканевый барьер, но и не проникающие через него. Их вводят в ложе опухоли или в ликворную систему. Положительным элементом такого метода введения является отсутствие угнетающего действия на гемопоэз.
Лучевая терапия Лучевая терапия играет важную роль в терапии опухолей головного мозга, её распространённость и большое значение связаны с объективными факторами, ограничивающими хирургическое вмешательство. При планировании лучевой терапии больным с опухолями головного мозга очень важно определить рациональный объем облучения. Для этой цели необходимо использовать данные, полученные во время операции, пред- и послеоперационной компьютерной томографии, гамма-энцефалографии, магнитно-резонансного исследования, ангиографии, пневмоцистографии, радиоизотопных исследований. Определение рационального уровня излучения позволит избежать или минимизировать негативные последствия терапии. В основе действия лучевой терапии лежит влияние ионизирующего излучения на клетки тканей, находящихся на пути пучка излучения. Для лечения опухолей головного мозга применяют преимущественно дистанционную гамма-терапию (ДГТ). Оптимальные сроки начала — через 7-14 дней после оперативного вмешательства. Облучение проводится локально на область опухоли или оперативного вмешательства или тотально на весь головной мозг при невозможности локального облучения. Гамма-терапия проводится курсами по 7-21 день, суммарная доза ионизирующего излучения при тотальном облучении головного мозга не должна превышать 20 Гр, при локальном — 60 Гр. Размер разовой дозы излучения (за 1 сеанс) колеблется от 0,5 до 2 Гр. Лучевая терапия подбирается индивидуально в зависимости от клеточного состава опухоли, её размеров и локализации. Несмотря на эффективность, лучевая терапия — достаточно тяжёлая для больного процедура, её применение сопровождается лучевыми реакциями. В зависимости от типов опухолей формируются различные схемы лучевой терапии.
Химиотерапия Перед проведением химиотерапии обязательно необходимо провести гистологическую верификацию опухоли для подбора адекватной дозы и наиболее эффективного препарата. Если хирургическое вмешательство не проводилось, то диагноз следует подтвердить путём стереотаксической биопсии. Также обязательным условием химиотерапии является определение индивидуальной чувствительности больного к препарату. Путь введения выбирается исходя из возможности создания наибольшей концентрации препарата в тканях опухоли. Для проведения химиотерапии применяют препараты алкилирующей группы, антиметаболиты, препараты природного происхождения, антибластические антибиотики, синтетические и полусинтетические препараты. Наиболее эффективна химиотерапия в сочетании с лучевой терапией и курс, состоящий из нескольких препаратов.
Введение препаратов производится курсами длительностью от 1 до 3 недель, с промежутками в 1-3 дня, пока не будет введена вся назначенная доза препарата. Введение препарата проводится под контролем картины крови, так как все препараты, используемые в терапии, поражают наиболее активно делящиеся клетки, в том числе и клетки костного мозга. По результатам анализов курс терапии может прерываться, а в некоторых случаях и вовсе отменяться. Также большое значение для больного имеет сопутствующая противорвотная терапия. Важным с точки зрения качества жизни больного является такой параметр, как эметогенность — способность вызывать рвоту. Высокая эметогенность свидетельствует о том, что у 90 % получавших препарат без противорвотной терапии возникала рвота. По данному признаку выделяют 4 группы: • > 90 % — высокая • 30-90 % — средняя • 10-30 % — низкая •
Адекватность противорвотной терапии достигается сочетанием препаратов, угнетающих активность рвотного центра, совместно с седативными препаратами. Выбор конкретного сочетания зависит от индивидуальной чувствительности, длительности химиотерапии и финансовых возможностей.
Прогноз благоприятный только после радикального удаления ангиоретикулем. При глиомах — неблагоприятен, различный только по сроку проявления продолженного роста и продолжительности жизни больных после операции. Чем более злокачественна опухоль, тем этот период короче.