Парез отводящего глазного нерва — это синдром, причиной которого служит повреждение отводящего нерва, приводящее к ограниченной подвижности или полной невозможности движения глазного яблока кнаружи.
Для того чтобы лучше понять причину возникновения данной патологии, необходимо немного углубиться в анатомию.
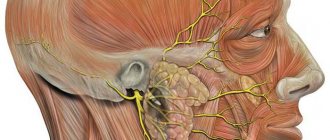
Отводящий нерв регулирует подвижность глаза, отводя его к наружному краю века.
Нервные волокна данного типа управляют прямой латеральной, или говоря иначе — наружной, мышцей. Именно она позволяет двигать глазное яблоко к наружной стороне, перемещать его по сторонам, не поворачивая головы.
Латеральная прямая мышца глаза является антагонистом внутренней мышцы, которая сдвигает глаз в обратном направлении, к центру. Данные мышцы, при отсутствии повреждений, уравновешивают работу друг друга.
Поскольку волокна отводящего нерва расположены поверхностно, их достаточно просто можно повредить в результате травмы, вследствие чего они оказываются придавленными к основанию черепа и развивается парез.
Причины возникновения
Наиболее распространенными причинами развития пареза взора у взрослых являются:
- сахарный диабет
- артериальная гипертензия
- атеросклероз
- травма
- идиопатия.
Менее распространенные причины:
- повышение внутричерепного давления
- артериит гигантских клеток
- наличие опухолевых включений
- рассеянный склероз
- инсульт
- аномалия Киари
- гидроцефалия
- внутричерепная гипертензия
- перенесенный менингит.
Помимо прочего, парез может возникнуть и по причине перенесённых вирусных заболеваний, таких как дифтерия, сифилис, энцефалит или в результате возникновения осложнений после гриппа.
В ряде случаев спровоцировать появление патологии может и интоксикация этиловым спиртом, тяжелыми металлами или продуктами горения.
В детской практике наиболее распространенными причинами являются опухолевые заболевания, травмы и идиопатия.
Справка! У детей иногда наблюдается развитие доброкачественного и быстро восстанавливающегося изолированного пареза отводящего нерва, который в некоторых случаях является последствием перенесенных инфекций уха, горла или носа.
Симптоматика и признаки поражения
На ранних этапах пареза глазодвигательного нерва симптоматика практически отсутствует, что затрудняет его диагностику и дальнейшее лечение. При более длительном течении болезни постепенно начинают проявление следующие признаки:
- Опущение верхнего века (частичное или полное);
- Отсутствие реакции (сужение/расширение) зрачка;
- Диплопия (возникновение двоения в глазах из-за потери двигательной способности глаза);
- Расходящееся косоглазие (возникает вследствие отсутствия сопротивления верхних и нижних мышц глазного яблока);
- Потеря фокусировки и адаптации к изменению расстояния между глазом и предметом;
- Потеря двигательной способности;
- Выпячивание глаза.
При обширном поражении обездвиженность может стать лишь частью всей симптоматики болезни, если повреждены и иные черепно-мозговые нервы. Кроме того, сам по себе парез глазодвигательного нерва может стать симптомом более серьезного системного заболевания. Чаще всего поражение затрагивает только один глаз.
Симптомы
В норме у здорового человека край роговицы соприкасается с наружным краем соединения век. В случае же, когда этого не наблюдается, присутствует патология нерва.
Симптомами патологии являются:
- ограниченная подвижность глазного яблока
- вторичное отклонение глаза
- головокружение
- нарушение ориентации в пространстве
- неуверенная походка
- диплопия (раздвоение изображений одного объекта)
- вынужденное, непроизвольное положение головы.
При легкой форме пареза симптоматика мало выражена, и практически не причиняет никакого дискомфорта Эти признаки характерны как для правого, так и для левого глаза.
Диагностика
Распознать поражение проще всего, так как для этого патологического процесса свойственно опущение век, расширение зрачка и аномальные отклонения глаз. По таким признакам поставить диагноз не составит проблем, но зачастую они сочетаются между собой в различных комбинациях, поэтому у врача возникают подозрения на вторичную природу болезни. Для дифференцирования пареза глазных мышц среди других возможных недугов офтальмолог должен будет назначить обследование, которое состоит из следующих процедур:
- Проверка глазного дна;
- Определение остроты зрения и степень подвижности глазного яблока;
- Проверка рефлекса на свет;
- Ангиография (для выявления сосудистых патологий);
- Магнитно-резонансная томография (проверка тканей мозга на наличие отклонений).
Иногда может потребоваться консультация невролога. Если определить причину патологии так и не удалось, то пациент должен состоять на учете у врача и периодически обследоваться. Для предотвращения ухудшения состояния, врач может посоветовать специальные комплексы упражнений и другие методы лечения.
Методы лечения
Медикаментозная терапия
Медикаментозным способом лечения является глазнично-затылочная методика введения лекарственного препарата. Чаще всего для этих целей используют нейромидин, так как его применение способствует как увеличению сократимости мышц, так и уменьшению дефектов соединительных мышц.
Справка! Дополнительно после проведения подобной процедуры необходимо полежать с закрытыми глазами около 15 минут.
Еще один вариант, применимый на начальном этапе терапии — использование ботулинического токсина. Его введение помогает предотвратить контрактуру медиальной прямой мышцы, и за счет уменьшения размера отклонения можно применить призматическую коррекцию на короткий срок в случаях, когда ее применение ранее было невозможно.
Большая часть патологий отводящего нерва связана с заболеваниями центральной нервной системы, исходя из чего назначается соответствующее лечение.
Если улучшение состояние после проведенной медикаментозной терапии не наблюдается, и поражение не проходит самостоятельно, применяется хирургическое вмешательство.
Реабилитация
К реабилитационным мероприятиям, ускоряющим избавление от пареза отводящего нерва, относятся разнообразные физиопроцедуры.
Воздействие на пораженный нерв происходит за счет использования импульсов низкочастотного электромагнитного поля или же благодаря ее стимуляции электрическим током.
Процедура обладает выраженным успокаивающим, противовоспалительным и анальгетическим эффектом.
Главным минусом данного способа является необходимость проводить длительные курсы процедур для наступления видимого эффекта, к тому же, в ряде случаев, он может отсутствовать вовсе.
Хороший результат в реабилитации патологии отводящего нерва имеет совместное применение электрофореза с 15% раствором нейромидина. По стандартной схеме, длительность одного сеанса составляет 15 минут. Процедура проводится ежедневно на протяжении двух недель.
Кроме физиопроцедур врачом назначается специальная гимнастика для глаз, проделывать которую следует также ежедневно.
При парезе отводящего нерва требуется дополнительное воздействие и на диплопию. Для этих целей используется призмы Френеля, представляющие собой тонкие и гибкие пластины, которые прикрепляются к очкам больного. За счет них происходит облегчение симптомов пареза и поддержка бинокулярности зрения.
Призмы существуют с разными углами и подбираются индивидуально.
У пациентов с более серьезными формами отклонения толщина используемой призмы может крайне негативно повлиять на зрение, поэтому в этом случае чаще всего используют окклюзию — временно закрывают один глаз.
Справка! Окклюзия практически никогда не применяется в детской практике при подобной патологии, так как это может привести к развитию синдрома «ленивого глаза».
Использование призмы Френеля или окклюзии требуют длительного периода наблюдения, обычно длящегося от 9 месяцев до 1 года. Это связано с тем, что некоторые виды парезов могут восстанавливаться и без хирургического вмешательства.
Чаще всего данные мероприятия проводят в комплексе с медикаментозной терапией, что позволяет в разы ускорить процесс выздоровления.
Курс терапии
Методы лечения пареза глазных мышц у детей особо не отличается от взрослых. Однако необходимо учитывать, что большинство врожденных аномалий устраняется с помощью хирургического вмешательства. В случае успешно выполненной операции глазодвигательные мышцы частично или полностью восстанавливаются. Если проблема заключается в сдавливании нервного пути, то основная задача заключается в устранении причины.
После ликвидации фактора, влияющего на развитие пареза мышц, лечение корректируется в сторону восстановления кровотока и поврежденных нервных волокон. Для этой цели часто используются упражнения, укрепляющие глазодвигательную мускулатуру. Они служат основой лечения незначительных повреждений и являются хорошим профилактическим средством. При тяжелом течении болезни лечебная гимнастика хорошо дополняет основной курс терапии.
В медикаментозную терапию при парезе могут входить такие средства:
- Витаминные комплексы;
- Препараты для укрепления глазодвигательных мышц и восстановления их иннервации;
- Глазные капли;
- Лекарства, улучшающие кровообращение;
- Корректирующие очки и повязки.
Лечить патологию медикаментами можно только по схеме, назначенной врачом, чтобы не усугубить ее течение и не ухудшить зрение, особенно если болен ребенок. Совмещать медикаментозную терапию рекомендуется и с другими методами, а именно:
- Стериокартинки. Благодаря их просмотру тренируются глазодвигательные мышцы и улучшается кровоток. Нервные ткани, которые иннервируют мускулатуру глаза во время процедуры крайне напряжены, за счет этого восстанавливается утраченная иннервация. Проводить процедуру необходимо под присмотром специалиста, чтобы не вызвать осложнений;
- Электрофарез. Такую физиотерапевтическую процедуру проводят с 1,5% раствором Нейромидина. Длительность одного сеанса электрофареза обычно не превышает 20 минут, а действует он непосредственно на синапсы (места соединения) мышечной и нервной ткани глазного яблока. После курса такой терапии у больного уменьшается степень выраженности пареза и улучшается иннервация мышц глаза.
Устранить некоторые причины пареза у детей, например, врожденные аномалии, без оперативного вмешательства невозможно. Их длительность и степень риска зависят от типа операции и фактора, повлиявшего на развитие патологии. В случае с тяжелым поражением зрительных нервов, полностью устранить проблему не получится, но появится шанс сохранить ребенку зрение.
Вследствие пареза глазодвигательных мышц развивается множество осложнений, таких как косоглазие, птоз и т. д. У детей этот патологический процесс часто является следствием врожденных аномалий. Проявиться он может не сразу, а лишь со временем. Именно поэтому важно наблюдаться у офтальмолога и у других врачей, особенно в первые годы жизни ребенка.
Парез отводящего глазного нерва — это синдром, причиной которого служит повреждение отводящего нерва, приводящее к ограниченной подвижности или полной невозможности движения глазного яблока кнаружи.
Для того чтобы лучше понять причину возникновения данной патологии, необходимо немного углубиться в анатомию.
Отводящий нерв регулирует подвижность глаза, отводя его к наружному краю века.
Нервные волокна данного типа управляют прямой латеральной, или говоря иначе — наружной, мышцей. Именно она позволяет двигать глазное яблоко к наружной стороне, перемещать его по сторонам, не поворачивая головы.
Латеральная прямая мышца глаза является антагонистом внутренней мышцы, которая сдвигает глаз в обратном направлении, к центру. Данные мышцы, при отсутствии повреждений, уравновешивают работу друг друга.
Поскольку волокна отводящего нерва расположены поверхностно, их достаточно просто можно повредить в результате травмы, вследствие чего они оказываются придавленными к основанию черепа и развивается парез.
Прогноз на выздоровление
В большинстве случаев, парез отводящего нерва, в отличие от патологий ряда других глазных нервов, является обратимым состоянием.
Если причина возникновения пареза кроется в инфекции, то после ее полного излечивания работа нерва восстанавливается самостоятельно.
В ряде случаев, когда парез является следствием перенесенных серьезный травм черепа, неоперабельных опухолевых заболеваний или же возникает по причине тяжелого поражение самого нерва, наступает паралич отводящего глазного нерва и патология становится неизлечимой.
Описание патологии, механизм развития
Глазодвигательный нерв входит в III пару черепно-мозговых нервов и состоит из висцемоторных и соматомоторных (двигательных) волокон. Его основная функция – обеспечение двигательной способности глазному яблоку. Нерв управляет следующими системами:
- Ресничными мышцами;
- Сфинктером зрачка (обеспечивает его способность расширяться и сокращаться в зависимости от освещения);
- Оптико-кинетическим нистагмом (способность следить за двигающимися объектами);
- Мускулатурой для регуляции движения верхних век;
- Вестибулоочковым рефлексом (способностью зрачка двигаться за поворотом головы);
- Аккомодацией (изменение кривизны хрусталика глаза в зависимости от окружающих объектов и явлений).
Таким образом, повреждение глазного нерва всегда влечет за собой ограничение функциональности зрительного аппарата. Движение глаза и зрачка при этом ограничивается или утрачивается. В свою очередь, поражение имеет собственные причины для возникновения или выступает в качестве признака другой болезни. В группе риска находятся мужчины и женщины всех возрастов, однако статистика показывает, что параличом глазодвигательного нерва чаще страдают дети.
Лечение пареза отводящего глазного нерва. Поражение отводящего (vi) нерва (n. abducens)
Клинические методы исследования глазодвигательного аппарата
в основном применяют для диагностики начальных стадий пареза нервов, иннервирующих мышцы глаза, особенно в тех случаях, когда больные жалуются на двоение, но при этом отмечается заметное отклонение глаза.
При содружественном косоглазии применение этих методов ограничено, их используют для определения участия паретического компонента в его происхождении.
Следует помнить, что при длительно существующем косоглазии симулировать признаки пареза могут вторичные изменения в мышцах глаза.
Дифференцировать эти состояния очень трудно, поэтому при выявлении таких признаков лучше говорить о недостаточности мышцы, имея в виду, что за этим термином могут скрываться как ее истинный парез, так и вторичная слабость.
У детей дошкольного возраста о состоянии глазодвигательного аппарата судят по степени подвижности глаз в разные стороны (определение поля взора). У детей более старшего возраста с этой целью можно использовать методы коордиметрии и «спровоцированной» диплопии.
Упрощенный способ определения поля взора заключается в следующем.
Больной сидит напротив врача на расстоянии 50—60 см.
Врач фиксирует левой рукой голову обследуемого и предлагает ему поочередно следить каждым глазом (второй глаз в это время прикрыт) за перемещением в 8 направлениях предмета (карандаш, ручной офтальмоскоп и т. д.
), который держит в правой руке. О недостаточности мышцы судят по ограничению подвижности глаза в ту или иную сторону. При этом пользуются правилами, приведенными в табл. 14.
Таблица 14. Правила определения пораженной мышцы при ограничении подвижности глаз
С помощью этого метода можно выявить только выраженные ограничения подвижности глаз. Более четкие результаты упрощенный способ определения поля взора позволяет получить при недостаточности мышц вертикального действия. При видимом отклонении одного глаза по вертикали для выявления паретичной мышцы можно использовать простой способ абдукции — аддукции.
Он основан на том, что поднимающее и опускающее действие косых мышц наиболее выражено в положении аддукции глаза, а прямых — в положении абдукции. Больному предлагают смотреть на какой-либо предмет, перемещают его вправо и влево и наблюдают за тем, увеличивается или уменьшается вертикальная девиация при крайних отведениях взора.
Правила определения пораженной мышцы приведены в табл. 15.
Таблица 15. Правила определения пораженной мышцы по способу абдукции — аддукции
Примеры определения пораженной мышцы этим способом представлены на рис. 47. Одностороннее увеличение отклонения глаза в положении абдукции или аддукции, как правило, свидетельствует о парезе мышцы, симметричное двустороннее — о вертикальной фории.
Рис. 47. Парез верхней косой мышцы правого глаза. Отклонение правого глаза кверху особенно выражено в положении аддукции
Метод коордиметрии
основан на разделении полей взора правого и левого глаза с помощью красного и зеленого фильтров, окрашенных в дополнительные цвета. При наложении этих цветов друг на друга возникает эффект полного гашения изображения. Метод позволяет судить о локализации в пространстве изображения обоих глаз при косоглазии.
Обратимся к рис. 48. Правый глаз фиксирует светящуюся точку О. Зрительная линия левого, косящего, глаза отклонена от точки фиксации вправо на 20° и направлена в точку О1.
Очевидно, изображение точки О расположится в носовой половине сетчатки косящего глаза в 20° от центральной ямки.
Как известно, при нормально функционирующем зрительном анализаторе изображение, находящееся в 20° кнутри от центральной ямки сетчатки, проецируется в пространстве на 20° кнаружи от точки фиксации.
Рис. 48. Варианты локализации изображения косящим глазом. Объяснение в тексте
По ассоциации с этими привычными пространственными соотношениями больной ложно относит левым глазом изображение точки О на соответствующий угол в сторону виска, и оно окажется расположенным в точке О2.
Приставим теперь к правому глазу больного красное стекло, а к левому — зеленое. Затем направим в точку О зеленый пучок света, дадим в руки больному красный фонарик и попросим совместить его луч с точкой О.
Чтобы это произошло, больной, очевидно, должен направить пучок красного света на точку О2. Указанный принцип и положен в основу коордиметрии.
Для проведения исследования необходимо иметь разграфленный экран (1), красный (2) и зеленый (3) фонарики и красно-зеленые очки (4) (рис. 49). Исследование выполняют в полутемной комнате, на одной из стен которой укреплен экран, разделенный на маленькие квадраты. Размеры экрана 2X2 м, каждого квадрата 5,25X5,25 см.
При таких соотношениях исследование проводят с расстояния 1 м. В этом случае сторона каждого квадрата равна трем угловым градусам. В центральной части экрана выделено девять меток, размещенных в виде квадрата, положение которых соответствует изолированному физиологическому действию мышц-глазодвигателей.
Больной в красно-зеленых очках сидит на расстоянии 1 м от экрана.
Источник: https://TherapyaDushi.ru/priznaki/parez-verhnej-pryamoj-myshcy-glaza-2.html