Эта нейроинфекция относится к трансмиссивным. Поражает преимущественно вещество головного мозга. Отличается сезонным характером. Вспышки регистрируются с августа по конец сентября. Дебют не имеет характерной симптоматики, является общеинфекционным. В острый период сопровождается менингеальным синдромом, расстройствами сознания, гиперкинезами, парезами, миоклониями, бульбарными расстройствами. Для постановки диагноза необходимо провести люмбальную пункцию, РИФ. ИФА. Показано также ПЦР-исследование. Для лечения используют сыворотку или специфический иммуноглобулин. В качестве симптоматической терапии назначают кортикостероидные, противоотечные, сосудистые, дезинтоксикационные, антиконвульсивные препараты.
Классификация
Заболевание более распространено в определенных климатических зонах – Юго-Восточная Азия, Таиланд, Индия, Приморский край, юг Дальнего Востока. В теплых странах активность вируса выше, однако большинство местных жителей имеет устойчивый иммунитет к возбудителю. Различия симптомов у разных людей объясняются особенностями их организма.
Выделяют следующие формы ЯЭ:
- бессимптомное протекание – до 3 недель после заражения;
- лихорадочная форма – длится около недели;
- асептический менингит – характеризуется воспалением мозговых оболочек;
- энцефалит.
Для каждой формы характерно легкое, среднее и тяжелое течение.
Сезонность заболевания
Вспышки заболеваемости ЯЭ характерны для субтропиков и территорий с умеренным теплым климатом. К таким местностям относят некоторые северо-восточные провинции Китая, Японию, южные районы Дальнего Востока и Приморья. При средней температуре выше +20 градусов чаще возникают продолжительные эпидемии (40-50 суток). Максимальное число заболевших наблюдается в августе и сентябре – в наиболее жаркий период. В странах с теплым климатом всплески заболеваемости регистрируются круглый год.
Восприимчивостью к ЯЭ обладают все. Однако для жителей разных регионов вирус представляет разную степень опасности. К примеру, в районах с повышенным риском заражения (эндемических) у большинства больных инфекция развивается скрыто. Соотношение явных и бессимптомных случаев находится в пределах от 1:25 до 1:1000. Большая часть населения этих местностей обладает невосприимчивостью к болезни. У людей, ее перенесших, формируется пожизненный иммунитет.
Среди жителей эндемических районов к действию вируса более восприимчивы дети 3-15 лет. Риск заражения выше и для приезжих из других регионов. У большинства переехавших людей при обследовании легко обнаружить антитела к возбудителю японского энцефалита уже спустя 5-6 лет проживания на новом месте. Во время вспышек болезни заболевают представители всех групп населения, вне зависимости от возраста. Риск заражения выше для жителей сельских районов, особенно для рыбаков, охотников и фермеров, которые часто подвергаются нападениям кровососущих насекомых.
История открытия и изучения
Болезнь имеет вековую историю происхождения. Впервые она была выявлена в Японии в 1924 году, когда от инфекционной вспышки погибло большое количество людей. Из 7000 зараженных выжить удалось лишь 20%.
После исследований, проведенных японскими учеными, был утвержден диагноз – японский энцефалит. Позже его называли летним, энцефалитом Б, комариным и осенним комариным энцефалитом.
Окончательное название сложной нейроинфекции было закреплено в виде термина «японский энцефалит».
После выявления способности энцефалита возникать в различных очагах природы, ученые сделали вывод о его распространении не только на территории Японии, но и в тихоокеанских странах.
Также в зоне риска оказались жители России: в 1938 г. он был описан русскими исследователями на территории Южного Приморья.
Симптомы
Инкубационный период японского энцефалита длится от 4 до 21 дня. К первым симптомам относят повышенную утомляемость, сонливость, иногда – нарушения речи и зрения. Спустя 2 дня стремительно развиваются общеинфекционные симптомы:
- озноб;
- головные боли;
- повышение температуры вплоть до 41 градуса;
- мышечные боли;
- дискомфорт в поясничной области;
- тошнота со рвотой;
- повышенное потоотделение;
- шатающаяся походка, частая потеря равновесия.
Сердцебиение становится реже, а спустя несколько часов учащается. Через 3-4 дня развития болезни на фоне инфекционно-токсического синдрома нарушается деятельность центральной нервной системы (ЦНС). Для этой стадии характерны серьезные нарушения сознания – человек теряет контроль над своим поведением, бредит, становится рассеянным. Летальность японского энцефалита достигает 70% в первые 7 суток болезни.
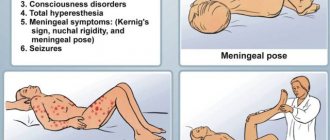
В 50% случаев у больного появляются признаки психоза с эмоциональным и моторным возбуждением. Развиваются судорожные приступы или менингеальный синдром – поражение оболочек мозга. Иногда человек впадает в состояние комы (полного бесчувствия).
При движениях усиливается тремор (дрожание) конечностей или возникают короткие сокращения крупных мышц. Среди основных симптомов наблюдается патологическая сонливость. Повышенный тонус мышц не позволяет больному расслабиться во время сна, в результате чего он занимает вынужденные положения. Затылочные и жевательные мышечные волокна постоянно напряжены, что может вызывать их паралич – потерю возможности нормально функционировать.
При тяжелом течении у пациента наблюдаются эпилептические припадки, возникает стереотипия движений – устойчивое повторение одного и того же действия. Изменения двигательной активности проходят на спаде острого периода энцефалита.
Течение болезни довольно яркое – лихорадка сохраняется от 7 до 10 дней. Симптомы наиболее выражены на 3-5 сутки развития энцефалита. В этот период заболевание осложняется инфекционно-токсическим шоком, воспалением и отеком легких или заражением крови. На 6-7 сутки симптомы стихают, однако процесс восстановления занимает еще 1,5-2 месяца. Долгое время сохраняется состояние бессилия. При заражении беременных повышается риск самопроизвольного выкидыша.
В период восстановления могут появиться следующие осложнения:
- нефропатии – болезни почек;
- инфекционный миокардит – так называется воспаление сердечной мышцы;
- формирование пролежней – омертвевших участков мягких тканей в результате длительного положения тела в одной позе;
- воспаление мочевого пузыря.
Последствия японского энцефалита представляют опасность для здоровья и жизни, поэтому при желании посетить эндемическую местность стоит максимально себя обезопасить, подготовив специальные вещи и средства защиты от насекомых.
У детей
При развитии комариного энцефалита у детей имеет значение алиментарный способ передачи инфекции. То есть через определенные продукты питания заражается маленький ребенок. Чаще всего для детей характерно поражение головного мозга.
Головной мозг отвечает за некоторые функции организма. Для детей характерно нарушения в сознании. Вплоть до развития бредовых состояний и состояний, сопровождающихся галлюцинацией.
У детей можно заподозрить болезнь при наличии стойкой клинической картины. Чаще всего болезнь у детей обнаруживается в следующих случаях:
- ребенок проявляет пассивность;
- астенические состояния ребенка;
- у ребенка нарушается движение;
- повышается температура тела;
- лихорадка;
- сильная головная боль.
Все эти симптомы отражают тяжелую картину заболевания. Ведь комариный энцефалит – это стойкие нарушения в системах организма. При данном заболевании у детей грудного возраста возможны летальные исходы.
Летальность повышена у детей при условии отсутствия правильного лечения. Поэтому в зоне эпидемического риска необходимо проводить вакцинацию детей. Также это касается взрослых людей. Лучше предупредить болезнь, нежели ее вылечить!
перейти наверх
Пути передачи
Японский энцефалит передается трансмиссивным путем – через комаров рода Culex и Aedes. Сомнительно предположение о передаче вируса через насекомых рода Anopheles. Путь передачи вируса человеку – со слюной комара, в процессе кровососания. Люди не выступают в роли источников инфекции, поскольку интенсивность распространения вируса по организму невелика.
Комар, зараженный патогенным микроорганизмом, сохраняет возбудителя в себе длительное время. В теле насекомого возбудитель накапливается, что делает комара более опасным переносчиком. Самки могут жить более 3 месяцев.
Вирус не сохраняется в теле перезимовавших комаров. Обычно эпизоды формирования эпидемии связаны с заносом возбудителя инфекции перелетными птицами. Несмотря на очаговую распространенность заболевания, им страдают не только лица, оказывающиеся далеко от населенных пунктов. Даже в обжитых местностях и городах есть риск заразиться ЯЭ.
Продолжительность жизни
При комарином энцефалите продолжительность жизни зависит от течения болезни. При затяжном течении скрытого характера длительность жизни снижается. На длительность жизни оказывает влияние и лечебный процесс.
Только правильно подобранная терапия позволяет говорить об улучшении состояния больного. А также о повышении длительности жизни. При тяжелых расстройствах головного мозга может наблюдаться потеря трудоспособности.
Инвалидность снижает качество жизни. В результате человек может испытывать большое беспокойство по поводу своего состояния. А это невротические нарушения вызванные данным беспокойством снижают продолжительность жизни!
Патогенез
При повышенной вирулентности возбудителя (способности заражать) или при большом количестве вирусных агентов их часть разрушается в месте попадания в организм. Оставшиеся частицы оказываются в крови и распространяются в разные органы. Вирус может распространяться по нервным стволам.
После разнесения по организму патоген оказывается в почках, легких, печени и селезенке. Заболевание протекает бессимптомно, когда большая часть вирусных агентов погибает в крови. Если выжившие микроорганизмы размножаются и накапливаются в тканях, возникает вторая волна заболевания с ярко выраженными клиническими проявлениями.
Описание вирусного агента
Возбудитель японского энцефалита – Japanese encephalitis virus. JEV распространен в Австралии, Юго-Восточной Азии, Америке и Африке. Родственные ему вирусы встречаются на большинстве континентов.
Japanese Encephalitis Virus (JEV)
Возбудитель имеет диаметр 40-50 нм. К вирусу очень чувствительны многие грызуны, птицы и обезьяны. JEV инактивируется (нейтрализуется) при нагреве до +60 градусов в течение получаса и до +70 градусов в течение 10 минут. При кипячении инактивация происходит спустя 2 минуты. Возбудитель болезни погибает в ацетоне или спирте спустя 3 дня.
Диагностика
Выявить японский энцефалит можно при дифференциальной диагностике с туберкулезным менингоэнцефалитом и другими энцефалитами вирусного происхождения. ЯЭ дифференцируют с малярией и брюшным тифом. Возбудитель легче найти в крови в лихорадочный период. Его обнаруживают и в цереброспинальной жидкости во время неврологических расстройств (в этом случае прогноз является неблагоприятным).
Основной метод определения инфекции – проведение полимеразной цепной реакции (ПЦР). Этот способ диагностики сверхчувствителен к генетическому материалу многих возбудителей, что позволяет безошибочно определять заболевание. Антитела, выработанные иммунитетом для борьбы с вирусом, сохраняются в цереброспинальной жидкости несколько недель от начала заболевания. В крови они находятся до нескольких месяцев. При расшифровке данных серологических исследований (поиск антител в сыворотке крови) легко спутать комариный вирусный энцефалит с другими флавивирусными инфекциями.
Распознавание возбудителя заболевания основано на совмещении лабораторных данных и клинических проявлений. Врач учитывает острое развитие энцефалита, выраженность симптомов и данные о местонахождении пациента за несколько недель до появления симптомов. Диагностика проводится в максимально короткий срок, чтобы в случае подтверждения болезни назначить эффективное лечение.
Методы постановки диагноза
Первым сигналом к проведению диагностики должно стать нахождение человека в период эпидемии в районе, являющемся зоной риска. Если в это время человек был укушен комаром, то диагностику необходимо провести незамедлительно.
В России случаи заболевания обычно выявляются в конце августа и до наступления холодов в районах Приморья.
Достоверным способом определения заражения является анализ сыворотки крови. В ней отмечают наличие специфических антител. Наиболее результативным оказывается исследование парных сывороток.
Первая проба берется в самом начале возникновения заболевания, а вторая – спустя 3–4 недели. К концу первой недели можно наблюдать реакцию организма. Титры нарастают с течением времени. Положительным результатом считается увеличение титров в четыре раза.
Помимо этого вида диагностики могут использовать реакцию подавления гемагглютинации и нейтрализации. Также применяют метод ПЦР.
Зона поражения японским комариным энцефалитом
Лечение
Лекарственного средства, способного убить вирус, не существует. Терапия направлена на облегчение клинических симптомов. Основная мера борьбы с японским энцефалитом – своевременная вакцинация.
Терапия болезни делится на специфическую и патогенетическую. В первом случае средства лечения применяются на начальной стадии – когда появляются первые признаки лихорадки:
- больному вводят иммуноглобулин трижды в сутки по 3-6 мл;
- проводится введение гипериммунной сыворотки по 15-20 мл в первую неделю после появления симптомов.
К средствам патогенетической терапии относят:
- дезинтоксикационные средства – предназначены для удаления из организма отравляющих веществ;
- диуретические препараты, направленные на интенсивное выведение мочи;
- кортикостероиды – гормоны с противовоспалительным действием;
- седативные медикаменты – применяются для успокоения и снижения эмоционального возбуждения;
- противосудорожные средства.
Если у пациента нарушена дыхательная или сердечная деятельность, его помещают в реанимацию. Выздоравливающим пациентам необходим длительный период нахождения в стационаре и наблюдение у психиатра.
Профилактика
Средства профилактики разделяются на средства общей и индивидуальной профилактики. К общей профилактике японского энцефалита относят ряд специфических санитарно-гигиенических мер, направленных на уменьшение или полное исключение возможности нападения комаров на людей. В их число включают ирригационные мероприятия по осушке болот и заболоченных мест, химическую обработку разными химикатами, ведущую к уничтожению комаров. Проводят обработку, механическую и с помощью химических средств, домашнего скота, лошадей, свиней, коз и коров.
В плане личной профилактики широко применяют средства механической защиты от комаров, т. е. ношение одежды и масок с соответствующей химической пропиткой, отпугивающими химическими веществами.
Активным средством личной профилактики японского энцефалита является вакцинация.
Информация, представленная в данной статье, предназначена исключительно для ознакомления и не может заменить профессиональную консультацию и квалифицированную медицинскую помощь. При малейшем подозрении о наличии данного заболевания обязательно проконсультируйтесь с врачом!
Вакцинация
Прививка от японского энцефалита – основной способ защиты для людей, планирующих посетить страны Азии или области с теплым климатом.
Существует 4 типа вакцин:
- инактивированная – в составе препарата находятся части неактивных возбудителей;
- выращенная в мозговой ткани грызунов;
- искусственно воссозданная в культуре клеток Веро – эпителии почек африканской зеленой мартышки;
- живая рекомбинантная вакцина (полученная клонированием клеток) и аттенуированная вакцина (в препарате находится живой, но не опасный возбудитель).
Прививку ставят за 6-8 недель до посещения азиатских стран. За это время организм успеет выработать антитела к вирусу. В Китае большое распространение получила живая аттенуированная вакцина – детям ее вводят по стандартной методике. Важно пройти обследование, чтобы прививка не вызвала аллергическую реакцию.
Современные вакцины против японского энцефалита – это инактивированные препараты, содержащие частицы убитых патогенных микроорганизмов. Их обычно получают из первичных клеток почек хомяков и соединительной ткани почек африканской зеленой мартышки. Некоторые препараты разрабатываются только в отдельных странах.
Глобальный спрос на вакцины с каждым годом повышается. Во многих странах Азии введен календарный план иммунизации детей старше года.
Стандартная схема вакцинации включает троекратное введение препарата с интервалом в 1 неделю, а затем каждый 21 день. При ускоренном графике третья вакцина вводится человеку спустя неделю после второй. Благодаря действию первых 2 вакцин обеспечивается защита организма в 80% случаев. Последний раз вакцину обычно вводят за 10 суток до посещения эндемической зоны. Ревакцинацию проводят через каждые 2-3 года. Если планируется жить в эндемической зоне менее месяца, вакцинация не проводится.