11.09.2017
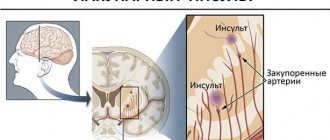
Кардиоэмболический инсульт – это встречаемая форма нарушения кровообращения мозга. Третья часть всех ишемических инсультов развивается по причине кардиогенной эмболии. Заболевание возникает в результате закупорки сердечными эмболами артерий, которые питают головной мозг, что приводит к дисфункции мозгового кровообращения. Причины явления могут быть разнообразными. В медицине насчитывается около 20 вероятных причин, провоцирующих развитие патологии.
И их количество продолжает увеличиваться. Эмболический инсульт развивается быстро по причине физического или психического перенапряжения. А клиническая картина заболевания выражена уже на начальном этапе развития патологического процесса. Что из себя представляет кардиоэмболический тип ишемического инсульта, какими симптомами проявляется, какую опасность несет для здоровья и жизни пациента?
Историческая справка
Еще в XVIII в. ученые представили гипотезу о взаимосвязи болезни сердца и ишемического инсульта. Большой вклад в понимание патогенеза последнего сделал Рудольф Вирхов. В 1847 г. с помощью ряда исследований он сумел доказать, что тромбоз является не причиной, а последствием эмболии и атеросклероза.
Представления Вирхова постепенно входили в мировую медицинскую практику. Еще в начале прошлого столетия ученые считали, что до 7% всех случаев инсульта имеют кардиоэмболическую этиологию. Сегодня эта цифра возросла до 40%. Изучение патологии продолжается специалистами в этой области.
Механизм развития
Ишемический инсульт кардиоэмболического происхождения возникает на фоне образования сгустков крови в сердце. Со временем они трансформируются в тромбы или эмболы.
Зарождение тромба происходит по причине повреждения эндокарда. Он представляет внутренний слой, выстилающий сердечную мышцу. На его поверхности образуется белковая пленка, которая иначе называется фиброзная мембрана. К ней постепенно присоединяются тромбоциты, фибрин и лейкоциты. Тромб в размерах увеличивается, его структура разрыхляется и уплотняется солями. Если он или некоторая его часть отрывается, то данное нарушение является уже эмболом.
Проявления неприятных последствий кардиоэмболического инсульта зависят исключительно от локализации поражения. Продвигаясь в мозг, эмболы перемещаются по кровотоку, который уже имеет патологические изменения. Они проявляются в пороках клапанного аппарата сердца. После достижения конечной цели тромб закупоривает отдельный участок кровотока.
Подвижные эмболы могут перемещаться по мельчайшим артериям. В месте закупорки и прекращения кровообращения постепенно формируются новые тромбы. В зависимости от места локализации поражения возникают соответствующие симптомы.
Факторы риска
Ишемический инсульт кардиоэмболического происхождения случается из-за закупорки мозговых артерий эмболами. Они начинают свое формирование еще в сердце. Под воздействием негативных факторов отрываются и вместе с током крови попадают непосредственно в мозг. В результате в пораженных структурах возникает дефицит кислорода и полезных веществ, необходимых для полноценного функционирования. Поэтому происходит отмирание клеток с одновременным поражением элементов нервной системы.
Спровоцировать появление тромбов могут следующие нарушения:
- высокое АД;
- атеросклероз сосудов;
- прогрессирующий сахарный диабет;
- хроническая форма сердечной недостаточности;
- аневризма сердца;
- сосудистые имплантаты.
В группе риска находятся люди, злоупотребляющие спиртными напитками и курением. Вероятность развития инсульта повышается с возрастом. Люди старше 65 лет, ведущие малоподвижный образ жизни, также подвержены этой патологии. Особенно часто инсульт кардиоэмболической этиологии выявляется у пациентов, страдающих сердечно-сосудистыми расстройствами.
Основные причины
Кардиоэмболический ишемический инсульт возникает при заболеваниях сердечно-сосудистой системы. К основным причинам закупорки сосудов головного мозга тромбами относятся следующие факторы:
- усиленное тромбообразование;
- инфаркт миокарда, наличие пристеночного тромба внутри сердца;
- пороки перегородки между желудочками или предсердиями;
- пороки сердечных клапанов (стеноз, обызвествление, неполное смыкание створок, пролапс, изменения после травмы, операции);
- турбуленция в предсердии;
- аневризма (расслоение) стенки между предсердиями;
- наличие незаросшего овального отверстия в сердце;
- тахикардия неизвестного происхождения;
- эндокардит (воспаление внутренней оболочки сердца) ревматоидной природы;
- мерцательная аритмия;
- кардиомиопатия (патологическое изменение структуры и работы миокарда);
- акинезия (отсутствие активности) желудочка;
- острая сердечная недостаточность;
- опухоли сердца (миксома предсердий);
- травмирование сердца при ушибе.
Выделяют факторы риска, повышающие вероятность развития эмболического инсульта. К ним относятся следующие положения:
- наличие в сердце искусственного клапана;
- бактериальный эндокардит;
- гипертония;
- сахарный диабет;
- атеросклероз;
- хроническая сердечная недостаточность;
- пожилой возраст от 60 лет.
Классификация кардиальных источников
В современной медицинской практике различают до 20 источников, приводящих к развитию патологии. Их можно разделить на 2 условные группы: спровоцированные нарушениями в работе камер сердца и вызванные пороками сердечных клапанов.
К первой относятся следующие расстройства:
- инфаркт миокарда острого течения;
- мерцательная аритмия постоянной и пароксизмальной этиологии (до 60% случаев кардиоэмболического инсульта обусловлены этой причиной);
- постинфарктный кардиосклероз;
- аневризмы сердца;
- новообразования в полости мышцы.
Ко второй группе причисляются такие проблемы:
- аортальный стеноз;
- наличие искусственных клапанов;
- пролапс митрального клапана;
- кальциноз.
Наибольшую опасность представляют источники патологии, спровоцированные нарушениями в работе камер сердца. Для них характерно развитие большого числа микроэмболических сигналов (МЭС), которые приводят к инсульту. Они зависят от структуры и плотности эмболов, а не от их размеров.
Фибрилляция предсердий и КЭИ
Мерцательная аритмия, или фибрилляция предсердий — это наиболее распространенная причина ишемического инсульта кардиоэмболического происхождения. При этой патологии зарождение тромба происходит чаще всего в правом предсердии. Для выявления проблемы используется эхокардиография.
Пароксизмальная и постоянная разновидности аритмии несут в себе одинаковые последствия. Однако в первом случае они могут быть опаснее для больного. Приступ заболевания начинается внезапно. После нормализации синусового ритма сформированный кровяной сгусток может оторваться и с кровотоком попасть в мозг.
Поражение клапанов и КЭИ
Осложнения в форме кардиоэмболического инсульта могут возникнуть на фоне аномалий клапанного аппарата. Подобная этиология расстройства фиксируется у 10% больных.
Еще одной причиной инсульта являются имплантированные искусственные клапаны. Такой риск возможен в 1-2% случаев. Если в ходе процедуры по протезированию использовался биоматериал, вероятность возникновения осложнения намного ниже.
Кальцификация аортального стеноза, овальное окно, миксома левого предсердия и КЭИ
Присутствие открытого овального окна может спровоцировать инсульт кардиоэмболической формы. Однако данная причина не является распространенной и типичной. При больших размерах овального окна риск развития патологии увеличивается прямо пропорционально.
Острый инфаркт миокарда (ОИМ) и КЭИ
Согласно медицинской статистике, инфаркт миокарда острого генеза в 2% случае приводит к инсульту. Это обусловлено применением антикоагулянтов в ходе лечения основного нарушения.
Прогноз и профилактика кардиоэмболического инсульта при фибрилляции предсердий
В.А. ПАРФЕНОВ
, д.м.н., профессор,
С.В. ВЕРБИЦКАЯ
,
Первый МГМУ им. И.М. СеченоваПредставлен обзор литературы по прогнозированию и профилактике инсульта при фибрилляции предсердий (ФП). Отмечается, что простая в использовании шкала CHA2DS2-VASc позволяет хорошо прогнозировать риск инсульта при ФП. У пациентов, имеющих один или более факторов риска инсульта по шкале CHA2DS2-VASc, рекомендуется использовать пероральные антикоагулянты. Представлены данные больших рандомизированных исследований, которые показали, что новые пероральные антикоагулянты (дабигатран, ривароксабан, апиксабан) не уступают варфарину или имеют преимущество в виде более существенного снижения риска инсульта и менее значительного риска больших, особенно внутричерепных, кровотечений. Отмечается положительный практический опыт использования дабигатрана (препарат Прадакса®) в дозе 150 мг или 110 мг два раза у пациентов с ФП. В нашей стране внедрение в неврологическую практику новых антикоагулянтов, прием которых не требует контроля с использованием международного нормализующего отношения, позволит более широко назначать антикоагулянтную терапию пациентам с ФП и снизить частоту развития кардиоэмболического инсульта.
Фибрилляция предсердий (ФП, мерцательная аритмия) — одно из наиболее распространённых нарушений сердечного ритма; частота ее увеличивается с возрастом, у людей старше 70 лет ФП встречается примерно в 5% случаев [1, 2]. Постоянная и пароксизмальная форма неклапанной ФП — один из важнейших факторов риска ишемического инсульта (ИИ), увеличивающий вероятность его развития в 3-4 раза [1]. У пациентов с ФП возникает замедление тока крови, приводящее к образованию тромбов преимущественно в ушке левого предсердия, что может вызвать эмболию сосудов головного мозга и других органов. Прогнозирование риска инсульта при фибрилляции предсердий. У больных с ФП риск инсульта повышается с увеличением возраста, при наличии сердечной недостаточности, артериальной гипертензии, сахарного диабета, ранее возникших эпизодов тромбоэмболии, кальцификации митрального клапана, тромба в левом предсердии [2]. В клинической практике для прогнозирования и оценки риска тромбоэмболических осложнений у больных с ФП, среди которых ведущее значение имеет ИИ, длительное время использовалась в качестве основной шкала CHADS2. Аббревиатура CHADS2 происходит от первых букв англоязычных названий индивидуальных факторов риска инсульта: Congestive heart failure — хроническая сердечная недостаточность, Hypertension — артериальная гипертензия, Age — возраст старше 75 лет, Diabetes mellitus — сахарный диабет, Stroke — ИИ или транзиторная ишемическая атака (ТИА) в анамнезе. В этой шкале 2 балла присвоено инсульту или ТИА (поэтому рядом с буквой «S» приписан индекс 2) и по 1 баллу — остальным факторам (табл. 1). Чем выше балл по шкале CHADS2, тем выше риск инсульта, и наоборот (табл. 2). В последние годы предложена и широко внедряется в клиническую практику шкала CHA2DS2-VASc [3], представляющая собой расширение шкалы CHADS2, к которой добавлены другие независимые факторы риска ИИ (табл. 3). В этой шкале (дополнительно к шкале CHADS2) в качестве сосудистых факторов риска используются: поражение сосудов (инфаркт миокарда в анамнезе, атеросклероз периферических артерий, атеросклероз аорты), возраст 65-74 лет, женский пол. Если максимальное число баллов по шкале CHADS2 составляет 6, то по шкале CHA2DS2-VASc — 9. В 2010 г. шкала CHA2DS2-VASc была включена в рекомендации Европейского общества кардиологов [4] для оценки риска ИИ при ФП. Шкала CHA2DS2-VASc включает больше факторов, определяющих риск инсульта, ее преимущества над шкалой CHADS2 подтверждено в нескольких клинических исследованиях, среди которых особо следует отметить недавнее большое исследование, включившее данные по 73 538 пациентам с ФП, которые не получали антикоагулянтную терапию [5]. На протяжении года наблюдения у лиц с «низким риском» (балл = 0) частота системных тромбоэмболических осложнений по шкале CHADS2 составила 1,67 на сто больных в год, а по шкале CHA2DS2-VASc — 0,78. Полученные данные демонстрируют, что больные, которые были отнесены к категории низкого риска по шкале CHA2DS2VASc, имели действительно низкий риск развития тромбоэмболических осложнений. Анализ результатов наблюдения этой большой группы пациентов на протяжении 10 лет показывает достоверно более высокую информативность шкалы CHA2DS2-VASc в сравнении со шкалой CHADS2. Многие пациенты из т. н. групп низкого риска по шкале CHADS2 имеют достаточно высокий риск тромбоэмболических осложнений. В целом шкала CHA2DS2-VASc позволяет лучше прогнозировать риск инсульта (табл. 4), чем шкала CHADS2.
Профилактика кардиоэмболического инсульта
Для профилактики инсульта и других тромбоэмболических осложнений (системной эмболии) при ФП до последнего времени рекомендовалось применение аспирина или непрямых антикоагулянтов (варфарина) под контролем международного нормализованного отношения (МНО) [6-9]. Пациентам с ФП до 75 лет, у которых не было инсульта в анамнезе и выявляется низкий риск его развития (менее 2% в год), был рекомендован аспирин в дозе 75-325 мг в сутки. При более высоком риске инсульта у больных с ФП (4% в год и более) обоснованным считалось назначение варфарина (с целевым показателем МНО 2-3) при отсутствии противопоказаний к его применению [6, 7]. Метаанализ нескольких исследований показал, что использование варфарина при ФП снижает риск развития инсульта в среднем на 68% [10]. В течение года лечение варфарином 1 тыс. больных с ФП предупреждает развитие 31 ИИ. Большие кровотечения развиваются относительно редко в 1,3% случаев (в группе плацебо или аспирина в 1% случаев), если МНО поддерживается в терапевтическом диапазоне от 2 до 3. При лечении варфарином необходимо помнить о его возможном взаимодействии с другими лекарствами и пищевыми продуктами, необходимости регулярного лабораторного контроля МНО и на этой основе коррекции дозы препарата. Эффективность аспирина при ФП значительно ниже, он снижает риск развития инсульта в среднем на 21% у больных с ФП. Широкое применение варфарина в нашей стране в определенной степени ограничено тем, что многие пациенты, перенесшие ИИ на фоне ФП, отказываются от лечения препаратом из-за необходимости регулярного посещения поликлиники для контроля МНО, ограничения приёма некоторых пищевых продуктов и ЛС. При наблюдении (в среднем более 4 лет) 77 больных, перенёсших ИИ на фоне ФП, только 21 пациент (27,2%) стал регулярно принимать варфарин и достиг МНО на уровне от 2 до 3 [11]. При артериальной гипертензии эффективное её лечение с нормализацией артериального давления (АД) снижает риск как инсульта, так и кровотечений в случае приёма антикоагулянтов или антитромбоцитарных средств [5]. Примерно у одной трети больных, перенесших ИИ или ТИА на фоне ФП, обнаруживается другая возможная причина ИИ, например значительный стеноз внутренней сонной артерии. В таких случаях возможна комбинированная терапия, например проведение каротидной эндартерэктомии и последующее лечение антикоагулянтами. При лечении антитромботическими средствами необходимо учитывать риск кровотечений, особенно внутричерепных, которые часто приводят к смерти больного. Риск кровотечения должен быть оценен до назначения антикоагулянтной терапии больным с ФП. В клинической практике для оценки риска развития кровотечения используется шкала HAS-BLED [12], которая включена в современные рекомендации по лечению ФП (табл. 5). В настоящее время у пациентов, страдающих ФП, активно изучается эффективность новых пероральных антикоагулянтов, которые воздействуют на другие этапы свертывания крови (рис. 1) и не требуют постоянного контроля МНО, как при лечении варфарином. Результаты нескольких больших рандомизированных исследований показали, что новые непрямые антикоагулянты не уступают варфарину или даже превосходят его в отношении профилактики инсульта, при этом характеризуются меньшим риском кровотечений, особенно внутричерепных. Первым из этой группы препаратов, доказавших свою эффективность, стал дабигатрана этексилат (дабигатран), который в настоящее время широко используется во всём мире для профилактики инсульта при ФП.
Дабигатран в профилактике инсульта
Дабигатран — прямой ингибитор тромбина, эффективность и безопасность которого в профилактике инсульта и тромбоэмболических осложнений у пациентов с ФП в сравнении с варфарином была изучена в исследовании RE-LY [13]. В исследование включались пациенты с ФП, которые имели как минимум один или несколько факторов риска инсульта и системной эмболии: инсульт или ТИА в анамнезе, фракция выброса левого желудочка менее 40%, сердечная недостаточность 2-го или выше класса по NYHA (в течение 6 мес. и более), возраст 75 лет и старше или возраст 65 лет и старше в сочетании с артериальной гипертензией, сахарным диабетом или ишемической болезнью сердца. Критериями исключения для участия в исследовании являлись: выраженная патология клапанов сердца, наличие протезированного клапана сердца, ишемический инсульт в течение 14 дней до включения в исследование, тяжёлый инсульт в течение 6 мес. до включения в исследование, тяжелая инвалидность вследствие перенесённого инсульта, высокий риск кровотечений, клиренс креатинина менее 30 мл/мин, заболевание печени в активной фазе, беременность. Основная цель исследования — сравнение частоты инсульта и системной эмболии на фоне приема дабигатрана в дозе 110 или 150 мг два раза в сутки либо варфарина в дозе, обеспечивающей поддержание МНО на уровне от 2 до 3. В качестве первичной точки безопасности оценивалась частота больших кровотечений при различных режимах лечения по частоте угрожающих жизни кровоизлияний. В исследовании приняли участие 18 113 пациентов, 967 центров в 44 странах. Дизайн исследования предполагал рандомизацию пациентов на три группы: две группы получали исследуемый препарат дабигатрана этексилат в дозе 150 мг или 110 мг два раза в день, в третьей группе пациенты получали препарат сравнения варфарин. Группы были однородны по численности и не отличались друг от друга по основным клиническим характеристикам, некоторые из которых приведены в таблице 6. В течение в среднем двух лет наблюдения основные сосудистые события (инсульт, системная эмболия) развивались достоверно реже в группе пациентов, принимавших дабигатран 150 мг два раза в сутки (1,11% в год), чем в группе пациентов, получавших варфарин (1,71% в год). В группе пациентов, принимавших дабигатран 110 мг два раза в сутки, частота инсультов и эмболических событий составила 1,54% в год, что было сопоставимо с частотой событий в группе варфарина. Смертность (от всех причин) в течение года составила 4,13% в группе приема варфарина и имела тенденцию к снижению в группе дабигатрана 110 мг (3,75%) и в группе дабигатрана 150 мг (3,64%). Смертность от сердечно-сосудистых заболеваний в течение года составила 2,69% в группе варфарина, она имела тенденцию к снижению (2,43%) в группе дабигатрана 110 мг и была достоверно ниже (2,28%) в группе дабигатрана 150 мг. Частота больших кровотечений в течение года на фоне терапии варфарином составила 3,36%, имела тенденцию к снижению в группе дабигатрана 150 мг (3,11%) и была достоверно ниже (2,71%) в группе дабигатрана 110 мг. Частота угрожающих жизни кровотечений в течение года составила 1,24% в группе пациентов, принимавших дабигатран 110 мг два раза в день, 1,49% в группе, получавшей дабигатран 150 мг два раза в день, и была достоверно выше (1,85%) в группе варфарина. Частота геморрагического инсульта в течение года составила 0,12% в группе дабигатрана 110 мг, 0,10% в группе дабигатрана 150 мг и была достоверно выше (0,38%) на фоне терапии варфарином. Основные нежелательные явления в период всего лечения представлены в таблице 7, из которой видно отсутствие существенных различий между группами по основным нежелательным явлениям, за исключением диспепсии, которая была несколько выше в группе пациентов, принимавших дабигатран. Среди участвующих в исследовании пациентов почти каждый пятый перенёс инсульт или ТИА, методом рандомизации эти пациенты наряду с остальными были распределены на три основные группы; таким образом, 1 195 пациентов принимали дабигатран по 110 мг два раза в сутки, 1 233 — дабигатран по 150 мг два раза в сутки, 1 195 пациентов — варфарин. В подгруппе пациентов с инсультом или ТИА в анамнезе частота инсульта и системной эмболии в год составила 2,38%, что было достоверно чаще, чем у пациентов без инсульта или ТИА в анамнезе — 1,22%. Анализ результатов исследования в этой подгруппе пациентов показал, что сохраняются основные закономерности, отмеченные по всей группе больных; не выявлено влияния перенесённого инсульта или ТИА на основные различия, отмеченные между группами пациентов, получавших терапию дабигатраном или варфарином [15]. У пациентов, перенёсших инсульт или ТИА, отмечалась тенденция к снижению частоты основных событий (инсульт, системная эмболия) при использовании дабигатрана в сравнении с варфарином, при этом частота событий была значительно ниже при терапии дабигатраном в дозе 150 мг два раза в сутки (табл. 8). У пациентов, перенёсших инсульт или ТИА, отмечалось существенное снижение частоты развития геморрагического инсульта при приеме дабигатрана в сравнении с лечением варфарином, при этом наибольшее преимущество в снижении частоты геморрагического инсульта наблюдалось в группе дабигатрана 110 мг 2 раза в сутки (табл. 9). Частота внутричерепных кровоизлияний также была выше в подгруппе пациентов, принимающих варфарин. Частота всех инсультов имела тенденцию к более высоким значениям в подгруппе пациентов, получавших варфарин, что обусловлено более высокой частотой геморрагического инсульта. В подгруппе пациентов, перенесших инсульт или ТИА, на фоне терапии дабигатраном в дозе 110 мг два раза в сутки отмечалось снижение частоты смерти от сердечно-сосудистых причин, а также уменьшение частоты угрожающих жизни кровотечений в сравнении с варфарином. Частота желудочно-кишечных кровотечений была сопоставимой в подгруппах пациентов, принимавших дабигатран по 110 мг два раза в сутки или варфарин. У пациентов, получавших терапию дабигатраном в дозе 150 мг 2 раза в день, желудочно-кишечные кровотечения возникали чаще, чем в группе варфарина. Частота инфарктов миокарда существенно не различалась между пациентами, перенёсшими инсульт или ТИА, в зависимости от терапевтических схем.
Ривароксабан в профилактике инсульта
Ривароксабан (прямой ингибитор Ха фактора свертывания крови) в дозе 20 мг или 15 мг (у пациентов с клиренсом креатинина 30-50 мл/мин) в сутки изучался у пациентов с неклапанной ФП в сравнении с варфарином в исследовании ROCKET AF [14]. В исследование включались пациенты ФП с умеренным и высоким риском инсульта; более половины пациентов перенесли ТИА или ИИ либо эпизод системной эмболии. В исследование было включено 14 264 пациента (60% мужчин, 40% женщин, средний возраст 73 года), средняя продолжительность наблюдения составила 707 дней. Первичная конечная точка исследования — частота основных сосудистых событий (ИИ, геморрагический инсульт, системная эмболия) у пациентов, принимавших ривароксабан или варфарин. Безопасность лечения оценивалась по частоте развития клинически значимых геморрагических событий. В результате исследования установлено, что основные сосудистые события развивались с частотой 1,7% в год у пациентов, получавших ривароксабан, и 2,2% в год у пациентов, принимавших варфарин (р < 0,001). Клинически значимые кровоизлияния возникали с частотой 14,9% в год у пациентов, принимавших ривароксабан, и 14,5% в год у пациентов, принимавших варфарин (р = 0,44). В группе пациентов, принимавших ривароксабан, реже развивались внутричерепные кровоизлияния (0,5%; в группе варфарина — 0,7%, р = 0,02) и кровоизлияния с летальным исходом (0,2%; в группе варфарина — 0,5%, р = 0,003). В подгруппе пациентов, которые не имели в анамнезе ТИА, ИИ или эпизодов системной эмболии, частота основных событий составила 2,57% при приёме ривароксабана и 3,61% в группе варфарина, что доказывает преимущество ривароксабана над варфарином в первичной профилактике ИИ, ТИА и системной эмболии. В этой подгруппе клинически значимые кровоизлияния развивались реже (1,67%) при приеме ривароксабана, чем при использовании варфарина (2,86%). В подгруппе пациентов, имевших в анамнезе ИИ, ТИА или эпизод системной эмболии, частота основных событий существенно не отличалась и достигла соответственно 4,8% и 4,9% при использовании соответственно ривароксабана и варфарина. В этой подгруппе клинически значимые кровоизлияния развивались с частотой 3,5% при использовании ривароксабана и 3,9% при приёме варфарина.
Апиксабан в профилактике инсульта
Апиксабан (прямой ингибитор Ха фактора свертывания крови) изучался в качестве средства профилактики тромбоэмболических событий у пациентов с неклапанной ФП в исследованиях AVERROES [15] и ARISTOTLE [16]. В исследовании AVERROES [15] эффективность апиксабана и аспирина изучалась у 5 599 пациентов (средний возраст 70 лет, 41% женщин и 59% мужчин) с неклапанной ФП и одним или более дополнительным фактором риска инсульта (средняя оценка по шкале CHADS2 — 2 балла), которым было невозможно назначить терапию варфарином по ряду причин. Апиксабан применялся в дозе 5 мг 2 раза в день (в 94% случаев) или 2,5 мг 2 раза в день (в 6% случаев у пациентов, удовлетворявших 2 и более из нижеперечисленных критериям: возраст 80 лет и старше, вес 60 кг и меньше, уровень креатинина 133 ммоль/л и больше). Аспирин использовался в дозе 81-324 мг в сутки. Исследование было прекращено досрочно, потому что были получены убедительные доказательства превосходства апиксабана над аспирином. Частота инсульта или системной эмболии в группе пациентов, принимающих апиксабан, составила 1,6% в год, что было достоверно ниже, чем в группе аспирина, в которой она достигла 3,7% в год. Апиксабан был достоверно эффективнее аспирина в предотвращении тяжелого и фатального инсульта, частота которого составила 1% в группе апиксабана и 2,3% в год в группе аспирина. Частота клинически значимых кровотечений существенно не отличалась в группах лечения и составила 1,4% в год в группе апиксабана и 1,2% в год в группе аспирина. В небольшой группе пациентов, перенёсших ИИ или ТИА, частота развития повторного ИИ или системной эмболии составила 2,5% у пациентов в группе апиксабана и достоверно больше — 8,3% — в группе аспирина. При этом частота развития клинически значимых кровотечений существенно не различалась и составила 3,5% в год в группе апиксабана и 2,7% в год в группе аспирина. В исследовании ARISTOTLE [16] сравнивалась эффективность апиксабана и варфарина в профилактике инсульта или системной эмболии у 18 201 пациента (средний возраст 70 лет, 35% женщин, 65% мужчин) с ФП, имевших как минимум один дополнительный фактор риска инсульта. Апиксабан применялся в дозировках 5 мг или 2,5 мг (у пациентов с клиренсом креатинина 30-50 мл/мин) 2 раза в сутки, варфарин — в дозах, необходимых для достижения МНО 2,0-3,0. Среднее время наблюдения за пациентами составило около 2 лет. Частота инсульта или системной эмболии составила 1,27% в группе апиксабана, что было достоверно ниже, чем в группе варфарина — 1,6%. В группе апиксабана значительно снижалась частота развития геморрагического инсульта (на 49%) и в меньшей степени (8%) частота ИИ или неуточненного инсульта. Частота летальных исходов в группе апиксабана составила 3,52% в год, в группе варфарина достоверно выше — 3,94% (р = 0,047). Частота развития серьёзных кровотечений составила 2,13% в группе апиксабана и была достоверно выше — 3,09% — в группе варфарина (р < 0,001). Преимущество апиксабана над варфарином было также отмечено в группе пациентов, перенесших ТИА или ИИ.
Современный подход к профилактике инсульта
На основании результатов последних исследований даны рекомендации [4] по профилактике инсульта и других тромбоэмболических осложнений у больных с ФП с использованием шкалы CHA2DS2-VASc (табл. 10). Как видно из данных, представленных в таблице, в качестве лечения пациентам с одним и более баллами по шкале CHA2DS2-VASc рекомендуются пероральные антикоагулянты. Среди новых пероральных антикоагулянтов в настоящее время наиболее широко используется дабигатран (Прадакса). При лечении дабигатраном — в отличие от варфарина — отсутствует необходимость подбора дозы препарата, регулярного лабораторного (гематологического) контроля, ограничения приёма многих пищевых продуктов и ЛС, что повышает качество жизни пациентов с ФП [16]. Дабигатран назначается в фиксированной дозе по 150 мг или 110 мг два раза в сутки. При необходимости лабораторного (гематологического) контроля дабигатрана можно использовать частично активированное тромбопластиновое время, тромбиновое время и другие показатели коагулограммы [17]. При выборе дозы дабигатрана (110 мг или 150 мг два раза в сутки) следует в каждом случае исходить из возможного риска развития ИИ, системной эмболии и кровотечений. Дабигатран в дозе 150 мг два раза в сутки обладает преимуществом в профилактике развития ИИ и системной эмболии по сравнению с варфарином, в дозе 110 мг два раза в сутки характеризуется более низкой частотой кровотечений различной локализации, включая внутричерепные. В большинстве случаев ФП необходима более надежная профилактика инсульта и системной эмболии, поэтому предпочтительнее назначение дабигатрана в дозе 150 мг два раза в сутки. Однако у части пациентов, имеющих высокий риск кровотечений, целесообразно использовать дозу 110 мг два раза в сутки. В настоящее время для профилактики инсульта при ФП в США рекомендуется только большая доза (150 мг два раза в сутки) дабигатрана [18]. Проведённый количественный анализ всех возможных достоинств и недостатков разных доз дабигатрана демонстрирует преимущество большой дозы [19]. Один из вопросов, на который не был получен ответ в ходе исследования RE-LY, касается времени назначения дабигатрана у пациентов с ФП, перенесших ИИ или ТИА. Возможно ли назначение дабигатрана в самый ранний период после развития ИИ или ТИА, что целесообразно в большинстве случаев? В исследование RE-LY включались пациенты, перенёсшие инсульт или ТИА, только через 2 нед. с момента заболевания, поэтому вопрос о назначении дабигатрана в период до 2 нед. после ИИ и ТИА остаётся дискуссионным и требует дальнейших исследований в этом направлении. Преимущество лечения дабигатраном и другими новыми пероральными антикоагулянтами над варфарином имеет особое значение в тех случаях, когда пациенты проживают в регионах, где плохо налажен лабораторный контроль МНО при лечении варфарином [20, 21]. К сожалению, в нашей стране неврологи при ведении пациентов, перенесших ИИ или ТИА на фоне ФП, часто сталкиваются с значительными проблемами из-за отсутствия налаженной лабораторной службы, необходимой для контроля МНО при назначении терапии варфарином [22]. Поэтому применение новых пероральных антикоагулянтов, лечение которыми не требует подбора дозы, регулярного лабораторного контроля, позволит неврологам более эффективно проводить вторичную профилактику кардиоэмболического инсульта у пациентов с неклапанной ФП. В настоящее время доказано, что применение простой в пользовании шкалы риска развития инсульта CHA2DS2-VASc позволяет прогнозировать вероятность тромбоэмболических событий у больных ФП. У пациентов, имеющих один или более факторов риска инсульта по шкале CHA2DS2-VASc, рекомендуется использовать варфарин или новые пероральные антикоагулянты (дабигатран, ривароксабан, апиксабан). В настоящее время накоплен положительный мировой практический опыт применения дабигатрана в дозах 110 мг или 150 мг два раза в сутки с целью профилактики инсульта, системных эмболий и снижения сердечно-сосудистой смертности. В нашей стране значительная часть больных, перенесших ИИ или ТИА на фоне ФП, не принимает варфарин в связи со сложностью регулярного контроля МНО. Внедрение в неврологическую практику новых антикоагулянтов, прием которых не требует контроля МНО, позволит более широко назначать антикоагулянтную терапию пациентам с ФП и снизить частоту кардиоэмболического инсульта.
Литература
1. Wolf PA, Abbott RD, Kannel WB. Atrial fibrillation as an independent risk factor for stroke: the Framingham Study. Stroke, 1991;22:983-988. 2. Stroke in Atrial Fibrillation Working Group. Independent predictors of stroke in atrial fibrillation: a systematic review. Neurology, 2007;69:546-554. 3. Lip GY, Nieuwlaat R, Pisters R, Lane DA, Crijns HJ. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation. Chest, 2010;137:263-272. 4. European Heart Rhythm Association; European Association for Cardio-Thoracic Surgery, Camm AJ, Kirchhof P, Lip GY et al. Guidelines for the management of atrial fibrillation: the Task Force for the Management of Atrial Fibrillation of the European Society of Cardiology (ESC). Eur Heart J., 2010;31:2369-2429. 5. Olesen JB, Lip GY, Hansen ML et al. Validation of risk stratification schemes for predicting stroke and thromboembolism in patients with atrial fibrillation: nationwide cohort study. BMJ, 2011;342:d124. 6. Sacco RL, Adams R, Albers G et al. Guidelines for Prevention of Stroke in Patients With Ischemic Stroke or Transient Ischemic Attack: A Statement for Healthcare Professionals From the American Heart Association/American Stroke Association Council on Stroke: Co-Sponsored by the Council on Cardiovascular Radiology and Intervention: The American Academy of Neurology affirms the value of this guideline. Stroke, 2006;37:577-617. 7. European Stroke Organisation (ESO) Executive Committee; ESO Writing Committee. Guidelines for management of ischaemic stroke and transient ischaemic attack. Cerebrovasc Dis., 2008;25:457-507. 8. Суслина З.А., Фонякин А.В., Гераскина Л.А. и др. Практическая кардионеврология. М., ИМА-ПРЕСС, 2010. — 304 с. 9. Furie KL, Kasner SE, Adams RJ et al. Guidelines for the Prevention of Stroke in Patients With Stroke or Transient Ischemic Attack A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke, 2011;42:227-276. 10. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrillation: analysis of pooled data from five randomized controlled trials. Arch Intern Med., 1994;154:1449-1457. 11. Вербицкая С.В., Парфенов В.А. Вторичная профилактика инсульта в амбулаторных условиях. Неврологический журнал, 2011;1:17-21. 12. Pisters R, Lane DA, Nieuwlaat R et al. .A novel user-friendly score (HAS-BLED) to assess 1-year risk of major bleeding in patients with atrial fibrillation: the Euro Heart Survey. Chest, 2010;138:1093-1100. 13. Connolly SJ, Ezekowitz MD, Yusuf S et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med, 2009;361:1139-1151. 14. Patel MR, Mahaffey KW, Garg J et al. Rivaroxaban versus warfarin in nonvalvular atrial fibrillation. N Engl J Med., 2011;365:883-891. 15. Connolly SJ, Eikelboom J, Joyner C et al. Apixaban in patients with atrial fibrillation. N Engl J Med., 2011;364:806-817. 16. Granger CB, Alexander JH, McMurray JJ et al. Apixaban versus warfarin in patients with atrial fibrillation. N Engl J Med., 2011;365:981-992. 17. Van Ryn J, Stangier J, Haertter S et al. Dabigatran etexilate-a novel, reversible, oral direct thrombin inhibitor: interpretation of coagulation assays and reversal of anticoagulant activity. Thromb Haemost, 2010;103:1116-1127. 18. Beasley BN, Unger EF, Temple R. Anticoagulant options-why the FDA approved a higher but not a lower dose of dabigatran. N Engl J Med, 2011;364:1788-1790. 19. Pink J, Lane S, Pirmohamed M, Hughes DA. Dabigatran etexilate versus warfarin in management of non-valvular atrial fibrillation in UK context: quantitative benefit-harm and economic analyses. BMJ, 2011;343:d6333. doi: 10.1136/bmj.d6333. 20. Kamel H, Johnston SC, Easton JD, Kim AS. Cost-Effectiveness of Dabigatran Compared With Warfarin for Stroke Prevention in Patients With Atrial Fibrillation and Prior Stroke or Transient Ischemic Attack. Stroke, 2012;43:881-883. 21. Harris K, Mant J. Potential impact of new oral anticoagulants on the management of atrial fibrillation-related stroke in primary care. Int J Clin Pract., 2013;67:647-655. 22. Парфенов В.А., Хасанова Д.Р. Ишемический инсульт. М., МИА, 2012. — 288 с.
Диагностика
Любая разновидность инсульта угрожает жизни больного. Поэтому только после подтверждения диагноза и определения его причины подбирается тактика лечения. С этой целью пациенту назначают комплексное обследование, которое состоит из следующих мероприятий:
- УЗИ для выявления патологий сердечной мышцы;
- запись ЭКГ по методу Холтера (позволяет определить взаимосвязь скачков давления с приступами стенокардии);
- МРТ и КТ;
- исследование сердца посредством транспищеводного УЗ-датчика.
Особое внимание уделяется анамнезу пациента, предыдущим кардиологическим заболеваниям.
Диагностические принципы
Диагностика кардиоэмболического инсульта подразумевает сопоставление с 3 критериями:
- наличие кардиального повреждения с вероятностью эмболии;
- беспричинное появление признаков неврологического расстройства;
- подозрение на системную эмболию.
Наличие одновременно 3 критериев позволяет подтвердить предварительный диагноз.
Существующий прогноз
На процент выживаемости при такой форме заболевания влияют различные факторы: степень поражения головного мозга, распространение зон некроза, наличие параличей, возраст больного, время, прошедшее от начала острой стадии до обращения за врачебной помощью, качество лечения и реабилитации.
Существует прямая зависимость уровня смертности от возраста пациента. Наименьшее количество летальных исходов отмечается в возрастной группе до 70 лет, дальше рост идет по экспоненте.
Если у больного при тромбировании сосуда головного мозга не поражается участок, управляющий жизненно важными функциями, его шансы на выживание существенно повышаются. Тщательное соблюдение врачебных рекомендаций, использование разнообразных методов лечения и восстановления помогают больному справиться с проблемой и сохранить нормальное качество жизни.
Симптомы ишемического инсульта кардиоэмболического происхождения
Кардиоэмболический инсульт случается всегда внезапно. Его проявления зависят от нахождения очага поражения, параметров эмбола и его этиологии. Чаще всего зарождается инсульт в бассейне средней мозговой артерии.
Клинические признаки возникают в течение 5 минут после начала приступа и характеризуются:
- нарушением сознания;
- судорожными припадками;
- параличами;
- речевыми расстройствами;
- ухудшением зрения.
При поражении отделов правого полушария человек утрачивает ориентацию в пространстве. У него появляются проблемы с цветовосприятием, ухудшается психоэмоциональный фон. В случае отмирания нейронов в левом полушарии мозга развивается речевая дисфункция. Страдает память, больной не может вспомнить наименования предметов из окружения.
Перечисленные симптомы представляют угрозу для жизни человека. Только своевременное проведение терапевтических мероприятий позволяет свести к минимуму риск развития осложнений. Поэтому с началом приступа необходимо сразу вызвать бригаду медицинских работников.
Лечебные мероприятия
Терапию начинают в первые часы после развития приступа. Важно помнить, что прогноз и тяжесть последствий зависят от своевременности оказанной помощи.
Пациентам назначают:
- тромболитики (Урокиназа, Фибринолизин) для рассасывания образовавшихся тромбов;
- антикоагулянты (Варфарин, Гепарин), снижающие густоту крови и предотвращающие повторное тромбообразование;
- нейропротекторы (Ноотропил) и антиоксиданты (Глицин, Мексидол), чтобы снизить возможные повреждения в клетках головного мозга;
- вазоактивные средства (Актовегин, Циннаризин) для улучшения клеточного метаболизма.
Вне зависимости от того, какие бассейны головного мозга задеты, клиника ОНМК почти всегда сопровождается артериальной гипертензией. Для снижения и стабилизации АД применяют быстродействующие средства (Каптоприл, Клофелин) и медикаменты длительного влияния для предотвращения развития кризов (Лизиноприл, Престариум).
В первые дни после перенесенного ишемического инсульта в левой СМА или в других бассейнах больному обеспечивают покой для предотвращения отека мозга и предотвращения повторного ишемического приступа.
После того, как состояние человека становится стабильным, его переводят в общую палату и, продолжая медикаментозную терапию, начинают реабилитационные мероприятия по восстановлению нарушенных функций.
Лечение
Терапия при инсульте подразумевает комплексный подход. Ее основу составляют антитромбические препараты. С их помощью удается воздействовать на главное патогенетическое звено. Данные медикаменты применяют и для вторичной профилактики с целью уменьшения последствий патологии.
Прием специфических препаратов — это малая часть терапии. Всем пациентам с КЭИ врачи рекомендуют кардинально пересмотреть образ жизни, соблюдать диету со сниженным количество соли.
Терапевтический алгоритм при КЭИ
Основу терапии при КЭИ составляют следующие медикаменты:
- Сразу после приступа вводят препараты, обладающие тромболитическим воздействием.
- Реополиглюкин — раствор для улучшения кровотока.
- Медикаменты для нормализации давления.
- Нейропротекторы, помогающие улучшить состояние нервных элементов.
При продолжительном постельном режиме обязательным является прием антибактериальных препаратов, чтобы предупредить инфекционные процессы в легких и почках.
Особенности антитромбической терапии после перенесенного КЭИ
Такая терапия подразумевает использование антикоагулянтов в таблетированной форме. Предпочтение отдается Варфарину. Пациентам с аритмией, ревматическими поражениями сердечной мышцы назначается длительное лечение. В случае перенесенного инфаркта миокарда его продолжительность составляет до 6 месяцев.
При непереносимости антикоагулянтов или возникновении побочных эффектов их прием прекращается. Если КЭИ сопровождается высоким давлением, обязательным является назначение антигипертезивных медикаментов.
На протяжении всего курса антитромбической терапии пациенты с диабетом должны сдавать анализы на сахар, контролировать липидный обмен.
Дополнительно может потребоваться помощь нейропротекторов. Они оказывают воздействие на патогенетическую основу инсульта, причем на разных этапах его развития. С этой целью назначается чаще всего Цитиколин.
Длительность периода восстановления определяется тяжестью инсульта, локализацией поражения и выраженностью симптоматики. Стандартный курс реабилитации составляет от 6 месяцев до 4 лет. В этот период назначаются не только специфические медикаменты, но и лечебный массаж, специальная гимнастика.
Для нормализации мелкой моторики прибегают к помощи кинезиотерапии. Положительный терапевтический эффект дает и санаторно-курортное пребывание.
Рекомендации для пациентов
Существует высокая вероятность повторного кардиоэмболического инсульта, поэтому больному нужно соблюдать предписания врачей. Больному необходимо придерживаться строгой диеты.
Из ежедневного рациона рекомендуется исключить следующие продукты:
- Острые приправы.
- Продукты с высоким содержанием жира.
- Маринованные овощи.
- Копчености.
Больному нужно следить за содержанием сахара и холестерина в крови. Ему следует принимать лекарства, разжижающие кровь, на протяжении всей жизни. Пациенту необходимо регулярно посещать невролога и кардиолога. Направление на консультацию к узким специалистам можно получить у терапевта в бесплатной поликлинике.
Длительность реабилитационного периода варьируется от трёх месяцев до нескольких лет. Больному необходимо заниматься лечебной физкультурой, посещать сеансы кинезотерапии. Кинезотерапия бывает активной и пассивной. На сеансах пассивной кинезотерапии применяются специальные приспособления, имитирующие простые физиологические движения. К активной кинезотерапии относятся такие оздоровительные методики, как йога и цигун.
Прогноз
Отмирание важнейших клеток мозга — это сложная патология. Она всегда сопровождается яркими клиническими проявлениями, в результате которых больному присваивается группа по инвалидности. Прогноз при КЭИ зависит от площади поражения и присутствия иных проблем со здоровьем. В большинстве случаев он неутешительный.
При условии своевременного обращения за медицинской помощью кардинальное улучшение состояния наступает в течение 10 суток после начала лечения. На протяжении следующего года выживаемость отмечается в 80% случаев.
Симптомы заболевания
В большинстве случаев кардиоэмболический инсульт развивается внезапно, сопровождается потерей сознания, припадком или судорогами конечностей, парезами и параличами на стороне, зеркальной пораженному полушарию, проблемами с речью, зрением, подвижностью языка и глотанием разной степени интенсивности, лабильностью психики, перепадами настроения, апатией или повышенной агрессией.
Симптомы могут наблюдаться в обратном порядке. Это свидетельствует не об ошибочном диагнозе, а о том, что тромб «проскочил» дальше, распался на отдельные фрагменты или же в нем образовалось отверстие, позволяющее крови продолжить движение.